Periphere arterielle Verschlusskrankheit (PAVK)
Allgemeines
- Zu 90–95% atherosklerotischer Genese (5–10% entzündlich, traumatisch, embolisch u.a.)
- Betrifft zu > 90% die unteren Extremitäten
- Ist überwiegend eine Erkrankung des älteren Menschen (ca. 20% im Rentenalter betroffen)
- Risikofaktoren analog KHK; die wichtigsten Risikofaktoren sind Rauchen und Diabetes mellitus
- Primär klinische (Verdachts-)Diagnose, Diagnosesicherung mittels ABI (Ankle-Brachial-Index, Definition siehe Diagnostik)
- Ca. 75% der Patientinnen und Patienten sind asymptomatisch!
- Prognose bezüglich betroffener Extremität gut (75% stabiler Verlauf)
- Prognose quoad vitam schlecht (Mortalität ca. 30%/5 Jahre, v.a. wegen koronarer Ereignisse)
- Ca. 61% der Betroffenen mit gleichzeitiger kardialer und/oder zerebraler atherosklerotischer Erkrankung
Einteilung, Definitionen
Definition der PAVK
- Ruhe-ABI ≤ 0.9 (Werte von 0.91–0.99 gelten als «grenzwertig pathologisch») oder Abfall des ABI um > 15–20% im Belastungstest oder Zustand nach Revaskularisation oder klinisches Pulsdefizit
Einteilung der PAVK
Es empfiehlt sich eine Unterscheidung in akute und chronische Formen:
Akute Verschlusskrankheit
Häufigste Ursachen: Kardiale Embolie, arterioarterielle Embolisation aus Plaque/Aneurysma, thrombosiertes Poplitealaneurysma
Wegen fehlender Zeit zur Kollateralenbildung oft schwere Klinik («6×P») und rascher Handlungsbedarf
«6×P»: Pulselessness (Pulslosigkeit), Pallor (Blässe), Pain (Schmerz), Paresthesia (Sensibilitätsstörung/-verlust), Paralysis (motorische Störung/Lähmung), Prostration (Erschöpfung mit lebensgefährdender nekrosebedingter Toxinausschüttung)
Ziel: Rasche Revaskularisation in Abhängigkeit folgender Kriterien:
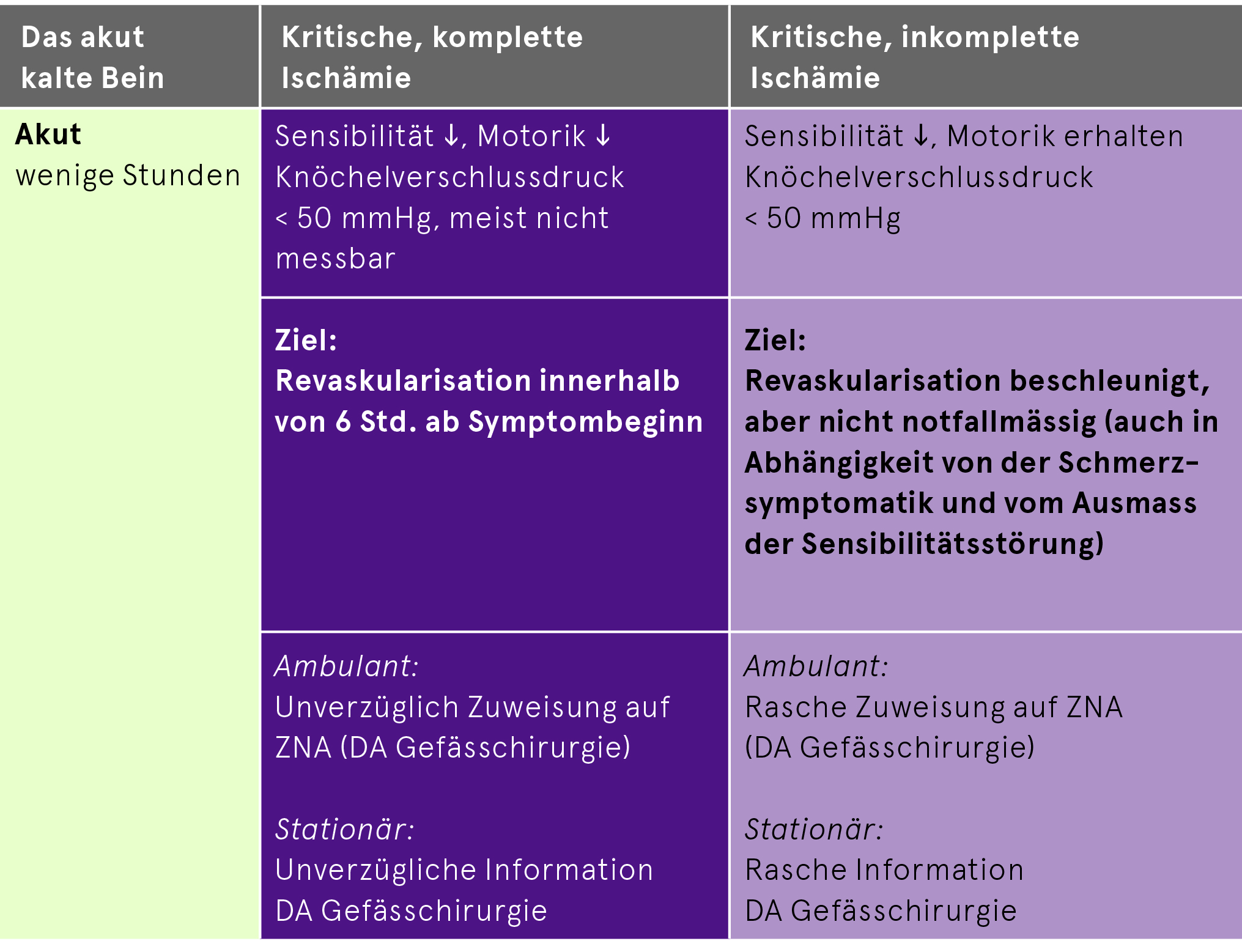
Bei jeglicher Form der akuten kritischen Ischämie soll ein Heparin-Bolus von 5000 E iv noch auf dem Notfallzentrum KSSG (NFZ) verabreicht werden (Ausnahme bei Kontraindikation wie z.B. HIT Typ II in Anamnese, in diesem Fall Einsatz von Argatroban). Anschliessend Beginn einer Heparin-Infusion nach hausinternem «TVT»-Infusions-Schema. Zusätzlich: Schmerztherapie, betroffene Extremität tief lagern, ruhigstellen, lockerer Watteverband zum Schutz und zur Wärmeerhaltung (keine direkte Wärmezufuhr!).
Chronische Verschlusskrankheit
| Stadium I | Asymptomatisch (= «schweigende Mehrheit») |
| Stadium IIa | Claudicatio, Leidensdruck akzeptabel (Gehstrecke > 200 m) |
| Stadium IIb | Claudicatio, Leidensdruck belastend (Gehstrecke < 200 m) |
| Stadium III | Kritische Ischämie, Ruhesymptome, keine trophische Läsion |
| Stadium IV | Kritische Ischämie, Ruhesymptome, ischämisch bedingte trophische Läsion |
Im Fall vorhandener trophischer Läsionen, die begleitend zur PAVK und aufgrund der Perfusionsstörung entstanden sind, werden die Stadien I und II mit dem Zusatz «kompliziert» bezeichnet. Im Stadium III und IV: Knöcheldrücke < 50 mmHg; rasche Zuweisung ins Ostschweizer Gefässzentrum oder ggf. Notfallzentrum KSSG (NFZ).
Stufendiagnostik
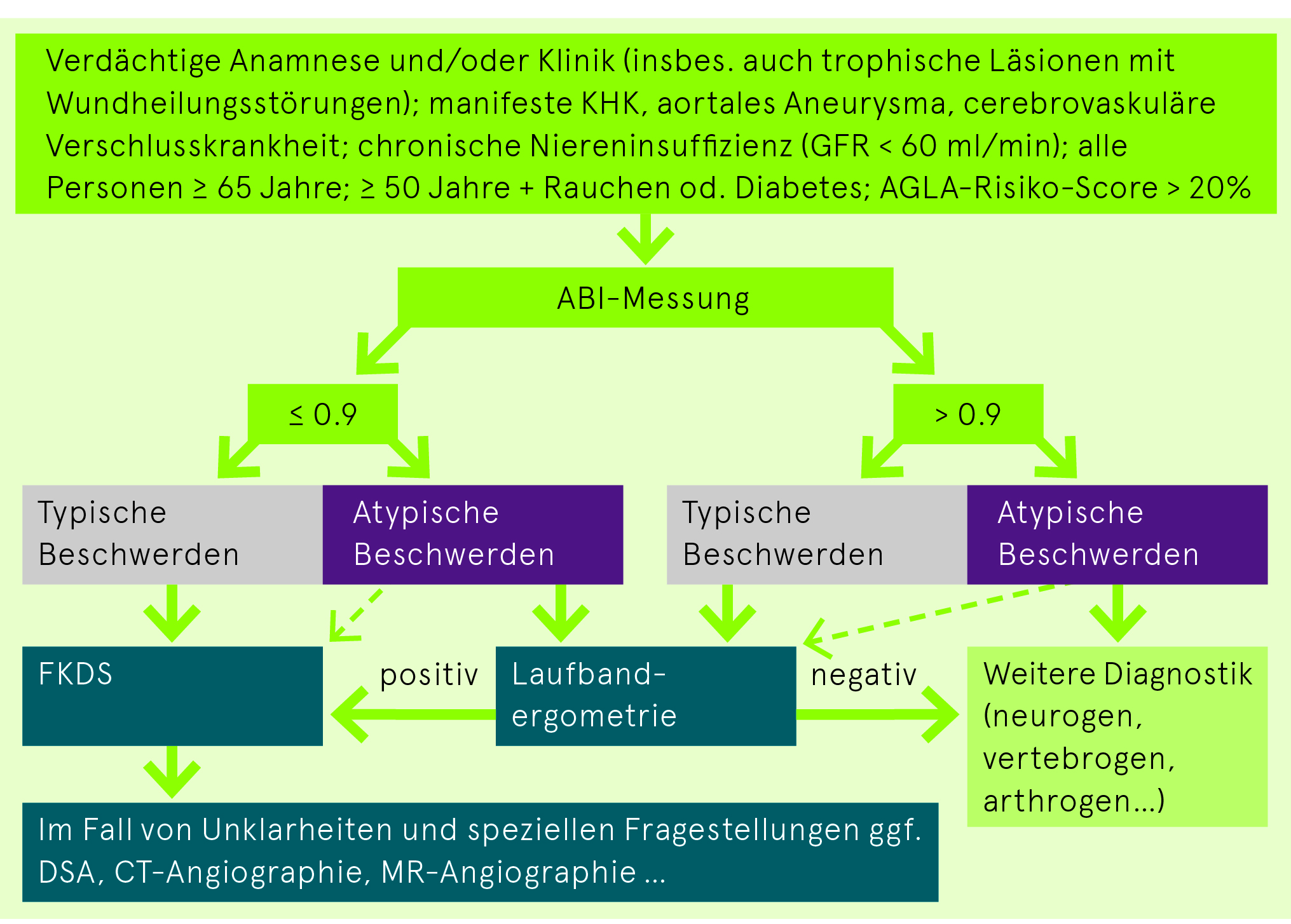
Anamnese
| Prädisponierende Faktoren: |
| Vaskuläre Risikofaktoren: Alter, Rauchen, Diabetes mellitus, arterielle Hypertonie, Hypercholesterinämie, Kreatinin-Clearance < 60 ml/min, männliches Geschlecht, positive Familienanamnese (kardiovaskuläres Ereignis bei Eltern, Grosseltern oder Geschwistern vor dem 55. Lebensjahr bei Männern resp. dem 60. Lebensjahr bei Frauen) Manifeste Atherosklerose: Koronar, zerebrovaskulär, je gut 30% Risiko für PAVK |
| Pro «vaskuläre Beschwerdeätiologie» |
| Beschwerden zuverlässig reproduzierbar bei Belastung (langsam zunehmend); Lokalisation in Muskelgruppen (Gesäss, Oberschenkel, Wade usw.); Beschwerderückgang wenige Minuten nach Belastungsstopp; bei St. n. PTA: wie vor Intervention; Charakter: krampfartig/Müdigkeit |
| Kontra «vaskuläre Beschwerdeätiologie» |
| Beschwerden auch beim Stehen; Anlaufschmerz; Bergabgehen schlimmer als Bergaufgehen; Besserung betont nach Hinsitzen und/oder Vornüberbeugen des Oberkörpers (typisch für Claudicatio spinalis); Charakter brennend/stechend/elektrisierend; inkonstantes Auftreten |
Klinik
Inspektion
|
Temperaturprüfung mit Handrücken
|
Rekapillarisation
|
Puls
|
Auskultation
|
Ankle-Brachial-Index (ABI)
= pro Bein höherer Knöcheldruck über A. dorsalis pedis oder A. tibialis posterior im Verhältnis zu höherem systolischem Oberarmblutdruck (beidseits gemessen)
- Bezüglich Diagnose PAVK: Sensitivität 95%, Spezifität 100%
- Normwert unter Ruhebedingungen ≥ 1.0–1.4, Borderline 0.91–0.99, eindeutig pathologisch ≤ 0.9
- ABI > 1.4: Nicht verwertbar für PAVK-Diagnostik, da Mediasklerose wahrscheinlich (v.a. bei Diabetes mellitus, chronischer Niereninsuffizienz, chronischer Steroidmedikation)
- Wann ist ABI-Messung empfohlen? → siehe Abb. «Stufendiagnostik»
Die bildgebenden Verfahren
| FKDS | DSA | CTA | MRA | |
| Stärken |
|
|
|
|
| Schwächen |
|
|
|
|
| Limitationen | Peripherie/Akren (Fuss distal, evtl. crural); keine transthorakale Gefässdarstellung | Peripherie | Peripherie, Stent, Metallprothesen (→ Artefakte, scheinbare Perfusionausfälle) |
Therapie
| Sekundärprävention |
| PAVK-Patient = vaskulärer Hochrisikopatient (nach ESC/EAS und AGLA innerhalb höchster Risikogruppe) |
Thrombozytenfunktionshemmung:
Thrombozytenfunktionshemmung bei Diabetikern:
|
Statin
|
| Rauchstopp |
| Kontrolle von Blutdruck: Ziel 120-129/70-79 mmHg; bei höherem Alter (> 85 J.), bei Frailty, reduzierter Lebenserwartung (< 3 Jahre) oder symptomatischer Hypotonie: Ziel <140/90mmHg |
| Kontrolle von Blutzucker: Im Allgemeinen Ziel HbA1c < 7% und Ziel HbA1c < 8.5% bei höherem Alter mit langer Diabetesdauer oder Hypoglykämieneigung, begrenzter Lebenserwartung, fortgeschrittenen mikro- und/oder makrovaskulären Komplikationen und beträchtlichen komorbiden Erkrankungen |
| Gehtraining |
| Erste therapeutische Option im Stadium IIa (-b) |
| Ziel: ≥ 3× 30 Min./Woche, Effekt ab 3 Monaten abschätzbar |
| Nach Möglichkeit strukturiert im Rahmen eines ambulanten vaskulären Rehabilitationsprogramms |
| Revaskularisation |
| Optional ab Stadium II a bis b (individuell je nach Leidensdruck, bzw. Leistungsbedarf, sowie Risikostratifizierung je nach Co-Morbiditäten usw. zu entscheiden). Je nach Befund erfolgt die Revaskularisation entweder mittels endovaskulärer Katheterintervention (Ballon-Angioplastie +/– Stentimplantation), chirurgisch (i.R. eines gefässchirurgischen Eingriffs) oder im Hybrid-Verfahren (Kombination Katheterintervention und gefässchirurgischer Eingriff) |
| Prostaglandine (Ilomedin) |
| Zu erwägen bei kritischer Ischämie (v.a. bei distalen/akralen Gefässverschlüssen) ohne Möglichkeit einer interventionellen oder operativen Verbesserung der arteriellen Perfusion |
Quellen/Links
- 2016 AHA/ACC Guideline on the Management of Patients With Lower Extremity Peripheral Artery Disease: Executive Summary; 2017 Circulation. 2017;135:e686–e725. https://doi.org/10.1161/CIR.0000000000000470
- 2024 ESC Guidelines for the management of peripheral arterial and aortic diseases; Eur Heart J. 2024 Sep 29, 45(36): 3538-3700.
- 10. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes—2022, Diabetes Care 2022;45(Suppl. 1):S144–S175. https://doi.org/10.2337/dc22-S010
- 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk; Eur Heart J. 2020 Jan 1;41(1):111-188. https://doi.org/10.1093/eurheartj/ehz455
- Editor’s Choice – European Society for Vascular Surgery (ESVS) 2020 Clinical Practice Guidelines on the Management of Acute Limb Ischaemia. European Journal of Vascular and Endovascular Surgery, Volume 59, Issue 2, 173 – 218
- Editor’s Choice – European Society for Vascular Surgery (ESVS) 2023 Clinical Practice Guidelines on Antithrombotic Therapy for Vascular Diseases. European Journal of Vascular and Endovascular Surgery, Volume 65, Issue 5, 627 – 689
- Global Vascular Guidelines on the Management of Chronic Limb-Threatening Ischemia. European Journal of Vascular and Endovascular Surgery, Volume 58, Issue 1, S1 – S109
- Editor’s Choice — European Society for Vascular Surgery (ESVS) 2024 Clinical Practice Guidelines on the Management of Asymptomatic Lower Limb Peripheral Arterial Disease and Intermittent Claudication. European Journal of Vascular and Endovascular Surgery, Volume 67, Issue 1, 9 – 96
Prof. Dr. Florian Dick
Dr. Urs Mantel