Prä- und perioperatives Management bei nicht-kardialen Operationen
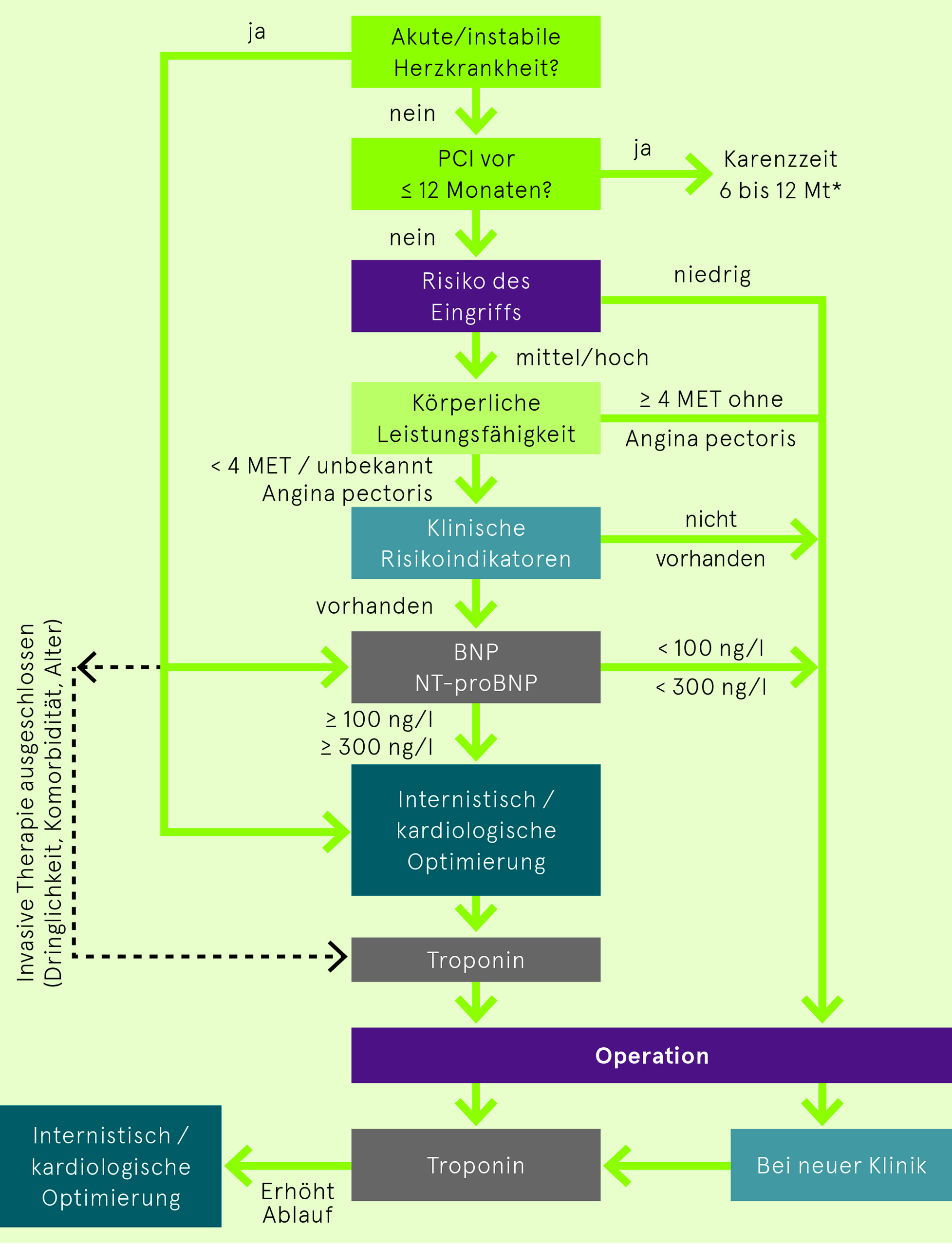
Ziel: Senkung perioperativer kardialer Komplikationen und Verbesserung der längerfristigen Prognose der Patientinnen und Patienten. Festlegung der Abklärungsstrategie erfolgt aufgrund des Risikos des Eingriffes, der körperlichen Leistungsfähigkeit, des Vorhandenseins klinischer Risikoindikatoren und der Messung kardialer Biomarker. Abklärungsgang (Abb. 1): Zuerst Ausschluss einer akuten oder instabilen Herzkrankheit (Tab. 1) unter Berücksichtigung von kürzlich durchgeführten Koronarinterventionen (können zur Verschiebung eines Wahleingriffs zwingen; Tab. 2). Notfallmässige Operationen kurz nach Koronardilatation mit Stenteinlage beinhalten ein sehr hohes perioperatives Risiko und bedürfen einer intensiven interdisziplinären Betreuung durch die Chirurgie, Anästhesie, Kardiologie und Intensivmedizin.
Das weitere Vorgehen richtet sich nach dem Risiko des bevorstehenden Eingriffes (Tab. 3), der körperlichen Leistungsfähigkeit (Tab. 4) sowie den klinischen Risikoindikatoren (Tab. 5).
Wie aus Abbildung 1 hervorgeht, sind bei guter Leistungsfähigkeit und/oder fehlenden Risikoindikatoren keine weiteren kardialen Abklärungen indiziert.
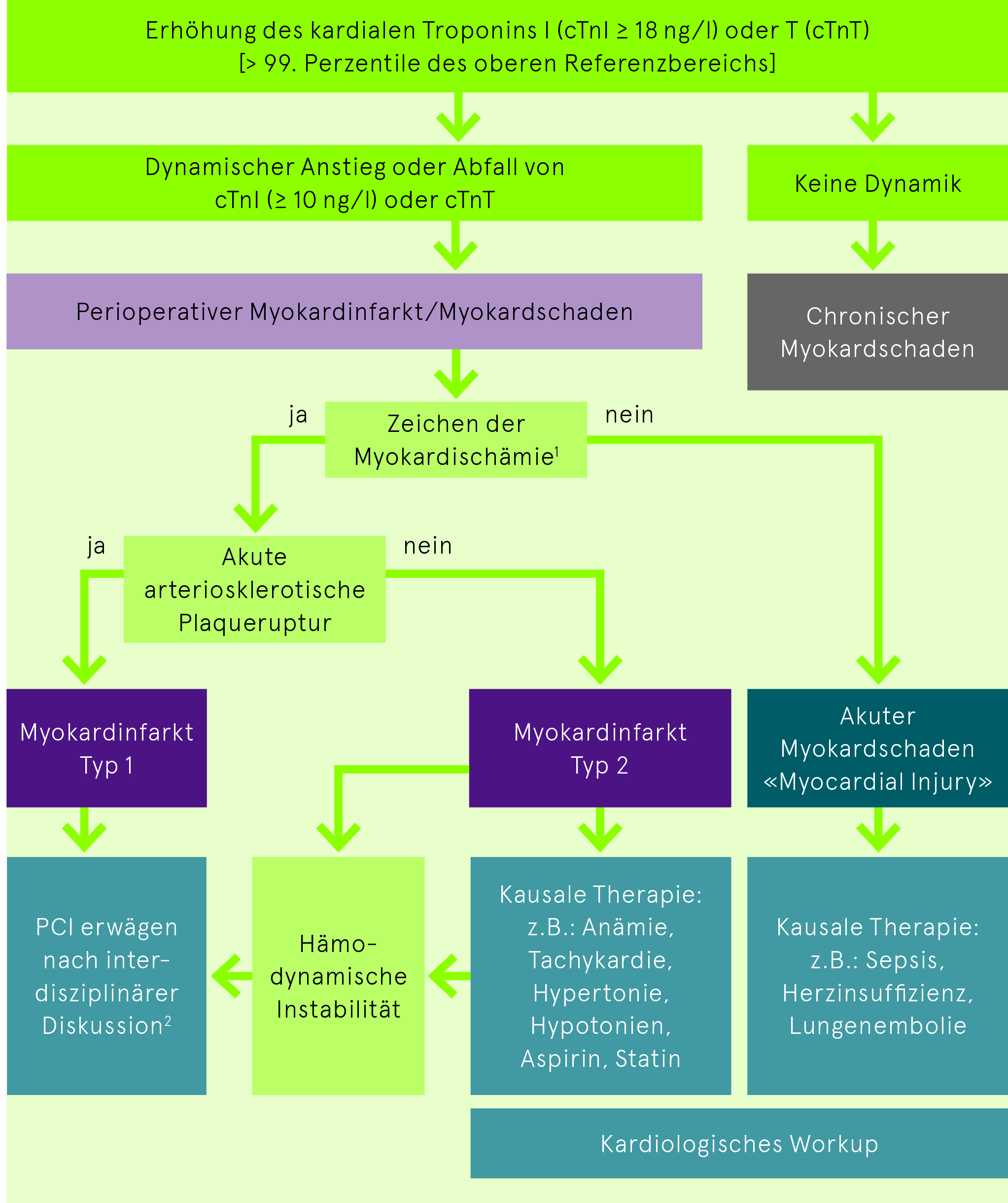
Hingegen müssen Patientinnen und Patienten, die nur eingeschränkt leistungsfähig sind und klinische Risikoindikatoren aufweisen, v.a. im Vorfeld gefässchirurgischer Eingriffe, genauer untersucht werden. In einem ersten Schritt werden BNP oder NT-proBNP bestimmt. Sind die Werte nicht erhöht (< 100 ng/l bzw. < 300 ng/l) kann die geplante Intervention ohne weitere Massnahmen erfolgen. Sind die Werte aber erhöht, schliesst sich ein kardiologischer Work up an. Bei einer (vermuteten) koronaren Herzkrankheit steht die (bildgebende) Ischämiediagnostik, bei einer Herzinsuffizienz oder der Suche nach Klappenvitien die Echokardiografie im Vordergrund. Die Bestimmung eines natriuretischen Peptids (BNP oder NT-proBNP) ermöglicht v.a. (aber nicht nur) beim Vorliegen einer Herzinsuffizienz eine verbesserte Risikoabschätzung. Wichtig ist der Grundsatz, die Indikationen für invasive Therapien immer auf Basis der allgemein anerkannten kardiologisch-internistischen Kriterien zu stellen. Eine invasive Therapie nur um des bevorstehenden Eingriffs willen ist nicht indiziert. Entsprechend muss die Frage nach der therapeutischen Konsequenz allfälliger pathologischer Befunde schon bei der Abklärungsplanung berücksichtigt werden. Bei Risikopatientinnen und -patienten (siehe Abb. 1, unteres Drittel) erfolgt postoperativ (jeweils am Morgen des ersten, zweiten und gegebenenfalls dritten Tages) eine Troponinbestimmung. Interpretation und Vorgehen sind in Abbildung 2 zusammengefasst.

| Indikation | Art der PCI | Minimale Karenzzeit vor nicht-dringlichen Eingriffen |
| Chronische Koronare Herzkrankheit (KHK) | Drug Eluting Stent (DES) | 6 Monate |
| Chronische Koronare Herzkrankheit (KHK) | Ballon inkl. medikamentenbeschichtet (DEB) | 1 (–6) Monate |
| Akutes Koronarsyndrom (ACS) | Jede Therapiemodalität | 12 Monate |
| Dringlichere Eingriffe mit entsprechend früherem Absetzen der DAPT* nur nach Rücksprache mit dem interventionellen Kardiologen | ||
| Operationen mit hohem kardialem Risiko (> 5%) |
| Offene gefässchirurgische Eingriffe an der Bauchaorta und der unteren Extremität, ausgedehnte Eingriffe in der Bauchhöhle (Eingriffe an Leber, Pancreas, Oesophagus, Cystektomie), ausgedehnte Eingriffe in der Brusthöhle (Pneumonektomie) |
| Operationen mit mittlerem kardialem Risiko (1–5%) |
| Kleinere und mittlere Eingriffe in der Bauch- oder Brusthöhle, grössere orthopädische Eingriffe, grössere Eingriffe am Hals oder Nacken, endovaskuläre Gefässeingriffe, Eingriffe an den Karotiden (symptomatische Patientinnen und Patienten) |
| Operationen mit niedrigem kardialem Risiko (< 1%) |
| Eingriffe an der Körperoberfläche, am Auge, an der Mamma, an der Schilddrüse, transurethrale Eingriffe an der Prostata, kleine orthopädische und gynäkologische Eingriffe, Eingriffe an den Karotiden (asymptomatische Patientinnen und Patienten) |
| Verrichtung | Anzahl MET | Leistungsfähigkeit |
| Körperpflege, leichte Hausarbeiten, langsam geradeaus gehen, 1 Stockwerk steigen | 1 bis 4 | schlecht |
| Bergaufgehen, kurze Distanzen laufen | 4 bis 7 | mässig |
| Schwere Hausarbeiten, Ausdauersport | > 10 | gut |

2 Beachte das Blutungsrisiko im Rahmen des Einsatzes gerinnungshemmender Medikamente
Abb. 2: Algorithmus zur Diagnose und Therapie des perioperativen Myokardinfarktes/Myokardschadens, basierend auf der 4. Definition des Myokardinfarktes (Thygesen K, Alpert JS, Jaffe AS et al. Fourth Universal Definition of Myocardial Infarction (2018). J Am Coll Cardiol. 2018 Oct 30;72(18):2231-2264. doi: 10.1016/j.jacc.2018.08.1038), modifiziert nach Yurttas et al. (Yurttas T, Hidvegi R, Filipovic M. Biomarker-Based Preoperative Risk Stratification for Patients Undergoing Non-Cardiac Surgery. J Clin Med. 2020 Jan 27;9(2):351. doi: 10.3390/jcm9020351).
Perioperative medikamentöse Therapie
Die internistisch-kardiologischen Indikationen für den Einsatz von Statinen und Betablockern sollen voll ausgeschöpft werden. Die Behandlung sollte mindestens 4 Wochen vor dem Eingriff beginnen. Die Dosierung des Betablockers soll schrittweise unter klinischer Kontrolle erhöht werden; Zielherzfrequenz < 65/Min.
Je nach Indikation bzw. Risiko für das Auftreten von kardiovaskulären Komplikationen und in Abhängigkeit von der Art des Eingriffs sollen Thrombozytenaggregationshemmer über den Eingriff hinaus weitergegeben oder einige Tage vorher abgesetzt werden. Vergleiche hierzu auch Kapitel «Periinterventionelles Management unter gerinnungshemmender Medikation» Seite.
Weiterführende Literatur
- Halvorsen S et al. 2022 ESC Guidelines on cardiovascular assessment and management of patients undergoing non-cardiac surgery. Eur Heart J. 2022 Oct 14;43(39):3826-3924. doi.org/10.1093/eurheartj/ehac270
- Thompson A et al. 2024 AHA/ACC/ACS/ASNC/HRS/SCA/SCCT/SCMR/SVM Guideline for Perioperative Cardiovascular Management for Noncardiac Surgery: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. J Am Coll Cardiol. 2024 Nov 5;84(19):1869-1969. doi.org/10.1016/j.jacc.2024.06.013
Prof. Dr. Miodrag Filipovic
Prof. Dr. Hans Rickli