Akutes Aortensyndrom
Grundsätzliches
- Das akute Aortensyndrom umfasst ein kontinuierliches Spektrum von Aortenpathologien mit ähnlicher klinischer Präsentation und Therapie: die klassische Aortendissektion, das intramurale Hämatom (IMH), das penetrierende Aortenulkus (PAU) und die akute Aortenruptur (iatrogen oder traumatisch, nicht aufgrund eines Aneurysmas).
- Patho-Mechanismus: meist Intima-Ruptur mit Bluteintritt in die Media. Sonderform: Ruptur der Vasa vasorum mit lokalisiertem IMH, z.B. bei PAU durch Arrosion der Vasa vasorum infolge Plaqueruptur
- Risikofaktoren: langjährige arterielle Hypertonie, Bindegewebserkrankungen (Marfan, Ehlers-Danlos, Loeys-Dietz), positive Familienanamnese, bikuspide Aortenklappe, Coarctation (Aortenisthmusstenose), entzündliche Gefässerkrankungen, Dezelerationstrauma, schwere Atherosklerose oder PAU (selten: Kokain, Amphetamin, Schwangerschaft)
- Die Einteilung der Aortendissektionen erfolgt hinsichtlich Symptomdauer in hyperakut (< 24 h), akut (1 bis ≤ 14 Tage), subakut (14 Tage bis 90 Tage) und chronisch (> 90 Tage). Hinsichtlich der Lokalisation des intimalen Einrisses und der Ausdehnung der Dissektion in der Aorta wird nach Stanford Klassifikation die Aortendissektion Typ A mit Befall der Aorta ascendens von der Aortendissektion Typ B ohne Befall der Aorta ascendens unterschieden.
- Die Aortendissektion ist selten (Inzidenz: ca. 6/100’000 Pers./Jahr)
- Bei der Aortendissektion Typ A kommt es häufig (⅔ der Fälle) und früh zu Komplikationen: Perikardtamponade/-ruptur, Myokardischämie (Kompression/Obliteration der Koronargefässe) oder Malperfusion aortaler Äste. Die Letalität beträgt in den ersten 48 Std. 1% pro Stunde (d.h. 50% nach 2 Tagen) und die 30-Tage-Mortalität nach operativer Behandlung liegt bei ca. 30%.
- Bei der unkomplizierten Aortendissektion Typ B beträgt die Letalität < 10% in den ersten 30 Tagen (unter maximaler intensivmedizinischer Therapie), aber bei komplizierter Form mit renaler Malperfusion, mesenterialer Ischämie, retrograder Dissektion oder gedeckter Ruptur steigt die Letalität bis auf 25%.
- IMH (10–25% der akuten Aortensyndrome): kann propagieren zu einer Aortenruptur oder einer akuten Dissektion. Regression ebenfalls möglich. Therapie analog Dissektion.
- PAU (2–7% aller akuten Aortensyndrome): kann propagieren zu einem intramuralen Hämatom, einem Pseudoaneurysma, einer Aortenruptur oder einer akuten Dissektion. Der natürliche Verlauf ist aber gekennzeichnet durch das Grössenwachstum mit Ausbildung eines meist asymmetrischen (sakkulären) Aneurysmas. Therapie analog Dissektion, ggf. aggressiver aufgrund der hohen Rupturrate bei symptomatischem PAU.
Akute Aortendissektion: Klinische Befunde
- Leitsymptom (85%): perakut einsetzender, reissender oder stechender, ggf. von proximal nach distal wandernder Thoraxschmerz. Falls Aorta ascendens betroffen, eher Thoraxschmerzen; falls Aorta descendens betroffen, eher Rückenschmerzen (oft zwischen den Schulterblättern)
- Hypertonie oder Hypotonie (=Pseudohypotonie bei Befall der supraaortalen Äste, oder bei A-Dissektion mit Perikardtamponade)
- BD-Differenz zwischen beiden Armen oder zwischen oberer und unterer Extremität
- Renale und/oder viszerale Ischämie
- Zerebrale und/oder spinale Ischämie
- Uni- oder bilaterale Beinischämie
Diagnose-und Behandlungs-Algorithmus bei akutem Aortensyndrom, siehe nachfolgende Grafik
Akutes Aortensyndrom
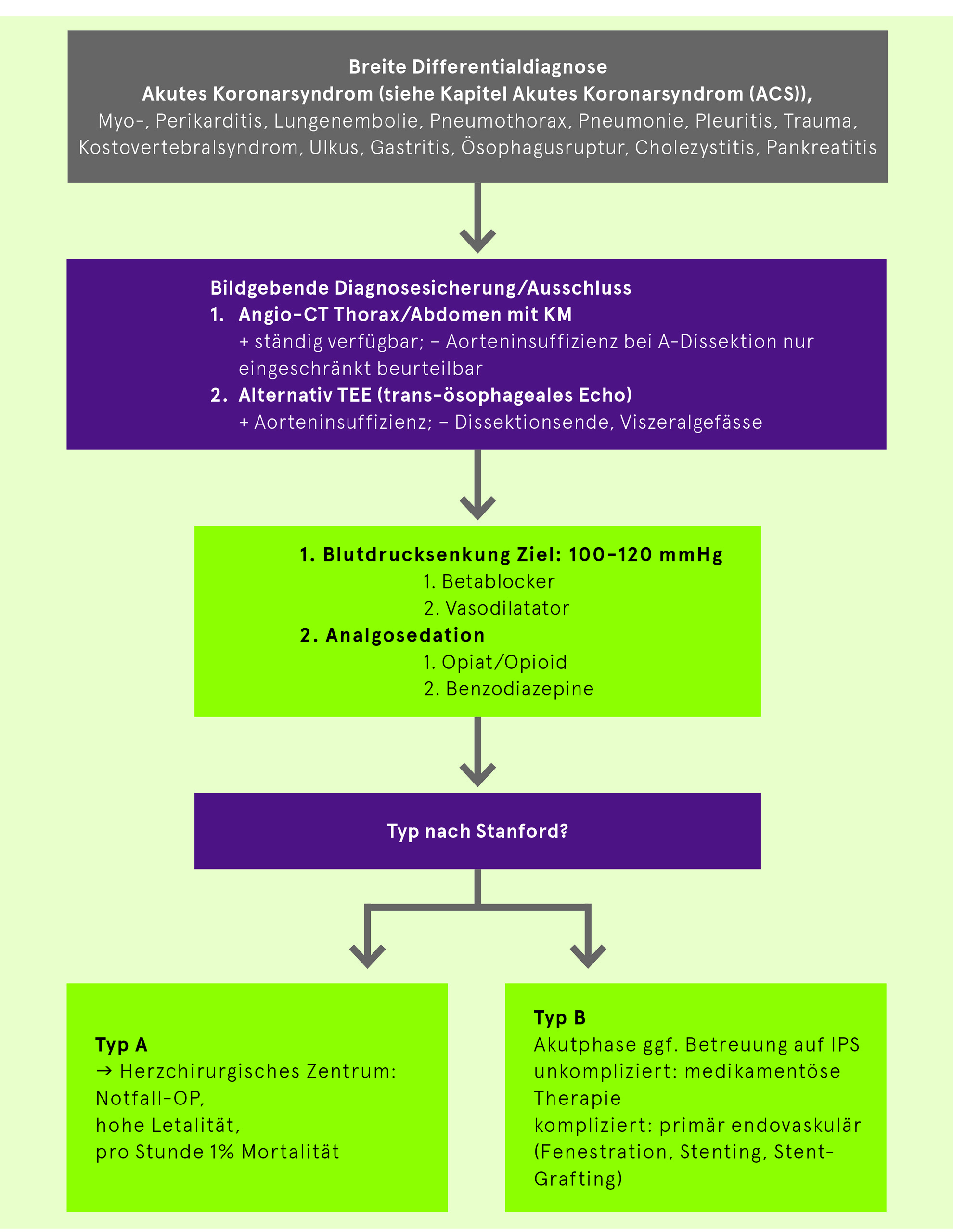
Akutmassnahme bei akuter Aortendissektion Typ B
- Initiale Therapie siehe Grafik «Akutes Aortensyndrom»
- Alle Patientinnen und Patienten mit akuter Aortendissektion müssen in der Akutphase intensivmedizinisch überwacht werden.
- Medikamentöse Behandlung siehe nächster Abschnitt «Behandlung akuter und subakuter Aortendissektionen»
- Engmaschige Kontrollen in der frühen Phase wegen erhöhtem Instabilitätsrisiko:
- CT-Angiografie bei Eintritt, 3–5 Tage nach Symptombeginn und vor Entlassung; erneute CT-Angiografie auch bei erneutem Schmerzereignis oder Zeichen einer Komplikation
- Klinisch und CT-angiografische Kontrolle nach 4-6 Wochen
- Weitere Kontrollen (immer mit Bildgebung) wie bei der chronischen Aortendissektion
Behandlungsempfehlungen in der akuten/subakuten Phase einer Aortendissektion Typ B
Unkompliziert
- Medikamentöse Therapie:
- Falls bildgebende oder klinische Risikofaktoren bestehen, kann auch bei einer unkomplizierten Aortendissektion Typ B nach Stanford eine endovaskuläre Behandlung evaluiert werden:
- Bildmorphologische Risikofaktoren:
- Max. Aortendurchmesser > 40 mm
- Durchmesser des falschen Aortenlumens > 20–22 mm
- Grösse des Intimarisses (sogenanntes “entry”) > 10 mm
- «Entry» an der kleinen Aortenkurvatur gelegen
- Blutiger Pleuraerguss
- Bildgebende Malperfusion-Zeichen (ohne klinisches Korrelat)
- Klinische Risikofaktoren:
- Refraktäre arterielle Hypertonie (Bedarf an > 3 verschiedenen ausdosierten Antihypertensiva)
- Refraktäre Schmerzen > 12 h trotz adäquater Analgesie
- Wiedereintritt aufgrund der Dissektion
- Bildmorphologische Risikofaktoren:
Kompliziert
- Zeichen einer komplizierten Aortendissektion (und damit Instabilität und auch einer drohenden Ruptur):
- Neu aufgetretener hämorrhagischer Pleuraerguss oder periaortales Hämatom
- Aortaler Durchmesser ≥ 55 mm oder Zunahme > 4 mm in den ersten 90 Tagen
- Erneute Symptome (siehe klinische Befunde) wie persistierende Schmerzen, unkontrollierbare arterielle Hypertonie oder Malperfusion
- Bei einer komplizierten Aortendissektion Typ B nach Stanford muss ein invasives Vorgehen in Erwägung gezogen werden, präferentiell im Sinne einer endovaskulären Behandlung (Stentgraft, TEVAR) oder selten durch offenen Aortenersatz (wenn TEVAR kontraindiziert).
Chronische Aortendissektion (>90 Tage)
- Medikamentöse Therapie:
- Nachhaltige Blutdrucksenkung auf systolisch 100 – 120 mmHg (siehe akute Dissektion)
- Kardiovaskuläre Sekundärprophylaxe mit Thrombozytenaggregationshemmer (z.B. Aspirin cardio 100 mg/Tag) und Statin (für letztere bestehen Hinweise auf Reduktion der Grössenprogression von (Dissektions-)Aneurysmata), insbesondere bei Vorliegen atherosklerotischer Gefässveränderungen
- Regelmässige bildgebende Kontrollen zum Ausschluss einer Aortendilatation (Aneurysmabildung) oder Re-Dissektion mittels CT- oder MR-Angiografie:
- Empfohlene Nachsorgeintervalle: 1, 6, 12 Monate nach Initialereignis, danach jährlich (sofern stabile Befunde)
- Wenn die Aorta über 2 Jahre grössenstabil bleibt, können die Kontrollintervalle verlängert werden
- Empfohlene Nachsorgeintervalle: 1, 6, 12 Monate nach Initialereignis, danach jährlich (sofern stabile Befunde)
- Evaluation hinsichtlich interventioneller/chirurgischer Therapie:
- Durchmesser des Dissektionsaneurysmas ≥ 55mm oder Zunahme > 10 mm/Jahr
- Erneute Symptome: Zeichen einer Malperfusion oder rezidivierende Schmerzen
Quellen/Links
- Mazzolai L, Teixido-Tura G, Lanzi S et al. 2024 ESC Guidelines for the management of peripheral arterial and aortic diseases. Eur Heart J. 2024 Sep 29;45(36):3538-3700. https://doi.org/10.1093/eurheartj/ehae179
- Isselbacher E, Preventzq O, Hamilton J et al. 2022 ACC/AHA Guideline for the Diagnosis and Managment of Aortic Disease. Circulation. 2022;146:00–00. https://doi.org/10.1161/CIR.0000000000001106
- Riambau V, Böckler D, Brunkwall J et al. Editor’s Choice – Management of Descending Thoracic Aorta Diseases. Eur J Vasc Endovasc Surg. 2017;53(1):4-52, https://doi.org/10.1016/j.ejvs.2016.06.005
- Fattori R, Cao P, De Rango P et al. Interdisciplinary Expert Consensus Document on Management of Type B Aortic Dissection. J Am Coll Cardiol. 2013; 61(16)1:661-78, https://doi.org/10.1016/j.jacc.2012.11.072
Prof. Dr. Florian Dick
PD Dr. Lukas Hechelhammer
Prof. Dr. Hans Rickli
PD Dr. Regula von Allmen