Hyperlipidämien
Einleitung
- Das LDL-Cholesterin (LDL-C) ist der wichtigste behandelbare kardiovaskuläre Risikofaktor. Das Apolipoprotein B reflektiert die Konzentration aller atherogenen Lipoproteine und gewinnt für die Risikostratifizierung und Therapiesteuerung zunehmend an Bedeutung.
- Eine Senkung des LDL-C ist alters- und geschlechtsunabhängig mit einer Senkung des kardiovaskulären Risikos verbunden und die absolute Risikoreduktion ist umso grösser, je grösser die absolute LDL-C-Reduktion ist.
- Grundlage zur Indikationsstellung für eine LDL-C senkende Therapie ist die Einschätzung des absoluten kardiovaskulären Risikos. Die aktuellen Europäischen Leitlinien sehen 4 Risikokategorien vor (sehr hoch, hoch, intermediär, tief).
- Risikorechner, wie beispielsweise der AGLA-Score oder die SCORE-Charts, liefern eine Risikoeinschätzung für die nächsten 10 Jahre anhand der bestehenden Risikofaktorenkonstellation.
- Patientinnen und Patienten mit Erkrankungen, die mit einem hohen Lebenszeitrisiko einhergehen, bspw. familiärer Hypercholesterinämie, Diabetes mellitus oder chronischer Nierenkrankheit werden der Gruppe mit hohem oder sehr hohem kardiovaskulären Risiko zugeteilt.
- Bei klinischer oder ausgeprägter, bildgebend nachweisbarer Atherosklerose erfolgt die Zuordnung zur Risikokategorie sehr hoch.
Definitionen
- Hypercholesterinämie: Erhöhung des LDL-C und in der Folge des Gesamtcholesterins > 95. Perzentile der betrachteten Population. Es werden hier von Labors aber praktisch ausnahmslos nicht Norm-, sondern Ziel- oder Idealwerte angegeben: LDL-C < 2.6 oder 3.0 mmol/l, Gesamtcholesterin < 5.0 mmol/l
- Hypertriglyzeridämie: Erhöhung der Nüchtern-Triglyzeride (TG) > 1.7 mmol/l, nicht nüchtern > 2.0 mmol/l
- Schwere Hypertriglyzeridämie: Erhöhung der Nüchtern-TG > 10 mmol/l, hierbei sind immer auch Chylomikronen (CM) nachweisbar (Chylomikronämie)
- Kombinierte (gemischte) Hyperlipidämie: Erhöhung des LDL- und/oder Gesamtcholesterins und der Triglyzeride
- Dyslipidämie: für den DM Typ 2 bzw. das metabolische Syndrom charakteristischer Lipidphänotyp, durch eine Hypertriglyzeridämie, normales LDL-C und tiefes HDL-C (F < 1.3, M < 1.0 mmol/l) gekennzeichnet. Wird aber oft auch als Überbegriff für alle Lipidstoffwechselstörungen verwendet
- Triglyzeridreiche Lipoproteine (TRL): VLDL, IDL und CM. TRL und deren Remnants (TRLR) sind ebenso sehr atherogen
- Non-HDL-Cholesterin: Gesamt-Cholesterin – HDL-C. Berücksichtigt auch Cholesterin in TRL/TRLR, bei Dyslipidämien/Hypertriglyzeridämien besserer Risikoprädiktor als das LDL-C.
- Apo B: Mass für die Anzahl aller zirkulierenden atherogenen Lipoproteine (TRL, TRLR, LDL, Lp(a)). Bei Dyslipidämien/Hypertriglyzeridämien besserer Risikoprädiktor als das LDL-C und v.a. für das Therapiemonitoring geeignet.
- Hyperlipoproteinämie (a): Erhöhung des Lipoprotein (a) > 500 mg/l (120 nmol/l)
- Familiäre Hypercholesterinämie (FH): durch einen klinischen Score diagnostizierte FH; Heterozygote FH (HeFH): molekulargenetisch bestätigt, monogenetisch (LDLR-, APOB- PCSK9-Mutation)
Screening
- Generell ab dem 40. (Männer) bzw. 50. (Frauen) Lebensjahr
- Bei Diagnose weiterer kardiovaskulärer Risikofaktoren unmittelbar
- Bei Diagnose einer primären Hyperlipidämie oder frühzeitigen Atherosklerose bei erstgradig Verwandten
Abklärung
Eine exakte phänotypische und ätiologische Klassifizierung (Tab. 1–5) ist nötig; insbesondere korrekte Diagnose einer Familiären Hypercholesterinämie (FH) oder Familiär kombinierten Hyperlipidämie (FCHL).
Anamnese
- Detaillierte persönliche und Familienanamnese bezüglich Dyslipidämien und (frühzeitiger: Männer < 55 Jahre, Frauen < 60 Jahre) Atherosklerose
- Medikamentenanamnese (Tab. 4) einschliesslich Unverträglichkeiten gegenüber Lipidsenkern
- Ernährungsanamnese, ggf. durch Ernährungsberatung
Klinische Untersuchung
- BMI, Bauchumfang, Fettverteilung (Lipodystrophie?), Blutdruck, Xanthome (Achillessehnen, Strecksehnen der Hände), Arcus lipoides, Eruptive Xanthome bei Chylomikronämie. Xanthelasmen finden sich auch bei Personen mit normalem Lipidprofil
Labor
- Ausser bei bekannter Hypertriglyzeridämie Nüchtern-Blutentnahme nicht obligat!
- Lipidprofil (Cholesterin, Triglyzeride, LDL-C, HDL-C) in nasschemischem Labor
- Apolipoprotein B (bei kombinierter Hyperlipidämie und Hypertriglyzeridämie)
- Lipoprotein (a) bei initialem Screening
- TSH, Glukose/HbA1c und Urinstatus (Ausschluss sekundäre Hyper-/Dyslipidämien – Tab. 5)
- HsCRP, Kreatinin, eGFR und Albumin/Kreatinin-Quotient im Spoturin zur Risikostratifizierung
Dutch Lipid Clinic Network-Score (DLCNS)
- Bei LDL-C > 5 mmol/l/> 3.5 mmol/l unter Statintherapie und/oder Gesamtcholesterin > 8 mmol/l (Tab. 3)
Molekulargenetische Abklärung
- Nach Rücksprache Lipidsprechstunde Endokrinologie
- Diagnose einer heterozygoten FH: ZLM-FH-Panel (u.a. LDLR-, APOB-, PCSK9-Gen) empfohlen bei LDL-C > 5 mmol/l und DLCN-Score ≥ 5
- ApoE-Genotyp bei V.a. Dysbetalipoproteinämie gem. TC/Apo B – Ratio
- Bei V.a. hereditäre Chylomikronämie: ZLM-Hypertriglyzeridämie-Panel (u.a. LPL, APOC2, LMF-1-, GP1HBP1, etc.) bei V.a. Familiäres Chymomikronensyndrom, wiederholt Nüchtern-Tg > 10 mmol/l
Atheroskleroseimaging
- Koronare Kalklast (CAC, Agatston-Score) oder sonographischer Plaquenachweis (cerebrovaskulär, abdominal, femoral) zur individuellen Risikostratifizierung bei niedrigem/intermediärem Risiko optional
- Eventuell bei FH ohne bekannte klinische Atherosklerose zur Steuerung der Therapieintensität; CAC im Verlauf unter Statintherapie nicht geeignet
Familienabklärung
- Nach Diagnosestellung einer (heterozygoten) FH muss zwingend eine Familienabklärung durch ein klinisches und wenn immer möglich genetisches (bei HeFH) Kaskadenscreening erfolgen.
|
Gesamt-/LDL-C (mmol/l) |
Triglyceride (mmol/l) |
Apo B (g/l) |
|
| Hypercholesterinämie |
> 5.0/3.0 |
< 2.0 |
> 1.0 |
| Kombinierte Hyperlipidämie |
> 5.0/3.0 |
> 1.7 (nüchtern); > 2.0 |
> 1.0 |
| Hypertriglyzeridämie |
< 5.0/3.0 |
> 2.0 |
< 1.0 |
| Moderate Hypertriglyzeridämie |
2.0–10.0 |
||
| Schwere Hypertriglyzeridämie |
> 10.0 |
| Häufigkeit | Genetik/Pathophysiologie | Labor/Klinik | kardiovaskuläres (kv) Risiko | |
| Familiäre Hypercholesterinämie (FH) | 1 : 250 | Autosomal-dominant; LDL-Rezeptor- APOB- oder PCSK9-Mutation; polygene Form bei 20% mit klinischer Diagnose | LDL-C 5–12 mmol/l (heterozygote),
> 13 mmol/l (homozygote), Sehnenscheidenxanthome, Arcus lipoides < 45 Jahre |
↑↑↑↑
↑↑↑ |
| Familiär kombinierte Hyperlipidämie (FCHL) | 1 : 200 | polygen/VLDL-Überproduktion | TG > 2.0 mmol/l, Apo B > 1.2 g/l und pos. FA für frühzeitige kardiovaskuläre Erkrankung bei 1° Verwandtem | ↑↑ |
| Familiäre Dysbetalipoproteinämie | 1 : 10’000 | Autosomal-rezessiv/verminderte ApoE-mediierte Clearance von cholesterinreichen Remnants | Chylomikronenremnants; Chol/Apo B > 6.2 TG/Apo B < 10 & Apo E2/E2 | ↑↑ |
| Familiäre
Chylomikronämie |
1 : 1’000’000 | Autosomal-rezessiv/u.a. Lipoproteinlipasemutation | Chylomikronensyndrom, akute Pankreatitis (TG > 20 mmol/l) | ↔ |
Risikostratifizierung
Überprüfung, ob die Patientin oder der Patient a priori der hohen oder sehr hohen Risikokategorie angehört (Tab. 6), falls dies nicht zutrifft: Risikoabschätzung mittels eines Risikoscores . Der ESC-Score (SCORE2, SCORE2-OP, SCORE2-Diabetes für Länder mit niedrigem Risiko) sollte bevorzugt werden. Ebenso sollte das Lebenszeitrisiko abgeschätzt werden (LIFE-CVD2-model). Der neue SCORE2-Diabetes berücksichtigt, dass das kardiovaskuläre Risiko innerhalb der Gruppe von Personen mit Typ 2 DM heterogen ist und ermöglicht eine verbesserte Risikostratifizierung für Personen mit Typ 2 DM ohne Endorganschäden. Der AGLA-Score wurde aktuell an die Scores der ESC angeglichen, die Übereinstimmung verbessert (Webseiten für diese Scores: u-prevent.com, agla.ch).
Risikomodifikatoren: Ermittlung und Berücksichtigung von Faktoren, die das Risiko bei Personen mit niedrigem oder intermediärem Risiko erhöhen bzw. diese Personen in eine höhere Risikogruppe klassifizieren:
- Begleiterkrankungen: chronisch-entzündliche Erkrankungen (Rheumatoide Arthritis, usw.); HIV-Infektion; Metabolische Dysfunktion assoziierte Fettlebererkrankung (MASLD); obstruktives Schlafapnoesyndrom; Vorhofflimmern, linksventrikuläre Hypertrophie; Depression
- Begleitumstände: psychosozialer Stress oder Isolation; körperliche Inaktivität
- Bildgebender Atherosklerosenachweis: erhöhtes Risiko bei CAC (Agatston-Score) > 100 und/oder Plaquenachweis Carotis oder femoral; umgekehrt reduziert eine diesbezüglich unauffällige Untersuchung (keine Plaques in der Karotissonografie, Agatston-Score < 10) das kardiovaskuläre Risiko erheblich
- Biochemische Risikofaktoren: Lp(a) > 500 mg/l (> 120 nmol/l); hsCRP > 3 mg/l; Mikroalbuminurie
Anmerkung: Die Risikostratifizierung der AGLA (AGLA-Score) wurde mit der aktuellen Version (2025) an jene der ESC angeglichen, um hier bestehende Diskrepanzen, die im Einzelfall immer noch vorhanden sein können, zu minimieren.
Lipidsenkende Therapie und Zielwerte
- Bei Hypercholesterinämien, kombinierten Hyperlipidämien und moderaten Hypertriglyzeridämien ist die kardiovaskuläre (kv) Risikoreduktion das erste Therapieziel.
- Die Indikationsstellung erfolgt aufgrund des absoluten kardiovaskulären Risikos. Primär soll zur Risikoreduktion eine Statintherapie eingesetzt werden, um das LDL-Cholesterin zu senken.
- Bei einem niedrigen Risiko ist primär eine Lebensstiländerung empfohlen. In der PREDIMED-Studie wurde durch eine mit Olivenöl oder Nüssen angereicherte mediterrane Ernährung das kardiovaskuläre Risiko reduziert.
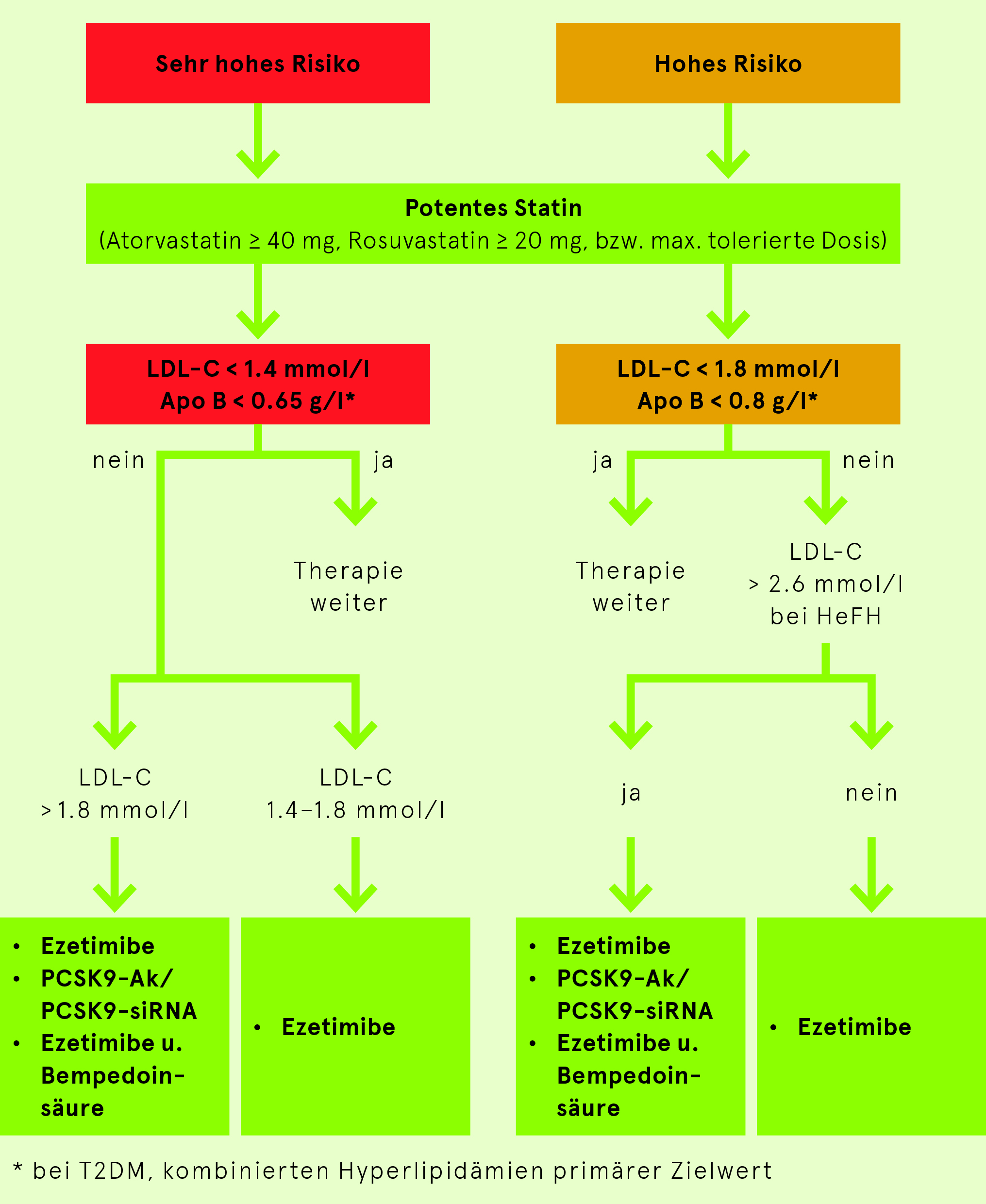
- Falls das LDL-C Ziel mit einer Statintherapie nicht erreichbar ist, soll eine Kombination mit Ezetimibe oder PCSK9-basierten Therapien oder Bempedoinsäure erfolgen.
- Je grösser die LDL-C Reduktion, desto grösser die absolute kardiovaskuläre Risikoreduktion. Deshalb soll bei hohem/sehr hohem kv Risiko immer eine potente Statintherapie (Atorvastatin 40 mg, Rosuvastatin 20 mg) eingesetzt werden, um das Ziel einer LDL-C Reduktion > 50% zu erreichen. Je höher das kv Risiko, desto tiefer der LDL-C Zielwert (Tab. 7).
- Das Apo B und das Non-HDL-Cholesterin sollen immer beim T2DM, bei kombinierten Hyperlipidämien und Hypertriglyzeridämien bestimmt werden.
| Risikokategorie | Zielwerte | Therapiestrategie | ||
| LDL-
Cholesterin |
Non-HDL-Cholesterin* | ApoB* | Medikamentöse Therapie** |
|
| Sehr hoch | < 1.4 mmol/l und 50% Reduktion | < 2.2 mmol/l | < 0.65 g/l |
|
| Hoch | < 1.8 mmol/l und 50% Reduktion | < 2.6 mmol/l | < 0.8 g/l |
|
| Moderat / Niedrig |
< 2.6 mmol | < 3.5 mmol/l | < 1.0 g/l | Lebensstilintervention, Statin optional |
Lipidsenkende Therapie bei besonderen Patientengruppen
Ältere Personen (> 75 Jahre)
- Es muss im Einzelfall unter Berücksichtigung der Gesamtsituation gemeinsam mit den Betroffenen entschieden werden, ob eine Statintherapie durchgeführt werden soll.
- Metaanalysen randomisierter Studien zeigen für diese Altersgruppe in der Primär- und Sekundärprävention eine mit jüngeren Personen vergleichbare absolute Risikoreduktion.
Chronische Nierenkrankheit
- Patientinnen und Patienten mit dialysepflichtiger Nierenkrankheit (KDIGO G5) profitieren nicht von einer Statintherapie. Wir empfehlen, die Statintherapie bei für eine Nierentransplantation gelisteten Dialysepatientinnen und patienten fortzuführen.
- Bei fortgeschrittener Nierenkrankheit KDIGO G3-4 besteht ein (sehr) hohes kardiovaskuläres Risiko und der Nutzen einer Statintherapie (+/- Ezetimibe) auf das kardiovaskuläre Risiko ist gut belegt (-20% pro mmol/l LDL-C-Reduktion), diese somit indiziert.
- Das Vorhandensein einer Albuminurie (KDIGO ≥ A2) zeigt unabhängig von der eGFR ebenso ein hohes kardiovaskuläres Risiko an, eine Statintherapie ist empfohlen.
- Der Nutzen der Statintherapie nimmt aber mit abnehmender eGFR ab und der Einsatz hoch dosierter (potenter) Statine bei einer eGFR < 30 ml/min/1.73m2 ist umstritten.
Kombinierte Hyperlipidämie/Hypertriglyzeridämie, DM Typ 2
- Die kardiovaskuläre Risikoreduktion erfolgt primär mit Statinen, zudem können Ezetimibe und PCSK9-Ak/siRNA eingesetzt werden.
- Hochdosierte Eicosapentaensäure (Vakzepa, Icosapentethylester) ist in der CH nicht verfügbar. Eine Therapie mit tiefer dosierten Fischölpräparaten ist nicht empfohlen, da keine kv Risikoreduktion gezeigt werden konnte.
- Eine Kombination mit Fenofibrat kommt vor allem bei einer persistierend schweren Hypertriglyzeridämie in Betracht. Eine kardiovaskuläre Risikoreduktion wurde nur in post hoc Analysen bei TG > 2.0 mmol/l und einem HDL-C < 1.0 mmol/l nachgewiesen.
Schwere Hypertriglyzeridämie
- Aufgrund des Pankreatitisrisikos steht zunächst die Triglyzeridsenkung im Vordergrund.
- Die wichtigste Massnahme ist die Reduktion der Kalorien- und v.a. Fettzufuhr sowie eine Alkoholkarenz. Einfache Zucker (Haushaltszucker, Traubenzucker, Fruchtzucker) sollen gemieden werden.
- Gelingt es nicht, die Nüchtern-TG mit der Ernährungstherapie < 10 mmol/l zu senken, kommt eine zusätzliche Therapie mit Fenofibrat in Frage.
- Nach Kontrolle der Hypertriglyzeridämie erfolgt bei erhöhtem kardiovaskulären Risiko eine Kombinationstherapie mit Statinen.
Erhöhung des Lipoprotein (a)
- Eine Erhöhung des Lp(a) ist ein unabhängiger kardiovaskulärer Risikofaktor mit einer konzentrationsabhängig linearen Risikozunahme. Personen mit sehr hohen Werten (> 1800 mg/l, 180 mg/dl, 430 nmol/l) haben ein kv Risiko, das jenem einer HeFH entspricht.
- Die Lp(a)-Konzentration ist vorwiegend genetisch über einen Längenpolymorphismus des LPA Locus bestimmt, entsprechend treten hohe Werte familiär gehäuft auf und ein Familienscreening ist empfohlen.
- Bei Personen mit Werten > 500 mg/l (50 mg/dl, 120 nmol/l; ca. 20% der Bevölkerung) soll eine optimale Kontrolle weiterer RF erfolgen und bspw. die Indikation zu einer primärpräventiven Statintherapie grosszügig gestellt werden.
- Hohe Lp(a) Werte (> 500 mg/l) sind mit einem > 3fach erhöhten Risiko für eine kalzifizierende Aortenstenose assoziiert.
- Verfügbare Therapien senken das Lp(a) nicht oder ungenügend (PCSK9i -25%). Der Effekt spezifischer Lp(a) senkender Therapien (>80% Lp(a)-Senkung) auf das kv Risiko bei Personen mit sehr hohen Lp(a)-Werten ( > 800 mg/l, 80 mg/dl, 200 nmol/l) ist Gegenstand laufender klinischer Studien.
Ernährungstherapie
Kardiovaskuläre Prävention
- Gesättigte Fette < 10% der Gesamtkalorien, keine Transfette
- Mit Olivenöl/Nüssen angereicherte mediterrane Ernährung (kardiovaskuläre Risikoreduktion in der PREDIMED-Studie und CORDIOPREV-Studie)
- Erreichen eines normalen Körpergewichtes (BMI < 25 kg/m2)
- Gesteigerte Zufuhr von Nahrungsfasern
Hypertriglyzeridämie
- Erreichen eines normalen Körpergewichtes (BMI < 25 kg/m2)
- Reduktion der Alkohohlzufuhr, Alkoholkarenz bei Chylomikronämie
- Reduktion der Fettzufuhr und Einsatz mehrfach ungesättigter Fettsäuren
- Reduktion der Fruktosezufuhr
- Einsatz von mittelkettigen Triglyzeriden evtl. bei Chylomikronämie
Medikamentöse Therapie
Statine
| Vor Therapie | Nach Therapiebeginn/-anpassung | Langzeitverlauf | |
| Lipide |
|
|
|
| Leberenzyme (ALT) |
|
|
|
| CK |
|
|
|
Präparate
- Simvastatin (10–80 mg); 80 mg aufgrund des ungünstigen NW-Profils nicht empfohlen
- Pravastatin (20–40 mg)
- Atorvastatin (10–80 mg)
- Rosuvastatin (10–40 mg)
- Fluvastatin (40 mg u. ret. 80 mg)
- Pitavastatin (1–4 mg)
Eigenschaften
- Gesteigerter LDL-Abbau infolge Cholesterinsynthesehemmung in der Leber
- LDL-C Senkung von Präparat/Dosis abhängig, bis 55%, zusätzliche LDL-C Senkung ca. 6% bei Dosisverdoppelung
- Reduktion von kardiovaskulärer Morbidität und Mortalität nachgewiesen
- Bei LDL-C > 3.5 mmol/l und/oder ACS/Stroke primär potentes Statin empfohlen (Simvastatin 40 mg, Atorvastatin ≥ 40 mg, Rosuvastatin 10–20 mg)
- Kombination mit Ezetimibe, PCSK9-Hemmern, Bempedoinsäure und Fenofibrat möglich
Ezetimibe
Präparate
- Ezetrol (Ezetimibe) 10 mg/Tag
- Ezetimibe/Simvastatin (Inegy, Generika; 10/10 mg 10/20 mg, 10/40 mg, 10/80 mg); 10/80 mg aufgrund des ungünstigen Nebenwirkungsprofils nicht empfohlen
- Ezetimibe/Atorvastatin (Atozet, Generika; 10/10 mg, 10/20 mg, 10/40 mg, 10/80 mg)
- Ezetimibe/Rosuvastatin (Zenon 10/10 mg, 10/20 mg, 10/40 mg; Generika; 10/10 mg, 10/20 mg)
Eigenschaften
- Hemmung der intestinalen Cholesterinabsorption
- LDL-C Senkung ca. 20%
- Kardiovaskuläre Risikoreduktion in der SHARP- und IMPROVE-IT-Studie in Kombination mit Statinen
PCSK9-basierte Therapien
PCSK9 – Antikörper Präparate
- Evolocumab (Repatha 140 mg sc alle 2 Wochen)
- Alirocumab (Praluent 150 mg sc alle 2 Wochen)
PCSK9 – siRNA Präparate
- Inclisiran (Leqvio 284 mg sc bei 0, 3 Monaten, dann alle 6 Monate)
Eigenschaften
- PCSK9 ist eine hepatisch sezerniertes Protein, das das Recycling des LDL-Rezeptors stört. Eine Hemmung der Bildung von PCSK9 durch RNA-Interferenz (Inclisiran) oder Neutralisierung von zirkulierendem PCSK9 durch monoklonale Antikörper (Alirocumab, Evolocumab) führt zu einer ca. 50-60% Senkung des LDL-C.
- Eine kardiovaskuläre Risikoreduktion wurde bei Hochrisikopatientinnen und -patienten unter Statintherapie in der FOURIER- und ODYSSEY OUTCOMES-Studie gezeigt. Für Inclisiran liegen bisher keine Resultate von Studien mit kardiovaskulären Endpunkten (CVOT) vor.
- Subgruppenanalysen der PCSK9-Ak-CVOT weisen eine stärkere kardiovaskuläre Risikoreduktion bei Patientinnen und Patienten mit ≥ 2 vorangegangenen Myokardinfarkten, einem Myokardinfarkt während der letzten beiden Jahre, einer Mehrgefässerkrankung, einem LDL-C > 2.6 mmol/l, hsCRP > 3 mg/l und Lp(a) > 500 mg/l nach.
- Limitatio der Spezialitätenliste beachten
Bempedoinsäure
Präparate
- Nilemdo (Bempedoinsäure) 180 mg/Tag
- Nustendi (Bempedoinsäure 180 mg und Ezetimibe 10 mg/Tag)
Eigenschaften
- Bempedoinsäure ist eine Prodrug, die in der Leber zu Bempedoyl-CoA aktiviert wird und dort die Acetyl-CoA-Carboxylase und somit die Cholesterinsynthese hemmt
- LDL-C Senkung ca. 20%, auch in Kombination mit Statinen und Ezetimibe
- Als Nebenwirkung muss v.a. ein Anstieg der Harnsäure und ein erhöhtes Risiko für Gichtarthritiden beachtet werden
- Bisher noch kein CVOT vorliegend
- Limitatio der Spezialitätenliste beachten
Fibrate
Präparate
- Fenofibrat (Lipanthyl 200 M, Lipanthyl 267 M, Cholib [Fixkombination mit Simvastatin])
- Gemfibrozil (Gevilon Uno)
- Bezafibrat (Cedur retard)
Eigenschaften
- Gesteigerter Abbau triglyzeridreicher Lipoproteine (v.a. VLDL)
- Triglyzeridsenkung bis 50%, moderater Anstieg des HDL-C, z.T. LDL-C Anstieg infolge beschleunigter Umwandlung VLDL – LDL
- Nur Fenofibrat kann mit Statinen kombiniert werden
- Einsatz bei moderater und schwerer Hypertriglyzeridämie
- Kein konsistenter Nachweis einer kardiovaskulären Risikoreduktion (nur in einigen Studien nachweisbar, Helsinki Heart-Studie, VA-HIT-Studie, ACCORD-LIPID-Studie bei Kombination mit Simvastatin in Subgruppe mit TG > 2.3 mmol/l und HDL-C < 0.9 mmol/l bei Patientinnen und Patienten mit DM Typ 2)
- Einsatz vorwiegend bei schwerer Hypertriglyzeridämie
Vorgehen bei Nebenwirkungen bzw. Unverträglichkeit der lipidsenkenden Therapie
Statin-assoziierte Myopathie
| Unveränderte Therapie bei asymptomatischer CK-Erhöhung < 1000 U/l, Suche nach alternativen Ursachen (Makro-CK), Verlaufskontrolle |
| Suche nach Medikamenteninteraktionen |
| Suche nach anderen Ursachen einer Myopathie (insbesondere Hypothyreose, Polymyalgie, Polymyositis, Medikamente usw.) |
| Wechsel auf ein Statin mit anderen pharmakokinetischen Eigenschaften (Simvastatin, Atorvastatin ersetzen durch Pravastatin, Fluvastatin, Rosuvastatin, Pitavastatin und umgekehrt) |
| Dosisreduktion, ggf. Kombination mit Ezetimibe |
| Gabe eines Statins mit langer Halbwertszeit (Atorvastatin, Rosuvastatin) jeden 2. Tag |
| Absetzen der Statintherapie. Es gibt Hinweise, dass es nach Absetzen einer Statintherapie im Sinne eines Reboundphänomens vermehrt zu kardiovaskulären Ereignissen kommt, weshalb dieser Schritt bei Betroffenen mit KHK und tolerablen Symptomen nur gemacht werden soll, wenn die anderen Massnahmen nicht erfolgreich sind. |
| Einsatz alternativer Lipidsenker |
| Medikament | Interaktion mit |
| Fibrate (Ausnahme: Fenofibrat) | Allen Statinen |
| Antimykotika (Fluconazol, Ketoconazol) | Simvastatin, Atorvastatin |
| HIV-Proteasehemmer | Simvastatin, Atorvastatin, Rosuvastatin |
| Verapamil | Simvastatin, Atorvastatin |
| Amiodaron | Simvastatin, Atorvastatin |
| Cyclosporin | Simvastatin, Atorvastatin, Rosuvastatin |
| Makrolide | Simvastatin, Atorvastatin |
- Betrifft ca. 10% der mit Statinen behandelten Personen
- Myalgien (typischerweise proximal betonte muskelkaterähnliche oder grippale Beschwerden, die oft durch körperliche Aktivität akzentuiert werden) oder Muskelkrämpfe
- CK-Erhöhung möglich, aber nicht obligat; CK-Erhöhung ohne Beschwerden möglich
- Rhabdomyolyse (CK > 10’000 U/l): sehr selten, v.a. infolge Medikamenteninteraktionen, die zu erhöhten Plasmakonzentrationen der Statine führen
- Immunvermittelte nekrotisierende Myopathie: Einzelfälle, Assoziation mit HMG-CoA-Reductase-Ak
- Risikofaktoren genetische Prädisposition, Alter > 80 Jahre, Leber- und Nierenkrankheit, Alkoholüberkonsum u.a.
- Dauer bis Auftreten der Beschwerden ca. 6 Monate, bis zum vollständigen Verschwinden nach Absetzen ca. 3 Monate, grosse individuelle Variabilität
- Systematisches CK-Monitoring bei Beschwerdefreiheit unter einer Statinmonotherapie nicht gerechtfertigt
Hepatopathie
- Hepatopathien sind selten, können unter Statinen und Fibraten auftreten.
- Eine asymptomatische Transaminasenerhöhung bis zum maximal 3-fachen der oberen Norm wird als tolerabel betrachtet.
- Hypertriglyzeridämien sind regelhaft mit einer NAFLD assoziiert, die keine Kontraindikation für eine lipidsenkenden Therapie ist.
Statine und Diabetesrisiko
- Das Risiko für das Neuauftreten eines DM Typ 2 steigt unter einer Statintherapie um ca. 15%.
- Betroffen sind v.a. ältere Patientinnen und Patienten, die mit potenten Statinen behandelt werden.
- Das kardiovaskuläre Risiko bei DM wird durch Statine erheblich reduziert.
- Statine führen nicht zu einer Verschlechterung der Diabetes-Einstellung/Zunahme mikrovaskulärer Komplikationen.
- Der kardiovaskuläre Nutzen einer Statintherapie ist bei korrekter Indikationsstellung >> als die geringfügige Zunahme des DM-Risikos.
Quellen/Links
- www.agla.ch
- https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/2021-ESC-Guidelines-on-cardiovascular-disease-prevention-in-clinical-practice
PD Dr. Stefan Bilz
Prof. Dr. Hans Rickli