Supraventrikuläre Rhythmusstörungen (SVT)
Einteilung
Reentry-Tachykardien
- AV-Knoten-Reentry-Tachykardie (AVNRT)
- Schmalkomplextachykardie, Schenkelblockaberranz möglich
- AV-Reentry-Tachykardie (AVRT)
- Wolff-Parkinson-White (WPW) Syndrom: antegrad leitende akzessorische Bahn (Delta-Welle im Sinusrhythmus, evtl. erst bei höheren Herzfrequenzen sichtbar!)
- Orthodrome Tachykardie möglich (antegrad über AV-Knoten): Schmalkomplextachykardie
- Antidrome Tachykardie (antegrad über akzessorische Bahn): immer Breitkomplextachykardie da max. Präexzitation!
- Concealed WPW: nur retrograd leitende akzessorische Bahn (keine Delta-Welle im Sinusrhythmus)
- Nur orthodrome Tachykardie möglich
- Wolff-Parkinson-White (WPW) Syndrom: antegrad leitende akzessorische Bahn (Delta-Welle im Sinusrhythmus, evtl. erst bei höheren Herzfrequenzen sichtbar!)
Alle SVT können mit Schenkelblockaberranz und damit als Breitkomplextachykardie (i.d.R. typisches Schenkelblockbild) auftreten. Eine antidrome AVRT präsentiert sich immer als Breitkomplextachykardie bei antegrader Leitung über akzessorische Leitungsbahn.
Vorhofflattern
- Typisch = cavotrikuspidal-gängig (rechtsatrial): meist counterclockwise (negative P-Wellen i.d. inferioren Ableitungen)
- Atypisch = nicht cavotrikuspidal-gängig (rechts- oder links-atrial). Häufig nach atrialer Intervention (Katheter oder chirurgisch), operativ korrigierte kardiale Vitien
Atriale Tachykardie (fokal, multifokal, mikroreentry)
P-Wellenmorphologie anders als im Sinusrhythmus (z.B. negativ in den inferioren Ableitungen)
Klinische Präsentation
Palpitationen, «Frog-sign» (s. unten), Panikattacke, Schwindel, Angina pectoris, Synkope
Anamnese
Seit wann, wie oft, Start/Ende, Dauer: plötzlicher Beginn und Ende (On-/Off-Phänomen), Klopfen im Hals («Frog-sign»: atriale Kontraktion gegen geschlossene AV-Klappen), Terminierung durch vagale Manöver bei Reentry-Tachykardien. Atriale Tachykardie: plötzlicher oder allmählicher Start/Ende. Adenosin unterbricht Reentry-Tachykardie, selten auch atriale Tachykardie.
Immer Dokumentation der Tachykardie mit 12-Ableitungs-EKG anstreben. EKG-Dokumentation aller Massnahmen während Tachykardie: vagale Manöver, bei Auftreten/Verschwinden von Schenkelblöcken oder der Injektion von Antiarrhythmika.
Differentialdiagnostik SVT
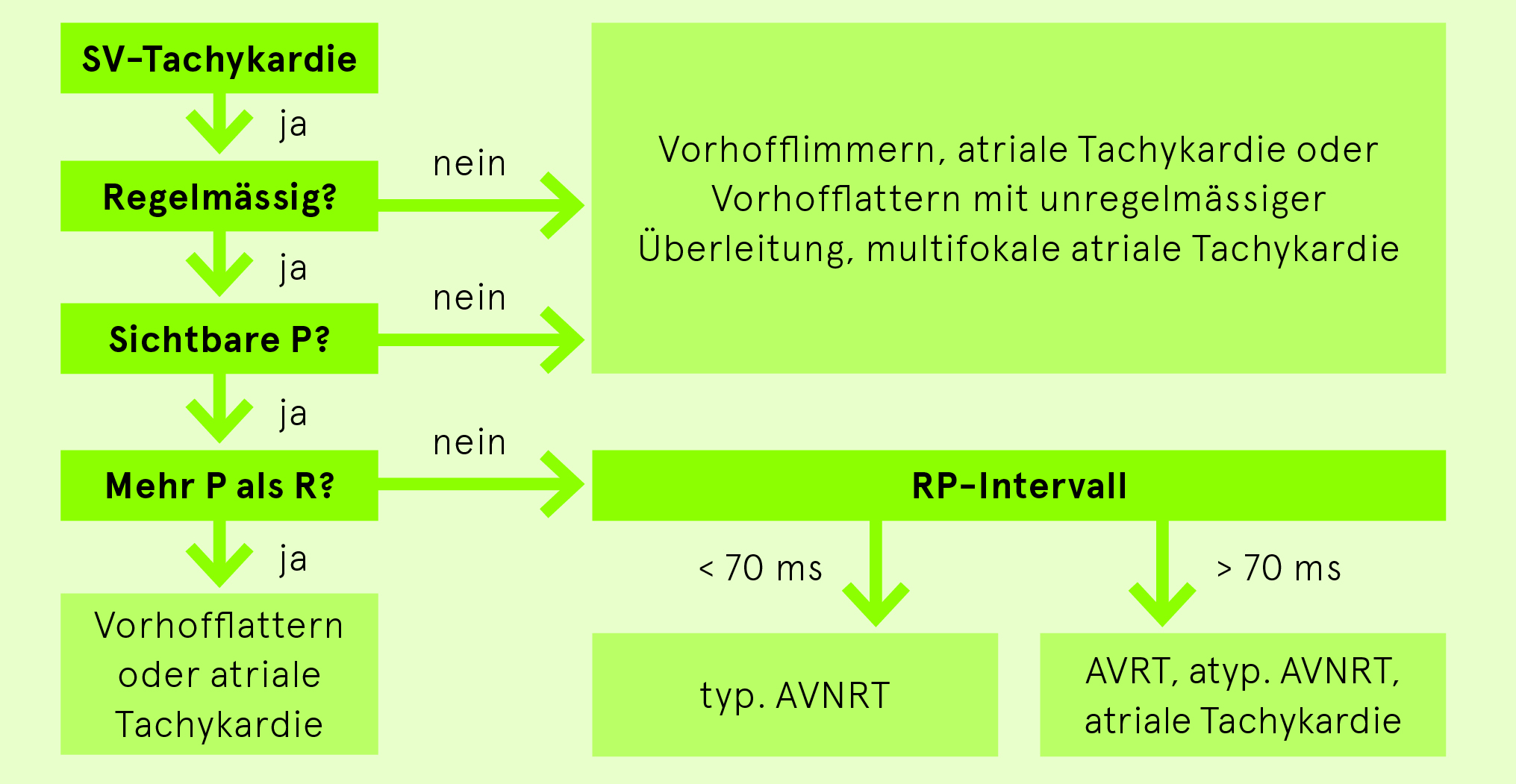
Therapie allgemein
- Hämodynamisch instabil: Elektrokardioversion 200 J
- Stabil
- Vagale Manöver
- Adenosin 6–18 mg iv schnell in herznahe Vene und Nachspülen mit 10–20 ml NaCl (einzige KI: Asthma)
- Betablocker
- Isoptin 2 ml (5 mg) verdünnt auf 10 ml NaCl langsam iv (Cave: bei zu schneller Infusion Hypotonie)
- Unregelmässige Breitkomplextachykardie: im Zweifel (präexzitiertes Vorhofflimmern?) Durchführung einer EKV. Keine Gabe von Kalziumantagonisten, Betablocker, Digoxin oder Amiodaron.
Mögliche Reaktionen der SVT auf Adenosin:
- Kein Effekt: inadäquate Dosis/Verabreichung, Kammertachykardie
- Plötzliches Terminieren: AVNRT, AVRT, (fokale AT)
- Anhaltende atriale Aktivität mit 3° AV Block: Vorhofflattern, atriale Tachykardie
AV-Knoten-Reentry-Tachykardie
Häufigste paroxysmale SV-Tachykardie. Plötzlicher Beginn/Ende, meist belastungsunabhängig.
Im EKG kein oder retrogrades P im Endteil des QRS-Komplex (dadurch in inferioren Ableitungen negatives P und in V1 r’ «pseudo-inkompletter RSB»).
Akute Therapie: vagale Manöver, Adenosin 6–18 mg iv (zentrale Vene, rasch NaCl nachspritzen), Betablocker, Kalziumantagonist
Chronische Therapie: Katheterablation (Erfolgsrate > 95%, Risiko (kompletter AV-Block) < 1%, Betablocker, Ca-Antagonisten, Klasse IC oder III Antiarrhythmika

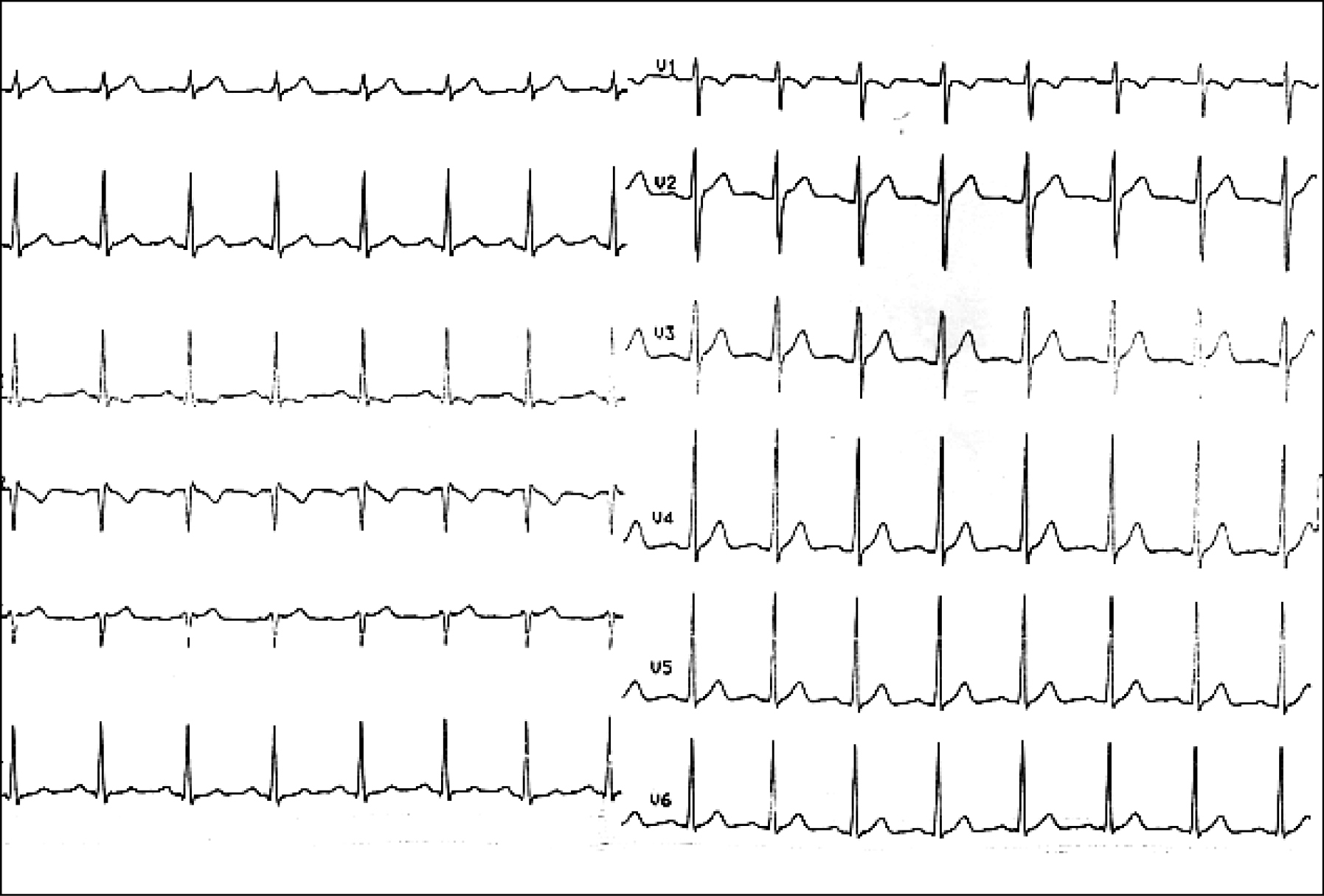
Orthodrome AV-Reentry-Tachykardie (Schmalkomplextachykardie: WPW-Syndrom, wenn Delta-Welle im Sinusrhythmus)

Plötzlicher Beginn, nicht selten bei körperlicher Belastung. EKG: retrogrades P, abgesetzt vom QRS-Komplex, RP > 70 ms (RP länger als bei AVNRT, deshalb P im 12-Kanal-EKG häufiger erkennbar)
Akute Therapie: vagale Manöver, Adenosin 6–18 mg iv (zentrale Vene, rasch NaCl nachspritzen), Betablocker, Verapamil, Diltiazem
Chronische Therapie: Katheterablation (Erfolgsrate > 95%, Risiko kompletter AV-Block bei parahissärer Bahn), Betablocker, Klasse IC oder III Antiarrhythmika
Antidrome AV-Reentry-Tachykardie (Breitkomplextachykardie, da volle Präexzitation = ventrikuläre Erregung über akzessorische Bahn, kein typischer Schenkelblock)
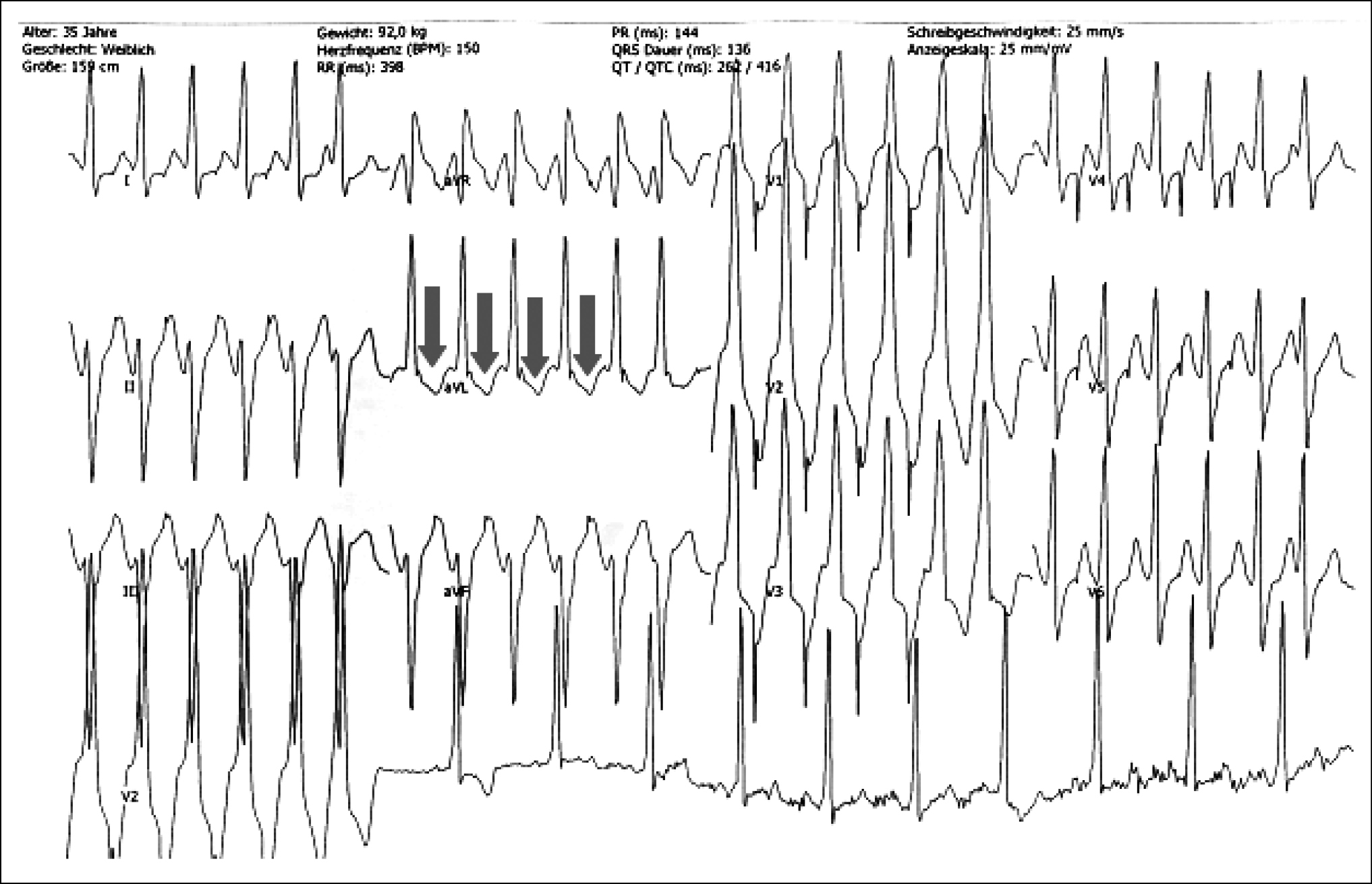
Plötzlicher Beginn. EKG: immer Breitkomplextachykardie retrogrades P, abgesetzt vom QRS-Komplex, RP > 70 ms
Akute Therapie: vagale Manöver, Adenosin mit Vorsicht (Defibrillator bereit: Induktion Vorhofflimmern mit schneller antegrader Leitung möglich), Flecainid, Elektrokardioversion, Amiodaron in refraktären Fällen
Chronische Therapie: Katheterablation, Flecainid
Vorhofflimmern, das über die akzessorische Bahn übergeleitet wird (FBI = fast broad irregular)
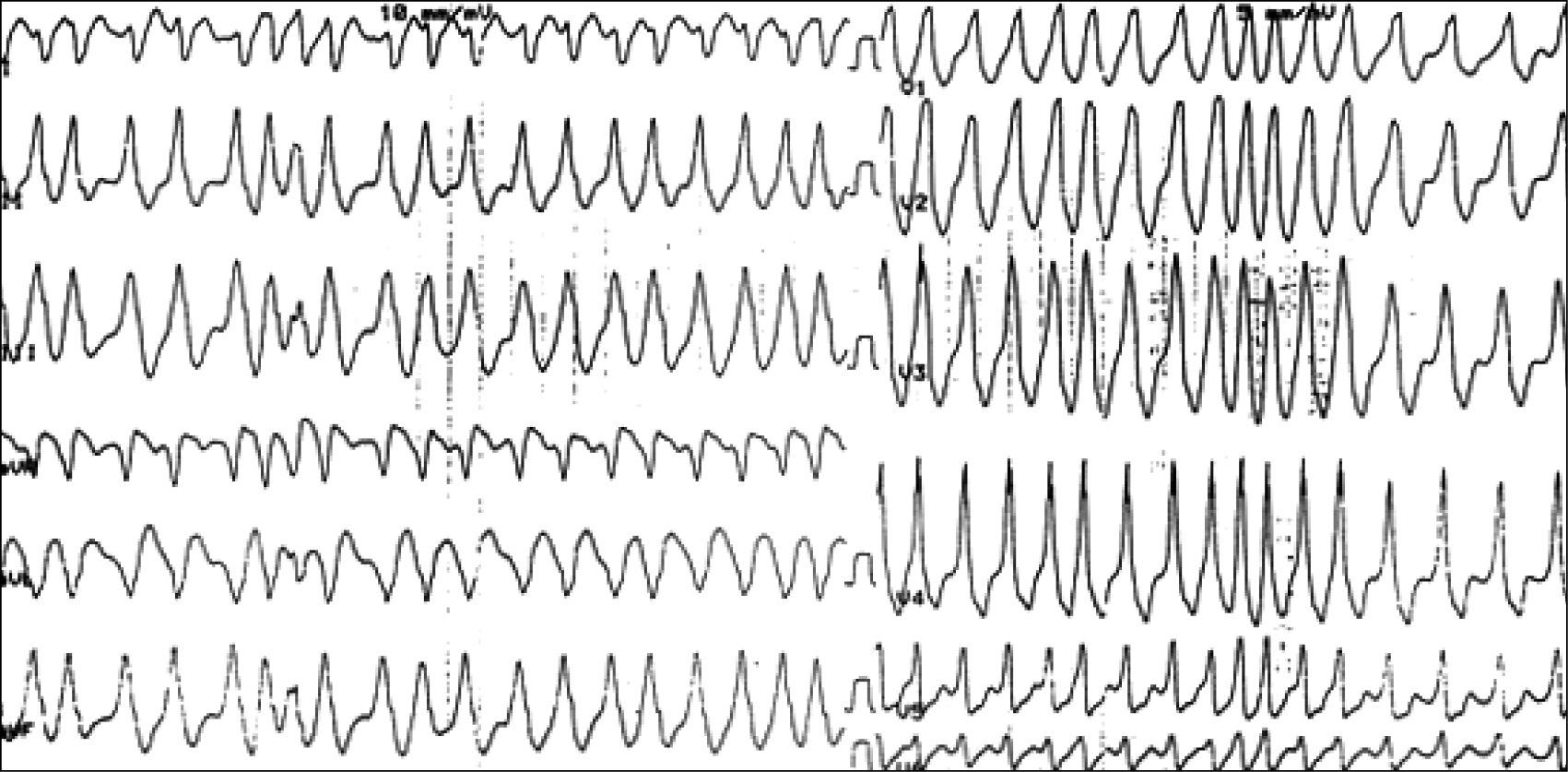
Hämodynamisch stabil und instabil: Primär Elektrokardioversion (ggf. Defibrillation nötig bei sehr schneller Überleitung) oder alternativ Flecainid. Keine Gabe von Adenosin, Kalziumantagonisten, Betablocker, Digoxin oder Amiodaron.
Atriale Tachykardie

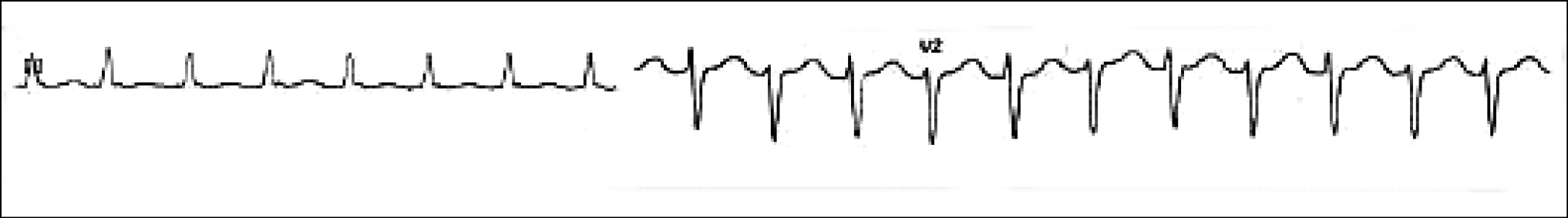
Häufig kein klarer Beginn, meist lang dauernde Tachykardien, die medikamentös schwer therapierbar sind
EKG: RP variabel (P meist gut sichtbar, andere Morphologie als im Sinusrhythmus)
Akute Therapie: Vagale Manöver, Adenosin, Betablocker, Verapamil, Diltiazem, Klasse IC oder III Antiarrhythmika, EKV
Chronische Therapie: Katheterablation, Betablocker, Verapamil, Klasse IC oder III Antiarrhythmika
Dr. Florian Franzeck, Prof. Dr. Peter Ammann,
Dr. David Altmann, Dr. Dr. Roman Brenner