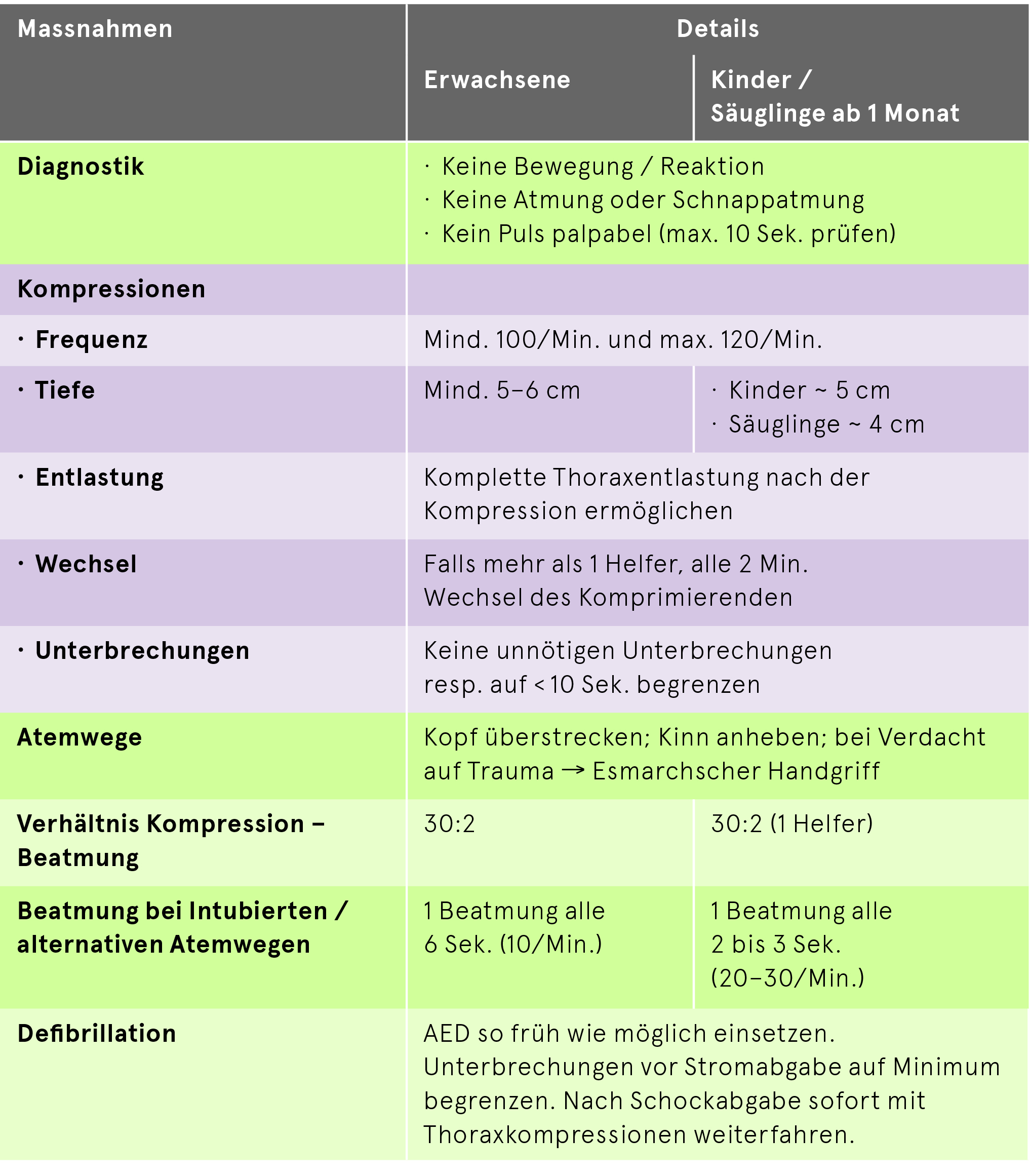
Reanimation
Klinische Essentials
Entscheidende Faktoren
- Erkennen der Notwendigkeit von Reanimationsmassnahmen
- Sofortige qualitativ hochwertige Thoraxkompressionen ohne unnötige Unterbrechungen
- Frühzeitige Defibrillation
- Suffiziente Ventilation und Oxygenierung bei länger dauerndem Kreislaufstillstand
Thoraxkompression
- Frequenz mind. 100/Min. (nicht mehr als 120/Min.)
- Bei Erwachsenen: mind. 5 cm und möglichst nicht tiefer als 6 cm Kompressionstiefe, bei Kindern und Säuglingen: mind. ⅓ AP-Durchmesser (Kinder ca. 5 cm, Säuglinge ca. 4 cm)
- Vollständige Entlastung des Brustkorbs ermöglichen
- Unterbrechungen der Thoraxkompressionen minimieren (< 10 Sek.)
- Zweihelfer-Reanimation: alle 2 Min. mit Thoraxkompressionen abwechseln
Ventilation
- 1 Sek. Inspirationsphase; Beatmungsdruck < 30 cm H2O halten (vermeiden der Mageninsufflation)
- Gesicherter Atemweg:
– Bei Erwachsenen 1 Beatmung alle 6 Sekunden (10/Min.) und
– Bei Kindern 1 Beatmung alle 2 bis 3 Sekunden (20-30/Min.) - ETCO2 > 1.5 kPa
- Auf sichtbare Thoraxhebung achten
Defibrillation
- Während der Ladephase des Defibrillators Thoraxkompression weiterführen
- Nach Defibrillation kein Rhythmus-/Puls-Check, unverzüglich mit Thoraxkompression weiterfahren
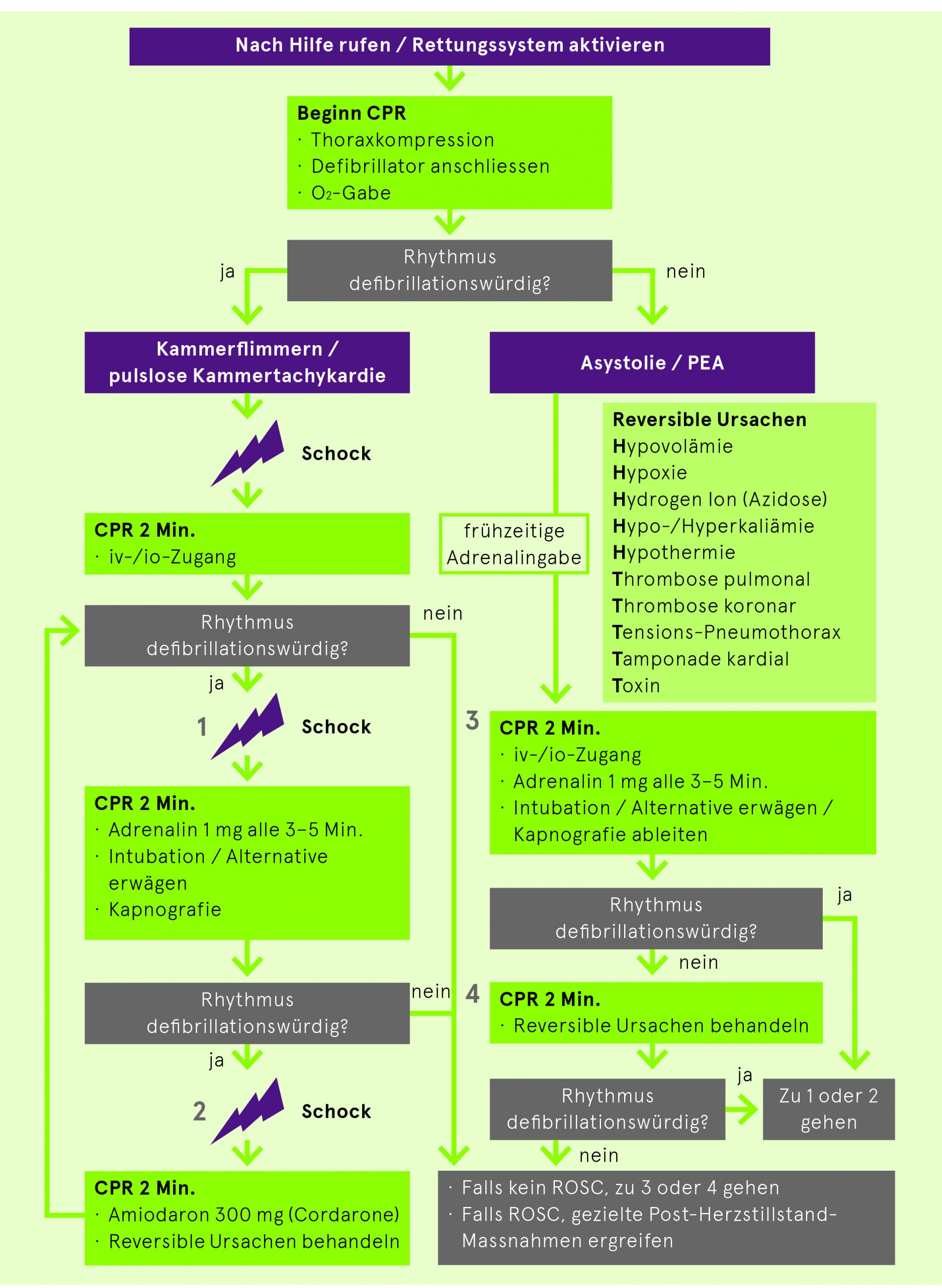
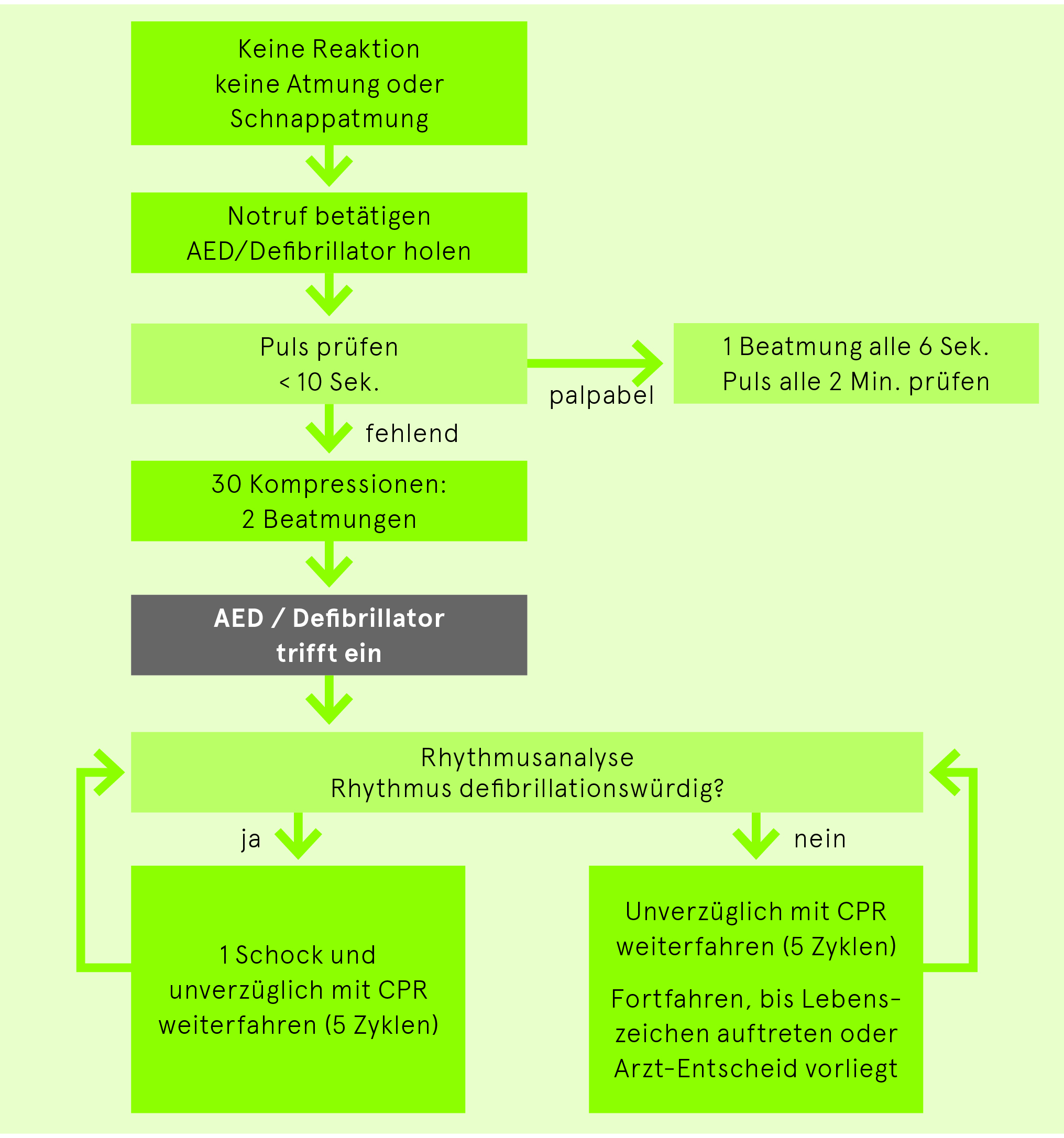
BLS-AED Massnahmen
iv-Zugang/Timing Medikamente
- Falls Schwierigkeiten mit iv-Zugang auf intra-ossären (io)-Zugang wechseln
- Adrenalingabe: 1 mg alle 3 bis 5 Minuten. Bei initialer PEA oder Asystolie erfolgt die Adrenalingabe so früh wie möglich
- Antiarrhythmika-Gabe:
– Amiodaron (Cordarone): 300 mg als Bolus nach dritter Defibrillation, Repetition nach fünfter Defibrillation mit 150 mg Bolus oder
– Lidocain: 1-1.5 mg/kgKG nach dritter Defibrillation, Repetition nach fünfter Defibrillation mit 0.5-0.75 mg/kgKG - Kein Unterbruch der Thoraxkompression für das Legen des iv-Zugangs und der Medikamentengabe
Massnahmen nach ROSC (Return of Spontaneous Circulation)
Mit Wiedererlangen des spontanen Kreislaufs sind folgende Massnahmen zu ergreifen:
- Oxygenierung und Ventilation optimieren (SaO2 ≥ 94%), Intubation, keine Hyperventilation (Normokapnie), Kapnografie-Monitoring
- Schockbehandlung: iv Flüssigkeits-Bolus, Vasopressoren, Therapie reversibler Ursachen
- 12-Ableitungs-EKG (bei STEMI → Herz-Katheterlabor)
- eFAST-Kontrolle (Verletzungsfolgen der Reanimation)
- Temperatur nicht über 36 °C ansteigen lassen
Indikationen für ECMO (eCPR)
Herzstillstand ohne ROSC > 10–20 Min. mit folgenden Bedingungen:
- Intoxikationen, Lebenszeichen unter CPR (exkl. Schnappatmung)
- No-Flow Time < 5 Min. oder Low-Flow Time < 60 Min. mit ETCO2 ≥ 1.33 kPa bei VF, VT (Kammerflimmern, Kammertachykardie) bzw. tachykarder PEA
- Hypothermie, d.h. < 32 °C (Kalium ≤ 8 mmol/l)
Herzstillstand-Algorithmus (Erwachsene)
BLS-AED-Algorithmus für professionelle Helfer
Kriterien für den Abbruch der Reanimation (allowance of natural death = AND)
Reagiert der Patient nach korrekten Reanimations-Massnahmen (Defibrillation/Adrenalin) nicht und liegen keine unmittelbar therapierbaren Ursachen vor, werden aktiv folgende Kriterien für den Abbruch geprüft:
- Suchen und Auffinden einer Patientenverfügung
- Kontaktaufnahme mit Hausarzt/Vorbetreuenden und Angehörigen während laufender Reanimation
- Konsultation vorbestehender medizinischer Akten
- Asystolie während 10 Min. trotz lege artis durchgeführtem ACLS
- Fokussierte Echokardiografie zeigt keine mechanische Aktivität ± Spontankontrast
- No Flow Time > 5 Min. oder Low Flow Time ≥ 60 Min.
- ETCO2 permanent < 1.5 kPa
Quellen/Links
Dr. Elke Schmidt
Dr. Gian-Reto Kleger
Helge Schneider
Dr. Daniel Weilenmann