ANDRE SYKDOMMER (REV 063-REV 077)
173 Kikuchi Fujimotos sykdom / KFS / histiocytisk nekrotiserende lymfadenitt (REV 022)
Jan Tore Gran and Øyvind Palm
Kjennetegn på Kikuchi Fujimotos sykdom
Kikuchi-Fujimoto sykdom (KFS) er en benign, nekrotiserende lymfadenopati .
Hovne lymfeknuter på halsen hos unge kvinner er typisk.
KFS kan forekomme ved SLE
Definisjon
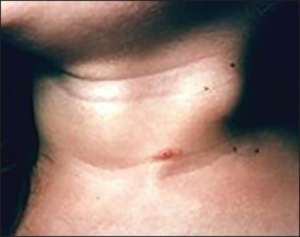
Kikuchi-Fujimoto sykdom (KFS) kjennetegnes av en eller flere hovne lymfeknuter på halsen hos unge kvinner og menn. Sykdommen er en benign, sjelden og vanligvis selvbegrensende, men sykdomsårsaken er ukjent. Kikutchi-Fujimoto sykdom påvises ved biopsi med histologi fra en angrepet lymfeknute. Den forløper histologisk i proliferativ, nekrotiserende og xantomatøse stadier. Biopsi og immunhistologi skiller Kikuchi-Fujimoto sykdom fra kreft, autoimmun sykdom, infeksjon og andre lymfeknutesykdommer. Sykdommen kan koeksistere med autoimmune revmatiske sykdommer hvorav Systemisk lupus erythematosus (SLE) er den vanligste (Mahjan VK, 2023).
Historie
Sykdommen ble første gang beskrevet i 1972 uavhengig av de to japanske patologene Kikuchi og Fujimoto (Kikuchi M, 1972; Fuchimoto Y, Naika. 1972;30:920–927.1972).
Etiologi
Etiologien er ukjent. En rekke opportunistiske virussykdommer som Epstein-Barr, cytomegali, herpes, parvovirus med flere er vurdert, men en har aldri funnet viruspartikler eller andre bevis i vevet (Perry AM, 2018). Genetiske årsaker har vært foreslått, men familiære tilfeller er uvanlig. En autoimmun årsak kan tenkes, men fravær av antistoff taler taler ikke for en slik årsak (Masab M, 2023).
Epidemiologi
Kikuchi-Fujimoto sykdom (KFS) er sjelden. De fleste (> 70%) er unge kvinner, men sykdommen kan også affisere menn. Gjennomsnittlig alder ved debut er 30 år (70% er under 30 år), men den er rapportert mellom 6 – 80 års alder (Mrowka-Kata K, 2013). Alle etniske befolkningsgrupper kan få Kikutchi-Fujimoto sykdom, men hyppigst ses den blant etniske asiater. Sykdommen kan forekomme samtidig med systemiske bindevevssykdommer, vanligst systemisk lupus (SLE), men også tilfeller med Sjøgrens syndrom, GPA/Wegeners granulomatose, revmatoid artritt og Stills sykdom er rapportert (Al-Affal A-W, 2018; Baenas DF, 2016).
Symptomer
Sykdomsdebut er oftest akutt eller subakutt med feber kombinert med hovne lymfeknuter oftest i nakken. Økende lymfadenopati over 2-3 uker.
Lymfadenopati (cervikalt) har alle (100%). Vanligst ses unilateral øm lymfeknute bak på halsen, mot nakken (60-90% av tilfellene). Noen ganger involveres også supraklavikulære og aksillære lymfeknuter. Hver lymfeknute kan være 0.5 -4 cm i største diameter og ha en gummi-lignende konsistens.
Hud-symptomer ses hos 40% med et uspesifikt eksem (10%) er vanlig (Kucukardali Y, 2007). Også xanthomer forekommer.
B-symptomer som feber ses hos 35%, fatigue (10%), vekttap, nattesvette, hodepine, artralgi, sår hals, øvre luftveissymptomer, kvalme og svimmelhet forekommer Kucukardali Y, 2007;
Undersøkelser
Det er essensielt å utelukke infeksjoner, malignitet og autoimmune sykdommer som årsak til lymfadenopati. Biopsi er vanligvis nødvendig. Det er ikke uvanlig at pasientene har gjennomgått empiriske antibiotikakurer mot lymfadenopati relatert til mulige stafylokokker og streptokokker, men uten effekt (Masab M, 2023).
Anamnesen bør omfatte familie disposisjon for autoimmune sykdommer, reiseanamnese og mulig eksposisjon for tuberkulose og andre opportunistiske infeksjoner. Etterspør B-symptomer som feber, utmattelse og vekttap, samt symptomer som nevnt ovenfor.
Klinisk undersøkelse
-Påvirket allmenntilstand med feber er vanligst i de tilfeller der barn angripes.
–Lymfeknuter som er angrepet er mobile og omtrent hos 50% er de ømme. Størrelsen er typisk 1-2 cm i diameter, men opp til 7 cm er rapportert (Zuckenman R, 2018). Bilateral eller symmetrisk lymfadenopati forekommer i 1-22%. Lymfeknute-nekroser er vanligst blant barn (Seo J-H, 2014).
–Eksantem kan være makulopapulært, morbilliformt, nodulært eller som erythema multiforme, slimhinnesår, diffust håravfall eller lupus-lignende.
-Splenomegali og hepatomegali forekommer er uvanlig (5%).
Laboratorieprøver. Ingen prøver er spesifikke for Kikutchi-Fujimoto sykdom. Leukopeni ses hos 20-58%, pancytopeni er uvanlig. Utredningsmessig kan følgende rekvireres: CRP, SR (>60 mm hos 40 – 70%), Hb (anemi >20%), leukocytter med differensialtelling, trombocytter, ferritin, leverenzymer, LD, kreatinin, serum-ACE (sarkoidose), perifer flow cytometri (malignitet). Urin-stiks. ANA og anti-DNA, anti-Sm, anti-SSA/SSB (SLE, Sjøgrens) (Joean O, 2018). Infeksjonsutredning kan omfatte EBV, CMV, Hepatitt B, Herpes simpleks, HIV, parvovirus B19, parainfluensa Bartonella henselae, Toxoplasma gondii, Entamoeba histolytica og Yersinia enterocolitica. På mistanke kan også IGRA test for tuberkulose kan vurderes.
Bildediagnostikk. Ultralyd av angrepne, forstørrede lymfeknuter kan vise økt vaskularisering. Røntgen thoraks anbefales for å vurdere eventuell intra-thorakal lymfadenopati. CT er generelt ikke påkrevet (Masab M, 2023).
Biopsi med histologi er avgjørende for diagnosen og skiller sykdommen fra lymfadenopati ved SLE, selv om koeksistens forekommer. Tynn nål kan brukes. Fravær av hematoksylin legemer skiller fra SLE. Typisk for Kikutchi-Fujimoto sykdom er også fravær av neutrofile og eosinofile leukocytter i alle tre sykdomsstadier, noe som skiller fra infeksjon (Joean O, 2018).
-Immunhistokjemi kan vise histiocytter som er positive for myeloperoksidase, CD68, lysoksym, CD163 og CD4, samt T celler som er CD8 positive. CD20 positive B celler er fraværende (Perry AM, 2018).
Differensialdiagnoser
Blant de vanligste lignende sykdomsbilder er:
Infeksjoner som faryngitt, otitt og andre øvre luftveisinfeksjoner, særlig hos barn med lymfadenopati. Både infeksjoner og KFS kan gi forstørrede lymfeknuter på halsen, men infeksjoner vil ofte være ledsaget av andre symptomer som feber, sår hals, øreverk og/eller hoste.
- Infeksiøs mononukleose (Epstein Barr Virus, EBV)/: Kan gi forstørrede lymfeknuter, feber og systemiske symptomer, men infeksiøs mononukleose vil ofte ha mer uttalte symptomer som sår hals, forstørret lever og milt og karakteristiske funn i blodprøver (heterofile antistoffer).
- Rubella (røde hunder): Ofte forstørrede lymfeknuter, men rubella vil ha et karakteristisk utslett og er sjelden i dag på grunn av vaksinasjon.
- Tuberkuløs lymfadenitt: Kan gi forstørrede lymfeknuter, men tuberkuløs lymfadenitt vil ofte være lokalisert til halsen eller brystet, og kan være forbundet med andre symptomer på tuberkulose som feber, vekttap og nattesvette.
- Cat-scratch disease: En infeksjon forårsaket av Bartonella henselae-bakterien, ofte overført fra katter, som gir forstørrede lymfeknuter. Begge tilstandene kan gi forstørrede lymfeknuter, men cat-scratch disease vil ofte være lokalisert til lymfeknutene i nærheten av bittstedet, og er forbundet med en historie om kontakt med katt.
- Andre Infeksjoner: Cytomegalovirus (CMV), herpes simpleks, histoplasmose (reiseanamnese: Asia med India. USA), HIV, lepra.
- Non-Hodgkin lymfom: Gir ofte forstørrede lymfeknuter, men non-Hodgkin lymfom vil ofte ha mer generaliserte lymfeknutehevelser, systemiske symptomer som feber, vekttap og nattesvette og unormal celledeling i lymfeknutene.
- Lupus lymfadenitt (SLE): Begge tilstandene kan gi forstørrede lymfeknuter, men lupus lymfadenitt vil være forbundet med andre symptomer på SLE, som leddbetennelse, hudutslett og nyreaffeksjon.
- Sweets syndrom: En sjelden inflammatorisk tilstand som gir feber, et karakteristisk hudutslett og forhøyede hvite blodlegemer. Begge tilstandene kan gi feber og forhøyede hvite blodlegemer, men Sweets syndrom vil ha et karakteristisk hudutslett og er ikke primært forbundet med forstørrede lymfeknuter.
- Stills sykdom: og systemisk JIA (blant barn): Begge tilstandene kan gi feber og forhøyede hvite blodlegemer, men Stills sykdom vil ha et karakteristisk utslett og leddbetennelse.
- Sarkoidose: Både sarkoidose og KFS kan gi forstørrede lymfeknuter, spesielt i halsen, og begge tilstandene kan være ledsaget av feber og tretthet. Imidlertid er sarkoidose karakterisert av dannelsen av granulomer i de affiserte organene, noe som ikke er typisk for KFS.
- Histiocytose: Noen former for histiocytose, som Rosai-Dorfman sykdom, kan gi forstørrede lymfeknuter, spesielt på halsen, noe som kan ligne på KFS. Imidlertid er histiocytose en mer heterogen gruppe av sykdommer med ulike kliniske presentasjoner og prognoser og involverer ofte andre organer i tillegg til lymfeknutene.
- Medikamentbivirkninger: Kan gi forstørrede lymfeknuter, men medikamentbivirkninger vil være relatert til bruken av en bestemt medisin og vil vanligvis forsvinne når medisinen seponeres.
Behandling
Kikuchi-Fujimoto sykdom er vanligvis selvbegrensende, og de fleste tilfeller krever ingen spesifikk behandling.
Symptomatisk behandling. Febernedsettende og analgetika som paracetamol kan være aktuelt for å lindre symptomer.
Kortikosteroider: Ved langvarig eller alvorlig sykdomsforløp kan systemisk behandling med kortikosteroider vurderes etter at infeksjon er utelukket.
Andre legemidler som har vist lovende resultater i noen tilfeller inkluderer hydroksyklorokin (Plaquenil), minocyclin og intravenøs immunglobulin (Masab M, 2023).
Regelmessig oppfølging er viktig for å vurdere sykdomsforløpet og behandlingsrespons.
Prognose og oppfølgning
Kikuchi-Fujimoto sykdom går vanligvis over av seg selv innen 1-4 måneder. Residiv (tilbakefall) forekommer hos 3-4% av voksne pasienter, men er mer vanlig hos barn. Ved residiverende sykdom kan systemisk behandling vurderes (Kim TY, 2014). Ved residiverende forløp er det aktuelt vurdere systemisk behandling (se ovenfor).
Det er en liten risiko for at Kikuchi-Fujimoto sykdom kan utvikle seg til systemisk lupus erythematosus (SLE) (Feder HM, 2013). Derfor kan det være aktuelt med kontroll for å utelukke SLE-utvikling dersom pasienten får nye symptomer (Masab M, 2023).
Litteratur
- Masab M, 2023
- Alnes M, 2020
- Mauleom C, 2012 (Mimicking kutan SLE)
