BARN MED REVMATISK SYKDOM. BARNEREVMATOLOGI (REV 053-062)
130 Systemisk Lupus Erythematosus hos barn (Juvenil Lupus, JSLE) (REV 021, REV 054)
Øyvind Palm
Kjennetegn på juvenil lupus
Barn fra 5 års alder, oftest unge jenter
Feber, utmattelse, eksantem, leddsmerter, munnsår, alopeci. Lymfadenopati og hepatosplenomegali, vekttap og anoreksi. Nefritt (urin-undersøkelse)
Symptomer og kliniske funn korrelerer med sykdomsaktivitet.
Høy SR, lav CRP. Alltid utslag i ANA, vanligvis med en eller flere av sub-gruppene: DNA-, C1q-, Sm-, SSA-, SSB- eller RNP-antistoff
ICD-10 M32.8
ATC koder (for legemiddelstatistikk): Prednisolon: H02A B06 Immunsuppressive legemidler: L04A A
Definisjon
Juvenil Systemisk Lupus Erythematosus (JSLE) er en av de vanligste systemiske bindevevssykdommene som oppstår blant barn, spesielt unge jenter. Totalt debuterer 15-20% av SLE-tilfellene i barne- eller ungdomsårene. Sykdommen er en klassisk autoimmun tilstand som kan ramme mange organsystemer. Sammenlignet med systemisk lupus (SLE) hos voksne, krever relativt høy sykdomsaktivitet og økt risiko for organskade ved JSLE ofte en mer aggressiv behandling (Charras A, 2021).
Epidemiologi
Forekomsten av juvenil systemisk lupus erythematosus (JSLE) varierer betydelig mellom ulike etnisiteter og geografiske områder. Insidensen, altså antall nye tilfeller per år, er estimert til å å være mellom 0.28 og 0.48 per 100,000 barn. Prevalensen, som angir det totale antallet tilfeller i en befolkning, varierer mellom 6.3 og 24.0 per 100,000 barn (Hiraki LT, 2009).
Barn med asiatisk, afrikansk eller sør-amerikansk etnisitet er mer utsatt enn barn med nordeuropeisk bakgrunn. Til sammenligning er insidensen av SLE hos voksne i Oslo-området beregnet til 3,0 per 100 000, med en prevalens på 51,8 per 100 000 (Lerang K, 2012).
Selv om det ikke finnes spesifikke norske epidemiologiske data for JSLE, tyder tallene på at forekomsten er omtrent ti ganger lavere enn hos voksne. Sykdommen rammer jenter 3-5 ganger hyppigere enn gutter, og de fleste utvikler sykdommen i tenårene, med en median debutalder på 12,1 år (Kamphuis S, 2010; Chiewchengchol D, 2015).
Symptomer
De vanligste symptomer ved JSLE er feber, fatigue, alopeci og artralgi. I sykdomsforløpet kan vekttap og anoreksi forekomme. Disse symptomene korrelerer med den generaliserte inflammasjonen i kroppen.
Ved aktiv sykdom er det vanlig å finne forstørrede lymfeknuter (lymfadenopati) og hepatosplenomegali. Symptomer fra nyrer eller sentralnervesystemet (CNS) kan tyde på et alvorlig sykdomsforløp (Habibi S, 2011). Forekomsten av kliniske manifestasjoner ved JSLE er beskrevet i tabellen nedenfor:
| Tabell Deborah M. Levy og Sylvia Kamphuis, 2012
Kliniske manifestasjoner ved JSLE |
Forekomst |
| Feber | 37-100% |
| Lymfeknutesvulster | 13-45% |
| Vekttap | 21-32% |
| Mukokutant | 60-90% |
| Muskel/skjelett | 60-90% |
| Nefritt | 48-78% |
| Nevropsykiatrisk | 15-95% |
| Gastrointestinalt | 24-40% |
| Hematologisk | 50-100% |
| Kardiovaskulær | 25-60% |
| Pulmonal | 18-81% |
Feber, leddsmerter og utmattelse
Barn med JSLE blir ofte først utredet for andre årsaker til redusert allmenntilstand, spesielt infeksjoner, da disse kan ha lignende debutsymptomer. Feber, utmattelse, leddsmerter og muskelsmerter er vanlige debutsymptomer, og kan også ses ved sykdomsoppblussing. Det er ikke uvanlig at pasienter med feber av ukjent årsak henvises til revmatologisk utredning (Habibi S, 2011).
Hud og slimhinner
Hudsymptomer (kutant) er hyppige ved JSLE, men kan variere i uttrykk. Vanlige manifestasjoner inkluderer:
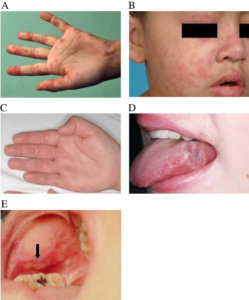
- Alopeci (hårtap) forekommer oftest som generalisert hårtap uten tegn til lokalisert inflammasjon i hodebunnen. Symptomene er ofte relatert til aktiv sykdom, men kan oppstå inntil tre måneder etter en sykdomsoppblussing (lupus-flare). Andre former for hårtap som kan sees ved JSLE er alopecia areata (flekkvis hårtap) eller såkalt “lupus hår”, som er tynt og svakt hår lokalisert i utkanten av hodebunnen (Trüeb RM, 2010).
- Annulære lesjoner (ringformede utslett)
- Bulla: (blemmer, sjelden)
- Diskoid lupus (røde, skjellende flekker som kan etterlate arr)
- Fotosensitivitet (overfølsomhet for sollys, særlig ved SSA/B antistoff)
- Livedo retikularis er et blålig, marmorert utslett som oftest sees på lårene. Det er assosiert med økt forekomst av sekundært (eller primært) antifosfolipidsyndrom, som bør utelukkes ved mistanke om livedo retikularis (Ravelli A, 1994).
- Makulopapulært utslett (små, røde flekker som kan være hevet over huden)
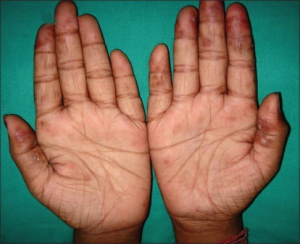
- Palmart og periungualt erythem (Rødme i håndflatene og rundt neglene)
- Raynauds fenomen (Nedsatt blodsirkulasjon i fingre og tær ved kuldeeksponering)
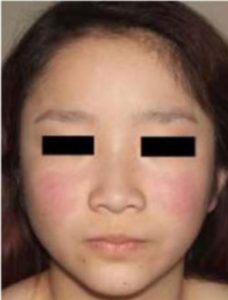
- Sommerfugleksantem (et karakteristisk rødlig utslett over kinnene og neseryggen)
- vaskulitt, kutan (petekkier, palpabel purpura, chilblains). Sjeldnere kan det også oppstå noduli og sår på fingrene (digitale ulcera). Disse hudmanifestasjonene er ofte lokalisert i ansikt, håndflater og fotsåler. Histologisk undersøkelse viser immunkomplekser og infiltrasjon av nøytrofile granulocytter. Forekomsten av hudsymptomer er sterkt knyttet til generell sykdomsaktivitet, og ved uttalte manifestasjoner kan det være nødvendig med vurdering av hudlege (Bouaziz, JD, 2017; Smith EMD, 2019).
Akutt kutan lupus er en form for JSLE som er spesielt sensitiv til sol og lys. Pasienter med ACLE har ofte antistoffer mot SSA/B (Sjögren syndrom-relaterte antigener A og B). Typiske symptomer er lokaliserte utslett eller sommerfugleksantem.
Subakutt kutan lupus erythematosus (SCLE) med annulære eller polycykliske lesjoner og psoriasislignende lesjoner er svært sjelden blant barn, i motsetning til hos voksne. Ved mistanke om SCLE hos barn bør man derfor vurdere om symptomene kan være del av en mer omfattende SLE-sykdom (Berry T, 2012).
Kronisk kutan lupus i form av diskoid lupus (CCLE), som vanligvis manifesterer seg som diskoid lupus, er sjelden i barnealder, spesielt før 10 års alder.
Orale eller nasofaryngeale ulcera kan forekomme i to former: Klassiske, histologisk diskoide forandringer og uspesifikke ulcera som ligner after. Begge formene opptrer ved aktiv lupus-sykdom og responderer på generell behandling av tilstanden (Talacko AA, 2010).
Nyreaffeksjon ved JSLE
Nyreaffeksjon er vanlig og kan utvikle seg hos 50-70% og 90% av pasientene med JSLE i løpet av sykdommens første to år (Hiraki LT, 2008). Selv om lupusbehandling ofte primært rettes mot nyremanifestasjoner, vil en av tre pasienter oppleve tilbakefall av nyresykdommen.
For å sikre best mulig behandlingsgrunnlag bør terskelen for nyrebiopsi være lav. Vedvarende proteinuri > 0.5 g/24 timer eller urin protein/kreatinin ratio > 50 mg/mmol i morgenurin er indikasjoner for biopsi (Bertias GK, 2012). Histologisk er det vanligst å se klasse IV lupusnefritt. Histologisk aktiv sykdom og tegn til kronisitet indikerer alvorlig prognose for nyrefunksjonen (Oni L, 2021).
CNS og nervesystemet
Symptomer fra sentralnervesystemet (CNS) kan være vanskelige å oppdage ved JSLE, da de ofte manifesterer seg som uspesifikke plager som hodepine, humørsvingninger, kognitive vansker eller angst. Imidlertid kan alvorlige komplikasjoner som generaliserte kramper, psykose eller andre åpenbart nevropsykiatriske symptomer (Natoli V, 2023). Disse symptomene er ofte relatert til patologi i cerebrale blodkar, enten i form av vaskulitt eller cerebral venetrombose. Sist nevnte ses spesielt ved antifosfolipid antistoffer, særlig lupus antikoagulant (Levy DM, 2003).
Undersøkelser
Ved undersøkelse av JSLE påvises hematologiske forandringer med cyopeni vanligst (50-100%), etterfulgt av artralgi/artritt (60-90%) og mukokutane manifestasjoner (60-85%).
Anamnesen bør være grundig for å dekke alle relevante symptomer (se ovenfor). I motsetning til voksne med lupus, er det uvanlig at barn kun har hud- og slimhinnemanifestasjoner (Chiewchengchol D, 2015). Derfor bør man spesifikt spørre om symptomer som kan tyde på affeksjon av andre organer. Klassifikasjonskriteriene for JSLE (se nedenfor) kan være et nyttig utgangspunkt for å kartlegge potensielle symptomer, selv om de ikke er egnet for tidlig diagnose. De egner seg ikke for en tidlig diagnose, men peker likevel på en del aktuelle sykdomstrekk som en bør være oppmerksom på.
Følgende symptomer og tegn bør kartlegges: alopesi, orale ulcera, sommerfugl-eksantem, generalisert utslett, subakutt kutant lupus-eksem, serositt (pleura, perikard), artritt, nefritt (biopsi: nefritt klasse), feber, CNS-manifestasjoner, fotosensitivitet, Raynauds fenomen, antistoff-profil: ANA, DNA, Sm, SSA, andre og kombinasjoner, antifosfolipid antistoff (lupus antikoagulant, kardiolipin- og beta2-glykoprotein) og tromboembolier, spontanaborter og dødfødsler.
Klinisk bør en generell undersøkelse som omfatter hjerte, lunger, blodtrykk, hår, hud, ledd og nevrologisk vurdering gjennomføres, spesielt ved aktuelle symptomer.
Laboratorieprøver. Rutineprøve kan omfatte CRP, SR, Hb, leukocytter med differensialtellinger, elektrolytter, IgG, glukose, lever-, nyre- og thyreoidea-funksjonsprøver, CK, albumin, samt antistoff (se mer nedenfor) ANA, anti-DNA og komplement C3, C4.
Urinstiks er også viktig for å utelukke tegn på aktiv nefritt, som er en vanlig komplikasjon ved JSLE. Hematuri og/eller proteinuri er de vanligste tegnene på nefritt.
Senkning og CRP. Høy senkningsreaksjon (SR) og lav C-reaktivt protein (CRP) er vanlig ved juvenil systemisk lupus erythematosus (JSLE). Forhøyet CRP kan imidlertid sees ved serosittt (pleuritt, perikarditt), uttalt artritt, infeksjoner og makrofag aktiveringssyndrom (MAS).
Cytopenier i minst en cellerekke påvises hos mer enn 50% med JSLE. Mild leukopeni og lymfopeni er vanligst. Vedvarende lymfopeni kan være et tegn på pågående sykdomsaktivitet.
Anemi. -Ved anemi bør det vurderes om hemolyse foreligger. Dette kan indikeres ved lav haptoglobin, positiv Coombs test og høye retikulocyttverdier. Hemolytisk anemi ses hos 10-15% av pasioenter med JSLE (Ramirez Gomez LA, 2008).
Urin-undersøkelser er essensielle for å utelukke tegn på aktiv nefritt, som er en komplikasjon ved JSLE. Urinen undersøkes for proteiner og erytrocytter. Ved positive utslag gjøres mikroskopi (sylindre), og protein/kreatinin ratio estimeres for å vurdere graden av proteinuri.
Immunologiske undersøkelser. Antinukleære antistoffer (ANA) forventes å være positive hos mer enn 95% av pasienter med JSLE. Det er også karakteristisk å finne flere andre antistoffer rettet mot ulike antigener, som anti-dsDNA, anti-ENA, anti-Sm, anti-C1q, anti-RNP, anti-SSA/Ro og anti-SSB/La. Anti-SSA og anti-SSB er assosiert med neonatal lupus, en sjelden tilstand der mor overfører antistoffer til fosteret, noe som kan føre til hudutslett, leverproblemer eller hjerteblokk hos den nyfødte.
Antifosfolipid antistoffer (lupus antikoagulant, anti-kardiolipin og anti-beta-2 glykoprotein) forekommer hos ca. 40% med JSLE, men bare omtrent halvparten av disse utvikler tromboembolier eller et antifosfolipid syndrom (Levy DM, 2003).
Spesielle former for juvenil systemisk lupus
SLE hos små barn
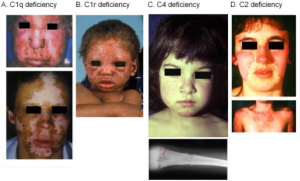
Alvorlig SLE hos små barn kan skyldes genetisk defekt, som homozygot C1q-mangel, C1r-mangel, C4-mangel eller C2-mangel. Disse manglene påvirker komplementsystemet, en viktig del av immunforsvaret, og kan føre til økt risiko for infeksjoner og autoimmune sykdommer (se illustrasjon nedenfor).
Neonatal lupus
Neonatal lupus er en sjelden tilstand som kan oppstå hos fosteret til gravide kvinner med SSA/Ro og SSB/La antistoffer. Disse antistoffene kan krysse morkaken og påvirke fosteret. Omtrent 1-2% av fostre eksponert for disse antistoffene utvikler føtal hjerteblokk, som vanligvis oppstår mellom 16. og 26. svangerskapsuke. Screening for føtal hjerteblokk i denne perioden anbefales derfor. Ved påvist hjerteblokk kan barnet behandles med pacemakerimplantasjon umiddelbart etter fødselen.
I tillegg kan overførte antistoffer forårsake et lupuslignende utslett hos den nyfødte i løpet av de første månedene etter fødselen. Utslettet kan forverres av lyseksponering, for eksempel ved lysbehandling av gulsott (ikterus). Prognosen for neonatal lupus er generelt god, og utslettet forsvinner vanligvis av seg selv i løpet av noen måneder. Vennligst les mer om neonatal lupus i kapitlene om SLE blant voksne og Sjøgrens syndrom.
Medikamentindusert lupus
En rekke medikamenter kan utløse en lupuslignende sykdom. Dette kalles medikamentindusert lupus erythematosus (DILE). Symptomene er ofte milde og inkluderer hudutslett (kutan vaskulitt), polyartralgi eller artritt, forhøyede leverenzymer og positive antinukleære antistoffer (ANA). Alvorlig organaffeksjon er sjelden.
Typiske laboratoriefunn ved DILE inkluderer positive ANA (80%), antihiston-antistoffer, anti-dsDNA (16%), pANCA (ikke PR3 eller MPO-ANCA) (65%) og hypergammaglobulinemi (60%). Symptomene går vanligvis tilbake etter seponering av det utløsende medikamentet, men det kan ta opptil to måneder.
Blant antirevmatiske legemidler er TNF-hemmere ofte rapportert å gi lupuslignende bivirkninger. Andre vanlige utløsere inkluderer enkelte legemidler mot psykose, hjerterytmeforstyrrelser og hypertensjon (He YA, 2018).
Klassifikasjon
Selv om de fleste med JSLE fyller klassifikasjonskriteriene (ACR/EULAR 2019) som er utarbeidet for voksne med SLE, har sykdommen hos barn sine særtrekk. SLICC-2012-kriteriene (SLICC=Systemic Lupus International Collaborating Clinics) har vist seg å ha bedre sensitivitet (evne til å identifisere de som faktisk har sykdommen) enn ACR-1997-kriteriene, men ACR-1997-kriteriene bedre spesifisitet (evne til å utelukke sykdommen hos de som ikke har den) (Chang L-S, 2022).
Det er imidlertid mulig at egne, spesifikke klassifikasjonskriterier for JSLE ville vært det mest optimale for å diagnostisere sykdommen hos barn. Slike kriterier er under utvikling, og vil kunne bidra til en mer presis og tidlig diagnose av JSLE i fremtiden.
Differensialdiagnoser
Felles for disse tilstandene er at de kan gi et bredt spekter av symptomer som overlapper med de som sees ved jSLE, som for eksempel feber, utslett, leddbetennelse, organsvikt og nevrologiske manifestasjoner.
- Autoinflammatorisk sykdom: TNFAIP3 mutasjon (HA20). PFAFA: Tilstander som kjennetegnes av tilbakevendende feber og inflammasjonsepisoder, som kan ligne på jSLE i de tidlige stadiene.
- Borreliose: Kan gi leddbetennelse, utslett og nevrologiske symptomer som kan overlappe med manifestasjonene ved jSLE.
- Encefalitt, autoimmun: En sjelden tilstand som kjennetegnes av inflammasjon i hjernen, og som kan gi nevrologiske symptomer som ligner på de som kan sees ved jSLE.
- Infeksjoner (viral, bakteriell, parasittær): Ulike infeksjoner kan gi feber, utslett, leddbetennelse og organsvikt, og dermed etterligne jSLE: Virale CMV, EBV, Parvovirus B19, HIV. Sepsis (Streptokokker, salmonella), Brucella, Leptospirose, Q feber (coxiella), Tbc (mykobakterier), Borrelia, Toksoplasmose.
- Langerhans histiocytose (LCH): En sjelden tilstand som kjennetegnes av unormal vekst av Langerhans celler, og som kan gi feber, utslett og organsvikt som kan ligne på jSLE.
- Malignitet (Leukemi, Lymfom (Hodgkins/Non-Hodgkins), nevroblastom): Kreftsykdommer som kan gi feber, vekttap, forstørrede lymfeknuter og organsvikt og dermed etterligne jSLE.
- PRES (posterior reversibelt encefalopati syndrom): Kjennetegnes av hodepine, kramper og synsforstyrrelser og som kan være utløst av høyt blodtrykk eller visse medisiner.
- Andre inflammatoriske: Det finnes en rekke andre inflammatoriske tilstander som kan gi symptomer som ligner på jSLE, som for eksempel antifosfolipid Syndrom, juvenil idiopatisk artritt (JIA), juvenil dermatomyositt (JDMS), juvenilt Sjøgrens Syndrom, Mixed connective tissue disease (MCTD), Systemisk vaskulitt, Crohns sykdom, Akutt reumatisk feber, Sarkoidose, Hemolytisk uremisk syndrom (HUS), Autoimmunt lymfoproliferativt syndrom (ALPS), Common variable immunodeficiency (CVID), andre primære immundefekter, makrofag aktiveringssyndrom (MAS/Hemofagocytisk lymfohistiocytose/HLH)
- Ikke-inflammatorisk: Kronisk smertesyndrom / fibromyalgi; Tilstander som kjennetegnes av kroniske smerter og trøtthet som kan ligne på noen av symptomene ved jSLE.
Komorbiditet
Autoimmunt: Hypothyreose (Hashimoto), autoimmun hepatitt, autoimmun pankreatitt, ikke-infeksiøs endokarditt, immunmediert trombocytopenisk purpura (ITP), autoimmun hemolytisk anemi (AIHA), Evans syndrom (ITP + AIHA). Primær CNS-vaskulitt (PACNS). Kikuchi-Fujimoto sykdom
Makrofag aktiveringssyndrom (MAS/HLAH)
Andre: Primære psykiatriske tilstander (alvorlig depresjon, psykose)
Behandling
Behandlingen av JSLE må alltid tilpasses individuelt, basert på barnets alder, vekt, mentale og kliniske tilstand. Dette kan medføre at behandlingsvalgene avviker noe fra behandlingen av voksne med SLE. Likevel er det mange overlappende prinsipper, både når det gjelder generelle tiltak, medikamentvalg og oppfølging. Dette er mer omfattende omtalt i kapitlet om systemisk lupus blant vokse som vi viser til. Nedenfor er en kort oppsummering:
Tverrfaglig tilnærming
Behandlingen av JSLE krever ofte en tverrfaglig tilnærming, der leger fra ulike spesialiteter, fysioterapeuter og ergoterapeuter samarbeider for å gi barnet best mulig oppfølging og støtte.
Medikamentell behandling
Medikamentell behandling av JSLE inkluderer flere hovedgrupper:
- Antiflogistika (NSAIDs) eller analgetika Brukes for å lindre smerter, spesielt leddsmerter. Paracetamol er et vanlig valg.
- Hydroksyklorokin (Plaquenil) beskytter mot komplikasjoner og bedrer prognosen. Ofte kombineres hydroksyklorokin med DMARDs (se nedenfor)
- Kortikosteroider (prednisolon) brukes ved behov i korte perioder med høy sykdomsaktivitet og/eller alvorlige komplikasjoner.
- DMARDs (sykdomsmodifiserende antirevmatiske legemidler)
- Metotreksat brukes ofte mot artritt.
- Azathioprin (Imurel) brukes mot cytopenier, serositt og vaskulitt.
- Mykofenolat (CellCept) ved lupus-nefritt.
- Cyclofosfamid (Sendoxan) gis (intravenøst) i de mest alvorlige tilfellene, slik som ved alvorlig glomerulonefritt eller CNS-lupus (lupus med affeksjon av sentralnervesystemet).
- Biologiske legemidler
- Belimumab (Benlysta) er godkjent for barn fra fem års alder.
- Rituksimab brukes i spesielle tilfeller, utenfor godkjent indikasjon (utprøvende behandling).
Behandlingsvarighet og behandlingssvikt
Medikamentell behandling av JSLE må ofte fortsette i mange år. Kortisonbehandling trappes vanligvis ned og avsluttes først, mens DMARDs kan forsøkes seponert etter 2-3 år dersom sykdommen er i remisjon. Hydroksyklorokin beholdes vanligvis lengst.
Det er viktig å være oppmerksom på at behandlingssvikt kan forekomme, spesielt hos ungdommer med kronisk sykdom. Derfor er det viktig med tett oppfølging og god kommunikasjon med pasienten og familien.
Prognose
Utsiktene for barn med juvenil systemisk lupus erythematosus (JSLE) har blitt mye bedre de siste tiårene. På 1980-tallet overlevde mer enn 85 % av barna med JSLE i minst ti år etter diagnosen (Lehman TJ, 1991).
Selv om prognosen er forbedret, er JSLE fortsatt en alvorlig sykdom som kan føre til varige skader hos over 60 % av barna som rammes (Lilleby V, 2005). Tidligere opplevde mange pasienter også vektøkning og ugunstige endringer i fettstoffene i blodet (lipidprofil), noe som kan øke risikoen for hjerte- og karsykdommer senere i livet (Lilleby V, 2006).
Heldigvis har økt fokus på disse problemene ført til ytterligere forbedringer i prognosen de siste årene. Likevel er det fortsatt en noe økt risiko for død blant barn med JSLE sammenlignet med barn uten sykdommen. (Moe SR, 2023).
Retningslinjer
- Oslo Universitetssykehus har laget anbefalinger for utredning og behandling av juvenil lupus
- For behandling av SLE og lupus-nefritt hos voksne er det utarbeidet spesifikke anbefalinger blant annet av EULAR. Det vises til retningslinjer i publisert litteratur (Fanpouirakis A, 2019) (Thomas Dörner, Richard Furie, 2019) (Fanouriakis A, 2020) og veilederen til Norsk revmatologisk forening/legeforening.
