BARN MED REVMATISK SYKDOM. BARNEREVMATOLOGI (REV 053-062)
124 Juvenilt Sjøgrens syndrom (Rev 054)
Øyvind Palm
ICD-10. M35.0 (Sjøgrens)
Definisjon
Sjøgrens syndrom er ganske lik den tilsvarende sykdommen blant voksne (se: Sjøgrens syndrom), men færre har tørrhetssymptomer (sicca). Det er er i begge tilfeller en autoimmun systemisk bindevevssykdom der lymfocytter infiltrerer eksokrine kjertler, noe som fører til typiske symptomer med hovne kjertler og etter hvert redusert funksjon, som tørrhet i øyne, munn og andre slimhinner. Antistoffene SSA (anti-Sjögren’s syndrome-related antigen A) og/eller SSB (anti-Sjögren’s syndrome-related antigen B) er tydelig forhøyet i blodprøver hos nesten alle. Diagnosen kan imidlertid stilles selv om det ikke foreligger subjektive symptomer på tørre slimhinner, noe som ofte er tilfellet hos barn. (Ramos-Calsals M, 2021).
Epidemiologi
De fleste er jenter i 10-års alder, men debut ned i 2-års alder er sett (DeOliveira MA, 2011).
Symptomer og undersøkelsesfunn
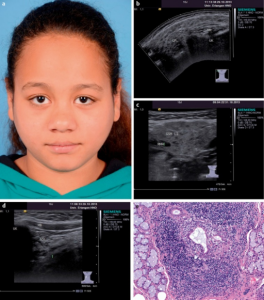
- Parotitt. Parotis-kjertelen er det organet som oftest fremviser symptomer hos barn med Sjøgrens syndrom. Hele 65-75% får hovne parotisglandler, selv om de færreste er plaget med tørr munn (Mizyuno Y, 1989). Biopsi-studier kan tyde på at parotis angripes tidligere enn små spyttkjertler i leppene hos barn (McGiurit WF, 2002).
- Artralgi er vanligere enn artritt. Uansett forventes ikke spesielt aggressiv leddsykdom.
- Myositt er ikke en del av juvenil Sjøgrens, i motsetning til hos voksne der en liten gruppe har lavgradig myositt assosiert med Sjøgrens.
- Hud-manifestasjoner i form av palpabel purpura/petekkier er vanlig. Symmetrisk fordeling på begge underekstremiteter ses, slik som ved Henoch-Schönlein / IgA vaskulitt. Det histologiske bildet med leukocytoklastisk vaskulitt med IgA nedslag er også likt. Sjeldnere ses granuloma annulare og erythema nodosum.
- Lymfeknuter er ofte hovne, tydeligst på halsen.
- Hematologisk ses ofte mild anemi. Pancytopeni er uvanlig. (Akiyama M, 2005). Lymfom er uvanlig ved juvenilt Sjøgrens syndrom, men økt forekomst ses senere i livet. Pasienter med høye SSA/B antistoff, høy IgG, leukocytose og lave C3 og C4 komplementfaktorer har høyest risiko.
- Pulmonale funn; Diffus interstitiell lymfocytose ses, som også hos voksne (Vermylen C, 1985). Differensialdiagnostisk er det viktig å utelukke HIV infeksjon i utsatte grupper.
- Renalt forekommer renal tubulær acidose (nyretubulienes evne til å skille ut syre er svekket) (Pessler F, 2006).
- Nevrologisk er sensorisk nevropati rapportert. CNS-manifestasjoner er svært uvanlige (Kumon K, 2000).
Laboratorieprøver. SR er ofte forhøyet, noe som kan skyldes høy polyklonal IgG. IgG-subklasser med IgG4, blodsukker og infeksjonsutredning av differensialdiagnostiske grunner. CRP forventes å være normal. Immunologisk har mer enn 80% utslag i SSA (Ro) eller SSB (La) antistoff. Revmafaktorer (RF) er ofte positiv, men uten at anti-CCP antistoff foreligger.
Schirmers test indikerer redusert ekskresjon av tårevæske hos ca. to av tre med juvenilt Sjøgrens syndrom, sjeldnere i tidlig sykdomsfase.
Sialometri som mål for spyttproduksjon (saliva) er vanligvis ikke gjennomførbar hos barn, og en forventer heller ikke spesifikke funn.
Ultralyd av spyttkjertler kan vise multiple hypoekkogene områder. Disse er ikke helt spesifikke og ses også ved residiverende idiopatisk parotitt hos barn. Undersøkelsen kan også avdekke lymfom-suspekte tumorer som eventuelt utredes videre med MR og biopsi.
Biopsi er ikke alltid nødvendig, men histologisk fokusskår ≥ 1 styrker diagnosen. Det er enklest å ta biopsi fra små spyttkjertler i underleppen. Likevel, komplikasjoner må en regne med, slik en har registrerer blant voksne: En italiensk studie fant at 10 av 50 pasienter (20%) som fikk gjort spyttkjertelbiopsi fra underleppen hadde lokalt ubehag etter inngrepet. Tre av dem (6%) rapporterte sensorisk defekt på biopsistedet i opp til noen få ukers varighet. Tre (6%) følte såpass smerte at de brukte analgetika, mens en hadde forbigående brennende følelse i et par dager. Tre pasienter (6%) hadde et hematom i leppen og hos to forelå tegn til mild inflammasjon på biopsistedet (Varoni EM, 2020). Biopsi fra gl. parotis er et alternativ, men krever god kirurgisk kompetanse, spesielt fordi en ikke må skade facialis-nerven.
Diagnosen
Juvenilt Sjøgrens syndrom bør mistenkes ved residiverende hovne parotiskjertler, spesielt hos unge jenter. Diagnosen er sikker dersom det også er purpura og påvisning av SSA- og/eller SSB-antistoffer. Tørrhetsplager (sicca-symptomer) utvikler seg ofte senere i forløpet, men redusert tåreproduksjon (Schirmers test) er ikke uvanlig. Biopsi av spyttkjertler, fortrinnsvis fra underleppen, gjøres dersom diagnosen ellers er usikker. Klassifikasjonskriteriene for voksne egner seg ikke for tidlig diagnose i barnealder.Vennligst se også i kapittelet om Sjøgrens syndrom blant voksne.
Differensialdiagnoser
Parotishevelse
- Residiverende parotitt (juvenil parotitt). Gjentatte episoder med ikke-infeksiøs hevelse i spyttkjertlene, som kan forveksles med Sjögrens syndrom, spesielt siden ultralydsfunn kan være like. Viktig å skille fra Sjøgrens-relatert parotishevelse. Gir ikke-purulent uni- eller bilateral parotitt hos barn, hyppigst hos gutter i alderen 3-7 år. Ultralyd viser multiple hypoekkogene områder i begge tilstander (Tomar RPS, 2012).
- Spiseforstyrrelser/bulimi: Oppkast kan irritere spyttkjertlene og føre til hevelse, som kan etterligne Sjögrens syndrom.
- Lymfom; Involvering av lymfeknuter i parotisregionen kan gi hevelse som ligner på Sjögrens syndrom.
- IGG4 relatert sykdom; Systemisk sykdom med IgG4-mediert betennelse som kan affisere spyttkjertlene og gi hevelse.
- Infeksiøs parotitt
- Bakteriell: streptokokker og stafylokokker
- Viral: paramyxovirus (kusma), Epstein-Barr virus, cytomegalovirus, infulenza- og parainfluenza og parvovirus.
- Diffuse infiltrativ lymfocytose syndrom ved HIV infeksjon: HIV-relatert lymfocyttinfiltrasjon i spyttkjertlene kan forårsake hevelse.
Sicca-symptomer
- Diabetes; Hyperglykemi kan føre til dehydrering og tørrhet i slimhinner, som kan ligne på Sjögrens syndrom.
- Ektodermal dysplasi:Medfødt tilstand med dysfunksjon i kjertler, inkludert spytt- og tårekjertler, som fører til sicca-symptomer.
- Sarkoidose; Granulomatøs betennelse i spytt- og tårekjertler kan forårsake sicca-symptomer.
- Sekundært til systemisk sklerose og andre autoimmune sykdommer: Sjögrens syndrom kan oppstå sekundært til andre autoimmune sykdommer, noe som gjør det vanskelig å skille symptomene.
Behandling
Det finnes ingen standardbehandling for juvenilt Sjøgrens syndrom. Behandlingen baseres på erfarne legers observasjoner og retningslinjer for voksne med Sjøgrens syndrom (Doolan G, 2021).
- Medikamenter til systemisk behandling har ikke vist effekt mot utmattelse og sicca-symptomer hos voksne. Kunstig tårevæske anbefales ved tørre øyne. God munnhygiene, eventuelt sukkerfrie tyggegummier eller pastiller, kan lindre tørr munn.
- Paracetamol eller NSAIDs mot leddsmerter ved behov.
- Kortikosteroider brukes vanligvis ikke, unntatt ved betydelig vaskulitt i huden eller CNS-manifestasjoner.
- Hydroksyklorokin (Plaquenil) kan redusere artralgi og lavgradig artritt, men effekt på hovne parotiskjertler, sicca-fenomener eller utmattelse er ikke godt dokumentert. Bivirkninger inkluderer hyperpigmentering i huden og øyekomplikasjoner.
- Metotreksat brukes mot artritt.
- Immunglobuliner intravenøst brukes ved behov mot cerebrale manifestasjoner.
- Rituksimab brukes mot nevrologiske komplikasjoner og ved MALT-lymfom.
Prognose
De fleste med juvenilt Sjøgrens syndrom utvikler tørrhetsplager senere i forløpet, slik som blant voksne med Sjøgrens. Tilsvarende, må en regne med en økt risiko for utvikling av non-Hodgkin lymfom (Collado P, 2018).
Oppfølging
Pasienter med økt risiko for lymfom bør følges opp regelmessig, hver 6-12 måned, hos fastlege eller spesialist. Aktuelle undersøkelser kan omfatte anamnese på B-symptomer (nattesvette, feber, nedsatt appetitt, vekttap), palpasjon av glandula parotis- og submandibularis, lymfeknuter på hals og i aksiller, lever og milt, auskultasjon av lunger, vurdering av ledd, blodprøvekontroller (SR, Hb, trombocytter, leukocytter med differensialtellinger, ASAT, ALAT, CK, IgG, C3, C4). Urin stiks.
Litteratur
Doolan G, 2021 (behandling)
