BARN MED REVMATISK SYKDOM. BARNEREVMATOLOGI (REV 053-062)
122 Juvenil Idiopatisk Artritt, JIA, barneleddgikt (REV 054)
Barneleddgikt-Juvenil idiopatisk artritt (JIA)
Jan Tore Gran and Øyvind Palm
Kjennetegn på juvenil artritt (JIA)
Mistenkes ved stivhet, halting eller leddhevelser uten at infeksjon, skade eller annen årsak påvises blant barn som er under 16 år.
Oligo-/pauciartikulær form angriper fire eller færre ledd, polyartikulær form minst fem ledd, entesitt-relatert har sene- og ryggmanifestasjoner og systemisk form kjennetegnes ved feberepisoder og eksantem.
Blodprøver kan vise økt CRP og SR. ANA ved oligoartikulær type, CCP antistoff ved “voksen type” polyartikulær JIA. HLA-B27 ved entesitt-relatert form og høy ferritin ves systemisk type.
ICD10: M08.0–
Prosedyrekoder: Leddpunksjon/artrocentese (klikk for å spesifisere ledd:) TN_10. UL veiledet leddpunksjon: NXA10K. Mikroskopi av leddvæske: NXFT05.
ATC koder (for legemiddelstatistikk): Prednisolon: H02A B06 Immunsuppressive legemidler: L04A A. etanercept: L04AB01, adalimumab: L04AB04, triamcinolon (Lederspan): H02AB08, betametason (Celeston Chronodose): H02AB04, rituksimab: L01XC02, abatacept: L04AA24, tocilizumab: L04AC07, infliksimab: L04AB02.
Definisjon av JIA
Juvenil Idiopatisk Artritt (JIA, barneleddgikt), tidligere kalt juvenil revmatoid artritt (JRA) og juvenil kornisk artritt (JCA), er en samlebetegnelse for ulike inflammatoriske sykdommer som rammer ledd og rygg hos barn under 16 år (Garner AJ, 2021). Basert på klinisk forløp og til dels på antistoffer og genetikk, kan sykdommen deles inn i seks hovedgrupper (Tatayatikom A, 2023):
- Oligoartikulær artritt: Inntil 4 angrepne ledd første 6 månedene. Vanligst, spesielt hos jenter. Ofte positive ANA-tester.
- Polyartikulær artritt: Fem eller flere affiserte ledd de første seks månedene. Noen har positiv revmatoid faktor (RF) eller anti-CCP-antistoffer (“seropositive”).
- Entesitt-relatert artritt: Rammer store ledd, senefester og ryggsøylen med iliosakralledd. Oftest hos gutter som er HLA-B27-positive.
- Juvenil psoriasisartritt: Psoriasis i nær familie er vanlig.
- Systemisk JIA (Stills sykdom): Kjennetegnes av høy feber og høyt ferritinnivå i blodet.
- Udifferensiert type: Passer ikke inn i de andre gruppene eller overlapper flere grupper.
Historikk
De første beskrivelsene av kronisk artritt hos barn ble gjort i 1864 (Cornil MV, 1864 Compte rendu Med Soc Bio Series, Paris). Før dette skilte en ikke sykdommen fra revmatisk feber. Til å begynne med ble sykdommen ofte oppfattet å være identisk med artritt hos voksne, selv om George Frederic Still (Hospital for sick Children, Great Ormond Street, London) allerede i 1897 beskrev forskjellene (Still GF 1897, On a form of.. reprinted in Am Dis Child 1978). Begrepene Stills sykdom, juvenil revmatoid artritt og juvenil kronisk artritt har vært brukt om barneleddgikt for å beskrive til dels overlappende pasientgrupper. “International League of Associations of Rheumatologists” (ILAR) oppnådde i 1997 enighet om å bruke samlebetegnelsen juvenil idiopatisk artritt (JIA) og definerte en rekke undergrupper. I 2019 kom forslag om ny klassifisering (Martini A, 2019). (Historisk litteratur: Schaller JG, 2005)
Etiologi og genetikk
Årsaken til JIA er i hovedsak ukjent. Basert på opphopning av familiære tilfeller og konkordans blant monozygote tvillinger på 25-40% vet vi at genetiske faktorer er av betydning (Giancane G, 2017); Hersh AO, 2015). Genetiske predisposisjoner er funnet, særlig i gener på kromosom 6 som koder for visse HLA molekyler. HLA DR8 er økt ved alle subtyper av JIA bortsett fra ved den systemiske formen. Det foreligger en 11,6 ganger økt risiko for JIA dersom et søsken har sykdommen (Prahalad S, 2010). Entesitt-relatert JIA er sterkt knyttet til HLA-B27. Hvilken rolle mikroorganismer som parvovirus B19, Epstein-Barr virus, enteritt-bakterier, klamydia pneumonia og streptokokk infeksjoner er fremdeles omdiskutert (Rigante D, 2014).
Patogenese
Gjeldende hypotese for patogenesen ved oligo- og polyartritt er at HLA molekylene som sitter på celleoverflaten, binder seg til ukjente utløsende faktorer (muligens fragmenter av virus, bakterier, andre faktorer i omgivelsene eller auto-peptider derivert fra brusk eller annet leddrelatert vev). HLA bundet antigen binder seg til T-lymfocytter og aktiverer disse. Det fører til øket produksjon av signalmolekyler, cytokiner, Th1 (IFN-gamma utsondrende T celler) og Th17 (interleukin -17 utsondrende T celler) fra det adaptive immunsystemet adaptive er av størst betydning for de fleste IJA subtypene. IL-17 induserer proinflammatoriske cytokiner og matriks metalloproteinaser, som medfører leddskade ved oligoartritt, polyartritt og psoriasis artritt (Lin Y-T, 2011). Ved entesitt relatert artritt er IL-23 et viktig cytokin som medfører inflammasjon via IL-17 og tumor nekrose faktor (TNF), mens ny benformasjon initieres av IL-22. (Kehl S, 2015). Ved systemisk JIA er derimot aktivering av det innate immunsystemet. Aktiverte monocytter, makrofager og neutrofile leukocytter forårsaker utsondring av proinflammatoriske i form av IL-1 beta, IL-6, og IL-18 (Mellins ED, 2011). Kronisk inflammasjon i leddene medfører akkumulering av synovial væske og fortykkelse av synovialt vev. Histologisk foreligger synovial hyperplasi og infiltrasjon av ulike inflammatoriske celler. Prosessen medfører at pannus dannes med påfølgende skade på brusk og benvev (McMahon A-M, 2011).
Epidemiologi
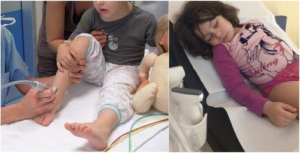
JIA er den vanligste kroniske revmatiske sykdommen blant barn. Epidemiologiske studier fra Norge og andre skandinaviske land har vist en årlig insidens på 14-23 tilfeller per 100 000 barn under 16 år. Internasjonalt er det funnet i gjennomsnitt 13 nye tilfeller per 100 000 barn per år, noe som tilsvarer 140-200 nye per år i Norge, og at omtrent 1-2 av 1000 (0,1-0,2%) barn får JIA (Horneff G, 2022). Sykdommen kan oppstå i alle aldre, men de ulike subgruppene har typiske debutalder. Generelt er det en topp ved 1-3 års alder og en annen ved 9 års alder. Jenter rammes samlet sett oftere enn gutter.
Foredlingen av subgrupper av JIA er (Weiss JE, 2007):
- Oligoartritt: Utgjør 50-80% av JIA)
- Polyartrikulær
- Revmatoid faktor (RF) positive polyartritt: 2% – 7%
- RF negativ polyartritt: 11% -28%
- Entesitt-relatert artritt; 1% -7%
- Psoriasis artritt: 2% -15%
- Systemisk artritt: 4%-20%
- Udifferensiert type er ikke med i denne oversikten
Symptomer
Artritt ved JIA gir vanligvis smerte, hevelse og stivhet som varer i mer enn 30 minutter. Symptomene er mest fremtredende om morgenen og bedres ved fysisk aktivitet. Debutsymptomer kan være halting, spesielt om morgenen. Sykdommen utvikler seg gradvis, og plutselig symptomdebut er ikke typisk. Entesitt, uveitt og feber kan også være tidlige symptomer (Garner AJ, 2021).
Debut-symptomer. Smerte er et vanlig debutsymptom, men barn kan ha problemer med å beskrive og lokalisere smerten. Ofte starter sykdommen med halting, vegring mot å bruke en ekstremitet eller redusert bevegelighet i ett ledd. Hevelse, oppdrivning og feilstilling kan forekomme. Knær og/eller ankler er hyppigst affisert. Barnet kan også ha allmennsymptomer som feber, utilpasshet og irritabilitet. Høy feber med topper over 39 grader ses ved den systemiske formen (systemisk JIA), mens lavgradig, vedvarende feber kan sees ved polyartritt. Omtrent 20% av barna utvikler en asymptomatisk uveitt. JIA kan også medføre generelle eller lokaliserte vekstforstyrrelser med kortvoksthet, benlengdeforskjell, deformiteter eller nedsatt bentetthet.
Uveitt er en relativt vanlig komplikasjon hos barn med JIA i Nord-Europa, men sjelden hos barn med afrikansk, latinamerikansk eller asiatisk opprinnelse (Consolaro A, 2019). Uveitt kan oppstå før, samtidig eller etter artrittdebuten og gir ikke alltid åpenbare symptomer. Oligoartritt med ANA antistoff (uten subgrupper) er en disponerende faktor for uveitt. På grunn av ofte fraværende symptomer, må barn med økt risiko screenes regelmessig av øyelege, vanligvis hver 4.-6. måned.
Kjeveledd: Kjeveleddene rammes hos over 30 % av barn med oligoartikulær eller polyartikulær JIA. Jenter, barn med oligoartritt og de som er ANA-positive (von Schuckmann L, 2020). Typiske symptomer er smerte ved tygging og ømhet ved undersøkelse av leddet. Gapeevnen (for eksempel avstanden mellom tannrekkene) er redusert, og underkjeven kan ved gaping deviere mot den siden som er mest affisert. MR med kontrast er gullstandarden for å undersøke kjeveleddene. Systemisk behandling og i noen tilfeller injeksjoner i leddet kan forebygge utvikling av vekstforstyrrelser med mikrognati i kjeven.
JIA-undergrupper
Alder ved debut, antistoffer (ANA, a-CCP, RF), genetikk (HLA-B27) og kliniske manifestasjoner variere mellom de ulike undergruppene av JIA. Disse er omtalt i egne avsnitt nedenfor og sammenfattet i tabellen nedenfor:
JIA subtyper (etter Stoll ML og Cron RQ, Pediatric Rheum, 2014) |
||||||
| Systemisk JIA | Oligoartikulær | RF- Polyartikulær | RF+ Polyartikulær | Entesitt relatert | Juvenil Psoriasis artritt | |
| Vanligste alder v. debut | 2-3 år | 1-3 år | To topper | Tenåringer | Tenåringer | To topper |
| Kjønn | Lik | Jenter>Gutter | Jenter>Gutter | Jenter>Gutter | Gutter>Jenter | Jenter>Gutter* |
| ANA+ | Sjelden | De fleste | De fleste | Sjelden | Sjelden | Blant de yngste |
| RF/CCP+ | Nei | Nei | Nei | Ja | Nei | Nei |
| HLA-B27+ | Nei | Nei | Nei | Nei | De fleste | De eldste |
| Uveitt | Sjelden | Ja, asymptomatisk | Ja, asymptomatisk | Sjelden | Typisk akutt | Ja, asymptomatisk |
| Entesitt | Nei | Nei | Nei | Nei | Ja | Blant de eldste |
| Daktylitt | Nei | Sjelden | Nei | Nei | Ja | Ja |
| Feber | Høye febertopper | Nei | Nei | Nei | Nei | Nei |
| *gjelder de yngste | ||||||
Utredning
Anamnes: En grundig sykehistorie er viktig for å kartlegge aktuelle symptomer (se ovenfor). Symptomdebut, alder, feberforløp, erythem, eksantem og antall affiserte er spesielt relevant informasjon.
Klinisk undersøkes systematisk i henhold til retningslinjer og rutiner for barn (vennligst se eget kapittel om undersøkelser hos barn og unge). Antall og lokalisering av affiserte ledd noteres. Kjeveledd, hud og øyne undersøkes nøye.
Laboratorieprøver. Ved nyoppstått artritt hos barn tas ofte: CRP, SR, Hb, hvite med differensialtelling, trombocytter, ferritin, Borrelia-antistoff, AST, ANA, RF, anti-CCP, blodkultur ved høy feber eller annen mistanke om sepsis, samt urin stiks.
-Ved aktuelle tarmsymptomer tas antistoff mot yersinia og avføringsprøve til dyrkning. Antistreptolysin titer (AST) er relevant ved mistanke om streptokokk-indusert sykdom. HLA-B27 rekvireres ved mistanke om entesitt-relatert JIA eller reaktiv artritt (som er sjelden hos små barn). Ferritin, fibrinogen og triglyserid kan være aktuelle ved spørsmål om makrofag aktiverings syndrom (MAS).
-Immunologiske tester. Omtrent 30% av barna med JIA har antistoffer mot egne cellekjerner (ANA), som ikke lar seg spesifisere nærmere. Positiv revmatoid faktor og/eller anti-CCP påvises hos under 10%.
Leddvæskeanalyse. Ved nylig oppstått monoartritt eller ved behov for å utelukke infeksjon, tas leddvæske til dyrkning og PCR-undersøkelser. Mer om leddvæske-undersøkelser i eget kapittel
Bildediagnostikk. Ulike former for bildediagnostikk benyttes.
- Konvensjonell røntgen fremstiller skjelettet godt, men tidlige artritt-forandringer påvises ikke. Røntgen av affiserte ledd kan likevel være viktig for differensialdiagnostisk vurdering, med tanke på tidlig leddskade (særlig ved infeksiøs artritt) og vekstforstyrrelser. Inflammatorisk artritt kan initialt føre til en overvekst av affiserte epifyser som kan ses radiologisk. Senere kan epifyseskivene lukkes for tidlig, noe som stopper benveksten.
- -Ultralyd er en rask, skånsom og enkel metode som brukes mye for å påvise økt væskemengde og/eller synovitt og for å veilede injeksjoner. Undersøkelsen er godt egnet for barn, og alle perifere ledd kan evalueres. Et leddspesifikt skåringssystem med et klinisk nyttig referanseatlas for juvenil artritt er tilgjengelig (Sande NK, 2021).
- -MR-undersøkelser er sensitiv for påvisning av hydrops og den mest nøyaktige metoden for visualisere synovitt (Dimitrou C, 2017). Benmargsødem er tidlig tegn på artritt, og usurer/erosjoner kan påvises tidligere enn ved konvensjonell røntgen (Kirkhus E, 2011). MR kan også være viktig for å påvise fordelingen av benmargsødem, for eksempel ved osteomyelitt eller leddnære svulster.
Biopsi. Dersom en tar vevsprøve fra synovialmembranen i et JIA-ledd, forventes det histologisk en høy forekomst av infiltrerende inflammatoriske celler som T- og B lymfocytter, plasmaceller, makrofager og dendrittiske celler. Leddhinnen beskrives som villøs hypertrofisk med hyperplasi av synoviocytter, endotelhyperplasi og med tegn til økt vaskularisering. Disse funnene er ikke spesifikke og gjenfinnes også ved revmatoid artritt hos voksne (Maggi L, 2019).
Differensialdiagnoser
Inflammasjon/infeksjon
- Borrelia-artritt
- Myositt, oftest dermatomyositt blant barn
- Osteomyelitt
- Septisk artritt
- Serøs coxitt («transistent synovitt»)/toksisk synovitt
Non-inflammatorisk tilstander
- Epifysiolyse / Slipped Capital Femoral Epiphysis
- Femoroacetabulær inneklemming (femoroacetabular impingement)
- Hofteleddsdysplasi
- Legg-Calve-Perthes
- Leukemi
- Osteonekrose
- Severs sykdom (apofysitt i calcaneus)
- Traume
Vennligst les mer om differensialdiagnoser i kapitlet om Barn som halter
Behandling
Nye behandlingsmuligheter de siste 15-20 årene har betydelig forbedret sykdomsforløpet for barn med JIA. Behandlingsmålet er å oppnå remisjon (inaktiv sykdom) med eller uten medikamenter. Remisjon defineres som fravær av artritt, feber, utslett, serositt, splenomegali, uveitt, hovne lymfeknuter assosiert med JIA og normal CRP, SR, og legens vurdering av fraværende sykdomsaktivitet (Wallace CA, 2011). Omtrent 50 % av barna med JIA oppnår remisjon (Shoop-Worrall SJW, 2017). Tidlig behandlingsstart er fordelaktig, forutsatt at andre lignende sykdommer er utelukket.
Medikamentell behandling
NSAIDs. Ikke-steroide antiinflammatoriske midler (NSAIDs) som ibuprofen og naproksen brukes fortsatt, men sjeldnere enn før innføringen av csDMARDs som metotreksat og biologiske legemidler. Paracetamol og NSAIDs lindrer symptomer, men vil ikke endre forløpet ved JIA.
Kortikosteroider som prednisolon brukes vanligvis ikke lenger på grunn av bivirkninger som redusert vekst og osteoporose hos barn.
csDMARDs. I motsetning til tidligere praksis, starter man nå raskt med et sykdomsmodifiserende legemiddel (DMARD), vanligvis metotreksat, dersom det er risiko for leddskade.
Biologiske legemidler. Som tredjelinje behandling ved utilstrekkelig effekt av csDMARDs, brukes biologiske legemidler, oftest anti-TNF-hemmere ved artritt eller spondyloartritt og IL-1 hemmere som anakinra og canakinumab mot systemisk JIA.
Leddpunktikon/artrocentese og injeksjon med langtidsvirkende kortikosteroid (triamcinolon hexacetonide,= Lederspan) er en viktig behandling av JIA. Denne behandlingen fjerner synovitt, lindrer smerte og letter fysioterapi og andre tverrfaglige tiltak. Injeksjonene gjøres ofte ultralydveiledet og fører til remisjon av artritt i aktuelle ledd i mer enn 6 måneder hos ca. 80%.
Svangerskap
Fertiliteten hos kvinner med JIA er vanligvis ikke påvirket, og de fleste svangerskap forløper ukomplisert (Østensen M, 1991). Sammenlignet med friske kvinner har imidlertid kvinner med JIA økt risiko for tidlig fødsel, lav fødselsvekt (små for gestasjonsalder), og preeklampsi (Remaeus K, 2017; Feldman DE 2016; Østensen M, J Rheumatol 2000. En svensk studie viste en økt risiko for for tidlig fødsel på 1,74 ganger, og risikoen økte til 4,12 ganger dersom sykdommen var aktiv inn i voksen alder. Risikoen for lav fødselsvekt var 1,84 ganger høyere, mens risikoen for tidlig preeklampsi var 6,28 ganger høyere og for sen preeklampsi 1,96 ganger høyere (Remaeus K, 2017).
Disse studiene viste ikke økt forekomst av spontanaborter, noe en eldre britisk studie antydet (Packhard JC, 2002). Samlet sett indikerer studier og erfaring at gravide med aktiv JIA bør følges nøye opp i forhold til økt forekomst av preeklampsi og tidlig fødsel. Ved JIA går ofte sykdomsaktiviteten ofte ned under svangerskap, men kan blusse opp igjen etter fødsel.
Hos voksne som har hatt sjeldne juvenile former for systemisk bindevevssykdommer og vaskulitt er det spesielt viktig at sykdommen er i en stabil fase i flere måneder før svangerskap, og at det ikke er alvorlige manifestasjoner i indre organer. Generelt er det viktig med konsultasjon i god tid før svangerskap for å avklare aktuell medikasjon og øvrige risikofaktorer. Vennligst les mer om svangerskap og revmatisk sykdom i eget kapittel. Info fra NKSR (Norsk kompetansesenter for revmatologisk rehabilitering).
Retningslinjer
ACR (American College og Rheumatology)
- Onel KB, 2022
- Ringold S, 2019: Non-systemisk polyartritt, sakroiliitt og entesitt)
- Ringold S, 2013: Systemisk JIA
- Angeles-Han ST, 2019: Uveitt ved JIA
- Wallace CA, 2011 (kriterier for remisjon)
Helsebiblioteket: Pediatriveileder
Norsk Revmatologisk Forening:
Prognose
Prognosen for JIA varierer og kan være vanskelig å forutsi, avhengig av undergruppe og individuelle faktorer. Som en generell regel oppnår omtrent 50 % av pasientene varig remisjon i løpet av oppveksten (Hersh AO, 2015). Forskjeller i prognose kan delvis forutses basert på spesifikke fenotyper, genetiske predisposisjoner, sykdomsmekanismer, laboratoriefunn og sykdomsforløp.
Noen pasienter utvikler alvorlig sykdom med ødeleggende konsekvenser for fysisk utvikling, fremtidig funksjon og aktivitetsnivå. Forebygging av vekstforstyrrelser og psykisk belastning, samt tidlig diagnose av uveitt er derfor viktig. IA kan vedvare med aktiv inflammasjon inn i voksen alder hos en betydelig andel av pasientene (Hersh AO, 2015).
Klassifikasjon
Juvenil idiopatisk artritt (JIA) er en samlebetegnelse for ulike inflammatoriske sykdommer som rammer ledd og rygg hos barn under 16 år.
For å stille diagnosen må leddbetennelsen ha vart i minst seks uker, og alle former for JIA må debutere før 16-årsalderen. Artritt defineres som hevelse i ledd eller nedsatt leddbevegelighet kombinert med ømhet/varme, som ikke kan forklares av annen sykdom eller skade. Sykdommen karakteriseres av synovitt (betennelse i leddhinnen) og kan ha ekstraartikulære manifestasjoner (symptomer utenfor leddene).
Klassifiseringssystemer
Klassifisering av JIA er viktig for å forstå sykdomsmekanismer, velge riktig behandling og vurdere prognosen. Ulike klassifiseringssystemer har blitt brukt over tid, og de vanligste er:
- American College of Rheumatology (ACR): Deler JIA inn i tre hovedgrupper: systemisk, polyartikulær og pauciartikulær JIA.
- EULAR (European League Against Rheumatism): Bruker betegnelsen juvenil kronisk artritt (JCA) og deler sykdommen inn i systemisk, polyartikulær, pauciartikulær JCA, juvenil psoriasisartritt og juvenil ankyloserende spondylitt.
- International League of Associations for Rheumatology (ILAR): Klassifiserer JIA i syv undergrupper: systemisk, polyartikulær RF-negativ, polyartikulær RF-positiv, oligoartikulær persisterende, oligoartikulær utvidet, psoriasisartritt og entesitt-relatert artritt (Petty RE, 2004).
- 2019-kriterier: Siden 2019 foreligger forslag til ny klassifikasjon der “early onset ANA positiv artritt” er definert som en egen gruppe (Martini A, J Rheum 2019). Vennligst les mer om klassifiseringene nedenfor i dette kapitlet.
ILAR-klassifikasjonen har vært mest brukt de siste årene, men det forventes at de nye kriteriene fra 2019 gradvis vil overta.
Betydningen av klassifisering
Klassifiseringen av JIA har betydning for å forstå sykdommens underliggende mekanismer, velge riktig behandling og forutsi sykdomsforløpet. Ulike undergrupper av JIA kan ha forskjellige prognoser og respons på behandling, og derfor er det viktig å klassifisere sykdommen nøyaktig for å kunne tilby optimal behandling og oppfølging.
Systemisk Juvenil Artritt (sJIA)
ICD-10: M08.2
Definisjon: Systemisk form for JIA (sJIA) skiller seg vanligvis fra de andre gruppene barneleddgikt når det gjelder patogenese, symptomer, sykdomsforløp og behandling. Det har blitt forslått å klassifisere sJIA blant de autoinflammatoriske sykdommene (periodiske febersyndromer). Debut hos voksne omtales som adult Stills sykdom.
Historikk: sJIA ble opprinnelig omtalt som Stills sykdom, etter den britiske pediater og patologen Georg Frederic Still som i 1897 beskrev hvordan artritt hos barn skilte seg fra tilsvarende hos voksne. Mange av tilfellene han beskrev hadde høy feber og lite destruktiv artritt, forenelig med sJIA med dagens klassifisering av sJIA.
Genetikk: Genetiske variasjoner ved sJIA overlapper med tilsvarende for genetiske autoinflammatoriske sykdommer (Hinks A, 2013; Lotfy HM, 2014). Disse omfatter genetiske varianter i interleukin-1 ligand cluster, TNFRSF1A og MVK-gener.
Patogenese: Det innate immunsystemet spiller en sentral rolle i sykdomsutviklingen av sJIA, slik som ved de autoinflammatoriske sykdommene/periodiske febersyndromer. Interleukin-1 og 6 (IL-1 og IL-6) bidrar betydelig til systemisk inflammasjon og er sentrale mål i systemisk behandlingen av SJIA (Zaripova LN, 2021).
Epidemiologi: sJIA utgjør 4-15% av tilfellene med juvenil artritt. Forekomsten er likt for jenter og gutter, og sykdommen kan debutere i alle aldre (Glancane G, 2016).
Symptomer: Høye febertopper, oftest over 39 grader Celsius, 1-2 ganger daglig i minst tre dager, med spontan normalisering av temperaturen mellom toppene (uten febernedsettende medikasjon), er typisk. Feberen varer vanligvis i minst to uker.
- Artritt kan være mindre fremtredende ved debut, men utvikler seg ofte til symmetrisk og polyartikulær artritt senere i forløpet.
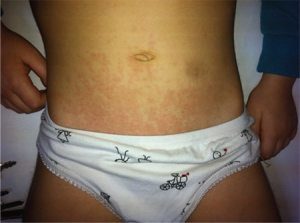
- Eksantem. Et lyst, laksefarget, flyktig, flekkete utslett kan sees under feberepisoder hos noen pasienter.
- Andre symptomer: Noen pasienter opplever sterke abdominale smerter (peritonitt forekommer), thorakssmerter (pleuritt, perikarditt kan sees) og myalgi, ofte i forbindelse med feberstigning.
Kliniske kjennetegn: Feberepisoder, forstørrede, uømme lymfeknuter hos mer enn 25%, hepatosplenomegali og/eller perikarditt, pleuritt eller peritonitt kan påvises ved høy inflammasjon. Artritt i store og mellomstore ledd er vanlig, men forekommer ikke alltid. Sårt svelg er et vanlig symptom hos de eldste barna.
Laboratorieprøver: Det finnes ingen spesifikk test for sJIA- Høye inflammasjonsparametere (SR, CRP, trombocytose) og økt antall (neutrofile) leukocytter (20-30.000/mm3) er ikke uvanlig, samt høyt ferritin. Det forventes ingen autoantistoffer i blodprøver. Mikrocytær anemi er ofte mer uttalt enn ved andre kroniske inflammatoriske sykdommer.
Makrofag Aktiverings-Syndrom (MAS)
Omtrent 10 % av barna med sJIA utvikler makrofagaktiveringssyndrom (MAS). Denne komplikasjonen ses også ved juvenil SLE og når sykdommene kompliseres av virusinfeksjon, spesielt Epstein-Barr virus (EBV). Vennligst les om MAS i eget kapittel.
Differensialdiagnoser til sJIA: Ved sykdomsdebut er det vanskelig å stille en sikker diagnose, og det er viktig å utelukke andre mulige årsaker til symptomene. Spesielt må en utelukke bakterie- eller virusinfeksjon, malignitet (leukemi) og Kawasaki sykdom. Her er en huskeliste (Tilpasset etter Giancane G et al, Rheum & Therapy 2016):
- Autoinflammatoriske sykdommer: TNFAIP3 mutasjon, PFAPA PFAPA (periodisk feber, aftøs stomatitt, faryngitt, adenitt) med flere.
- Castleman sykdom
- DaDA2, polyarteritis nodosa
- Inflammatorisk tarmsykdom: Crohns sykdom
- Infeksjoner: Bakterier/sepsis. mykoplasma, bakteriell endokarditt, Tyfoid feber. Malaria. Leishmaniasis. Brucellose. Virale infeksjoner
- Malign sykdom: Leukemi. Lymfom. Nevroblastom
- MIS-C: Multiorgan inflammatorisk sykdom ved SARS-CoV-2. Se også differensialdiagnoser ved makrofag aktiveringssyndrom (MAS) (Hu Y, 2021)
- Revmatisk feber
- Systemiske bindevevssykdommer: Juvenil SLE
- Systemisk vaskulitt: Kawasaki syndrom
Behandling av SJIA: Behandlingen av sJIA har endret seg de siste årene. Tidligere var neste steg etter NSAIDs (som naproksen eller ibuprofen) å gi glukokortikoider (prednisolon) og csDMARDs (metotreksat). En mer effektiv strategi har vist seg å være biologisk behandling i form av IL-1 hemmeren anakinra eller canakinumab. Et annet alternativ er IL-6 hemmer (tocilizumab). Man forventer ofte rask (nesten umiddelbar) effekt av disse behandlingene. Ved mistanke om MAS (se ovenfor) suppleres med glukokortikoider i høye doser og andre anbefalte tiltak.
Bivirkninger: Behandling med IL-6-hemmere (tocilizumab) eller IL-1-hemmere (anakinra, canakinumab) kan i noen tilfeller føre til overfølsomhetsreaksjoner med nytt utslett, lungepåvirkning, eosinofili (økt antall eosinofile granulocytter), lymfopeni (lavt antall lymfocytter) og høyt ferritin i blodet (Saper VJ, 2019).
Sykdomsforløp og prognose: Sykdomsforløpet kan være monosyklisk (ett enkelt utbrudd) eller persisterende (vedvarende), og over 50 % av pasientene opplever persisterende sykdom. Artritt følger ofte feberepisodene, og langtidsprognosen er vanligvis god. I noen tilfeller går feberen tilbake, men artritten blir kronisk og kan føre til betydelige leddskader.
Klassifikasjonskriterier: Vennligst se nederst i dette kapittelet.
Oligoartikulær / pauciartikulær JIA
ICD-10; M08.4
Definisjon:: Oligoartikulær JIA kjennetegnes ved at fire eller færre ledd er affisert i løpet av de første seks månedene av sykdommen (Zaripova LN, 2021). ILAR (International League of Associations for Rheumatology) definerer to undergrupper:
- Ekstendert oligoartikulær JIA: Flere ledd angripes etter seks måneder.
- Persisterende oligoartikulær JIA: Sykdommen begrenses til fire eller færre ledd.
Oligoartikulær/pauciartikulær JIA tilsvarer i stor grad “tidlig debut ANA-positiv JIA” i henhold til Martini-klassifikasjonen fra 2019. Denne formen for artritt debuterer ikke hos voksne.
Genetikk: RF (revmatoid faktor)/CCP (anti-cyclisk citrullert peptid)-negativ oligoartikulær JIA er assosiert med HALDRB1:11:03/04 og DRB1:08:01 og genet DRB1:15:01 har en beskyttende effekt (Hersh AO, 2015).
Epidemiologi: Oligoartikulær JIA utgjør 50-80% av alle med JIA. De fleste er jenter. Jenter rammes oftere enn gutter. Sykdommen kan debutere i alle aldre, men er hyppigst ved 2-3 års alder og sjelden etter 10-årsalderen. Omtrent 50 % utvikler ekstendert sykdom. (se ovenfor).
Symptomer på Oligoartikulær artritt
- Sykdomsdebuten kan vise seg ved at barnet halter om morgenen.
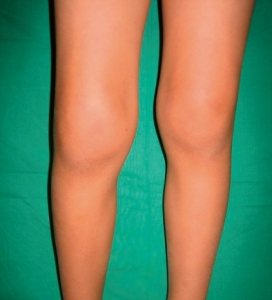
- Smerter er mindre fremtredende, selv om ett kne, ankel eller annet ledd kan være hovent og noe varmt.
- Artritt i ett kne (30-50%) eller en en ankel er vanligst. Asymmetrisk affeksjon er vanligst.
- Artritt i håndledd og ankler kombinert med høy senkningsreaksjon (SR) og CRP indikerer økt risiko for ekstendert sykdom (Al-Matar MJ, Petty RE, 2002).
- Hofteledd angripes sjelden (differensialdiagnose: infeksjon) og feber er uvanlig.
Klinisk undersøkelse ved Oligoartikulær artritt
Undersøkelsen fokuserer på tegn til artritt i ett eller flere ledd, inkludert kjeveledd (gapeevne) og nakke (cervicalcolumna). Redusert bevegelighet i ledd kan påvises. Vurder også vekstforstyrrelser som benlengdeforskjell, skoliose og mikrognati. Regelmessige kontroller hos øyelege er viktig.
Mer om anamnese og undersøkelser er beskrevet i et eget kapittel
Laboratorieprøver: CRP, SR og trombocytter kan være moderat forhøyet. ANA foreligger hos ca. 80% og er assosiert med risiko for uveitt. Spesifikke ANA-undergrupper forventes ikke.
Bildediagnostikk:
- Ultralydundersøkelser er godt egnet for diagnostikk og kontroll i tillegg til klinisk vurdering.
- MR dersom behov for nærmere avklaring.
- Røntgen ved vurdering av vekstforstyrrelser.
Differensialdiagnoser ved Oligoartikulær artritt
- Artrogryposis multiplec congenita (en gruppe medfødt genetiske tilstander med ledd kontraktur i to eller flere kroppsregioner (Dahan-Oliel N, 2019)
- Barnemishandling (ved mistanke om traumatiske leddskader)
- Borreliose
- Hemofili (blødning, hemartrosis)
- Idrettsskader
- Infeksjoner: Tuberkulose, annen septisk artritt, osteomyelitt
- Juvenil artritt, andre typer
- Leukemi (ALL) eller annen malign sykdom (nevroblastom, lymfom)
- Osteoid osteom
- Osteonekrose, steroid-indusert
- Pigmentert villonodulær synovitt
- Reaktiv artritt etter streptokokk-infeksjon
- Revmatisk feber
- Sigdcelle anemi
- Skjørbuk (C-vitamin mangel)
- Toksisk synovitt
- Tumor i skjelett (leddnært: osteosarkom)
Sykdomsaktivitet og behandlingsmål defineres før behandlingsstart. Barnet og foresatte informeres også om medikamentene, for eksempel ved hjelp av pasientinformasjonsark.
- Leddpunksjon / artrocentese og injeksjon av kortikosteroid (Lederspan) har god effekt.
- NSAIDs forventes å ha supplerende effekt. Ved god behandlingseffekt kan begrenses til disse.
- csDMARDs som metotreksat eller andre sykdomsmodifiserende legemidler gis ofte dersom fem eller flere ledd angripes eller sykdommen ikke er tilstrekkelig behandlet med DMARDs og artrocentese.
- Biologiske legemidler brukes sjelden ved oligoartikulær sykdom, men kan suppleres ved et aggressivt forløp (oftest der mange ledd er angrepet i forløpet: ekstendert type) eller når uveitt foreligger (etanercept har ikke effekt på uveitt, adalimumab foretrekkes).
- Prednisolon og andre systemiske kortikosteroider er ikke en etablert del av behandlingen.
Prognose: Over 50% av tilfellene er selvbegrensende innen fem år (Guzman J, 2015). Ekstendert sykdom har generelt dårligere prognose enn persisterende type. Veksthemming forekommer. Blant barn med øyekomplikasjoner/uveitt kan ca 15% få varig redusert syn (Consolaro A, 2015).
Klassifikasjonskriterier: Vennligst se nederst i dette kapittelet.
Polyartikulær JIA
ICD-10: M08.3 (seronegativ)
Definisjon: Polyartikulær JIA kjennetegnes ved at fem eller flere ledd er affisert i løpet av de første seks månedene av sykdommen. Sykdommen deles inn i to undergrupper:
- Seronegativ polyartikulær JIA: Uten revmatoid faktor (RF) og anti-CCP (anti-cyclisk citrullert peptid) antistoffer.
- Seropositive polyartikulær JIA: Med RF og/eller anti-CCP antistoffer. Denne typen ligner mest på revmatoid artritt (RA) hos voksne.
Seronegativ polyartikulær JIA
Denne formen utgjør ca. 25% av JIA-tilfellene og debuterer oftest i alderen ved 2-5 år. Revmafaktorer (RF) og CCP antistoffer er fraværende, men ANA (antinukleære antistoffer) uten subgrupper påvises hos mange. Sykdommen har likhetstrekk med oligoartikulær artritt (se ovenfor), da jenter angripes hyppigst og det er høy forekomst av uveitt/iridocyklitt. Artritten rammer imidlertid flere ledd, er ofte symmetrisk og kan ramme fingre og tær. (Genetiske studier (GWAS ) har ikke påvist forskjeller i sykdomsdisposisjon mellom seronegativ polyartikulær JIA og oligoartikulær JIA, noe som styrker hypotesen om at de er to varianter av samme sykdom. Øyelegekontroller anbefales som ved oligoartikulær form.
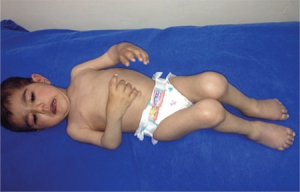
Seropositiv polyartikulær JIA
Denne formen debuterer oftest etter ti års alder og er hyppigst hos jenter. En påviser RF og CCP-antistoffer i blodprøver, og sykdommen ligner på revmatoid artritt hos voksne. Små ledd i fingre og tær, håndledd, albuer, skuldre, nakke, kjeveledd, hofter, knær og ankler angripes, ofte symmetrisk. Uveitt/iridocyklitt opptrer ikke så ofte som ved oligoartikulær og seronegativ type, men regelmessig øyelege-kontroll (hver sjette måned) anbefales likevel. Sykdommen og forløpet er som ved revmatoid artritt hos voksne, og en må forvente behov for langvarig medikamentell behandling.
Differensialdiagnoser:
- Barnemishandling (ved mistanke om traumatisk leddskade)
- Borrelia
- CRMO (non-bakteriell multifokal osteomyelitt)
- Farber lipogranulomatose (metabolsk lagringssykdom)
- Hypermobilitetssyndrom
- Inflammatorisk tarmsykdom med artritt
- Revmatisk feber
- Sarkoidose/Blau syndrom
- Skjørbuk (C-vitamin mangel)
- Smertesyndromer
- Systemiske bindevevssykdommer (Juvenil SLE, Sjøgrens syndrom hos barn)
Behandlingen av både for seronegativ og seropositiv polyartikulær JIA inkluderer NSAIDs, kortisoninjeksjoner (Lederspan) i affiserte ledd, csDMARDs (metotreksat) og ofte biologiske legemidler.
Prognosen er vanskelig å forutsi. Høy sykdomsaktivitet de første to år etter debut, hyppige feberepisoder, mange affiserte ledd og anti-CCP-antistoff er risikofaktorer for et alvorlig forløp (Prieur A-M, 2001). Behandlingsresponsen er også avgjørende for prognosen.
Klassifikasjonskriterier: Vennligst se nederst i dette kapittelet.
Entesitt-Relatert Artritt (eRA)
ICD-10: M08.1
Definisjon: Entesitt-relatert artritt (ERA) kalles også juvenil ankyloserende spondylitt (Bekhterevs) og er en type juvenil idiopatisk artritt (JIA) som rammer senefester (enteser) og iliosakralledd. De fleste pasienter har vevstypen HLA-B27.
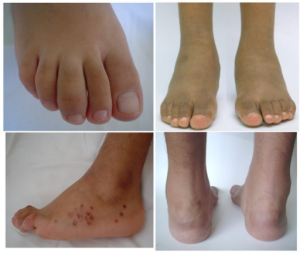
Epidemiologi: eRA utgjør 10-20% av JIA-tilfellene og 60-80% av pasientene er gutter. De fleste er over 12 år ved debut, men tilstanden kan forekomme fra seks årsalderen.
Patogenese og genetikk: Det er en sterk assosiasjon mellom eRA og den genetiske faktoren HLA-B27. Risikoen for ERA er betydelig høyere dersom det er ankyloserende spondylitt i nær familie (foreldre, søsken). Noen pasienter har også ulcerøs kolitt, Crohns sykdom eller psoriasis.
Symptomer på eRA
- Artritt omfatter vanligvis knær, ankler og hofter. Omtrent halvparten får artritt i fire eller færre ledd.
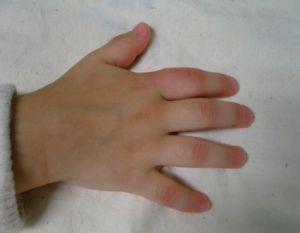
- Daktylitt; Betennelse i fingre eller tær (“pølsefingre”/”pølsetær”).
- Entesitt: Betennelse i senefester, oftest ved akillessenen på hælen, patellarsenen ved kneet og plantarfascien under foten.
- Halting: Vanlig ved entesitt eller artritt.
- Uveitt / iridocyklitt: Kan være asymptomatisk (uten symptomer), derfor anbefales øyelegeundersøkelse.
- Inflammatorisk ryggsmerte: Kan indikere begynnende affeksjon i iliosakralledd og columna.
- Iliosakralledd (IS-ledd): Rammes ofte, men symptomer er vanskelige å påvise før i tenårene.
- Columna: Affeksjon med syndesmofytter (beindannelser mellom ryggvirvlene) og ankylose (stivhet i ryggsøylen) oppstår senere i forløpet og ses sjelden i barneårene.
Bildediagnostikk: Inflammasjon i enteser og IS-ledd kan påvises tidligst med ultralyd (enteser) og MR (enteser og IS-ledd). MR ikke skiller imidlertid ikke alltid godt mellom normale vekstprosesser og artritt i IS-ledd, så tidlige forandringer kan lett feiltolkes/overdiagnostiseres. Patologiske forandringer ses først på iliumsiden av IS-leddene. Typiske funn er ødem i leddnære skjelettområder og utvikling av usurer/erosjoner i leddflatene. Inflammatoriske forandringer i columna og ankylose i IS-ledd og columna kan utvikle seg senere i sykdomsforløpet. Vennligst les mer om bildediagnostikk i eget kapittel
Differensialdiagnoser:
- Barnemishandling (ved tegn på traumer)
- CRMO (kronisk residiverende multifokal osteomyelitt)
- Inflammatorisk tarmsykdom (IBD) med artritt
- Halting av andre årsaker
- Overbelastning av patellarsener
- Schlatters sykdom (apofysitt og osteonekrose)
Behandling
- NSAIDs: Ibuprofen eller naproksen brukes for symptomlindring.
- Leddpunksjon og kortikosteroid-injeksjon (Lederspan): Aktuelt ved perifer artritt.
- csDMARDs (metotreksat): Kan vurderes ved overveiende perifer artritt, men har ikke forventet effekt på det aksiale skjelettet (inkludert IS-ledd).
- Biologiske legemidler som adalimumab, etanercept eller infliksimab forventes å ha god effekt også på columna og IS-ledd når det foreligger aktiv inflammasjon.
- tsDMARDs (JAK-hemmere) kan brukes hos barn etter to års alder dersom csDMARDs eller bDMARDs ikke kan brukes
- Fysioterapi: Viktig for å forbedre og opprettholde bevegelse, styrke og kroppsholdning.
- Annen tverrfaglig behandling kan være nødvendig, avhengig av pasientens individuelle behov.
Klassifikasjonskriterier: Vennligst se nederst i dette kapittelet.
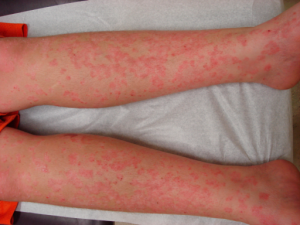
Juvenil Psoriasisartritt (JPsA)
ICD-10: M09.0; L40.5 (psoriasis med artropati)
Psoriasisartritt hos barn er en utfordrende diagnose som kan overlappe med andre former for juvenil idiopatisk artritt (JIA). Relativt spesifikke symptomer inkluderer psoriasiseksantem, negleforandringer (pitting) og daktylitt.
Noen pasienter har entesopati, men det er da en uklar grense mot entesitt-relatert JIA. Artritten kan være asymmetrisk og assosiert med ANA-positive tester i blodet, noe som er felles med oligoartikulær JIA (se ovenfor). Dersom revmatoid faktor (RF) og CCP-antistoffer er tilstede, er sykdommen forenelig med seropositiv polyartritt. Psoriasisartritt hos voksne er beskrevet i eget kapittel.
Klassifikasjonskriterier: Vennligst se nederst i dette kapittelet.
Udifferensiert juvenil artritt
ICD-10: M08.9
I den tidlige sykdomsfasen kan det være vanskelig å klassifisere JIA hos mange barn, men etter hvert som sykdommen utvikler seg, vil de fleste kunne plasseres i en spesifikk undergruppe. Når JIA er påvist, men tilstanden ikke passer inn i noen av de definerte subgruppene på grunn overlappende symptomer og funn, kan sykdommen klassifiseres som udifferensiert JIA. Dette tilsvarer de udifferensierte former for revmatisk sykdommer blant voksne.
Håndteringen av udifferensiert JIA krever en individuell tilpasset tilnærming. Behandling og oppfølging rettes mot den JIA-undergruppen som best samsvarer med de viktigste symptomene og undersøkelsesfunnene.
Klassifikasjonskriterier for udifferensiert JIA er beskrevet nederst i dette kapittelet.
ILAR-klassifisering av JIA
Systemisk JIA
Artritt i minst ett ledd og forutgående feber dokumenterbart i minst tre dager over minst to ukers varighet. I tillegg skal minst ett av følgende være assosiert:
- Flyktig utslett
- Generalisert lymfadenopati
- Hepato/splenomegali
- Serositt
- Eksklusjon ABCD: se nedenfor
Oligoartikulær
Persisterende eller ekstendert oligoartritt:
- Artritt i 1-4 ledd de første 6 måneder av sykdomsforløpet
- Persisterende: Inntil 4 affiserte ledd gjennom hele sykdomsforløpet
- Ekstendert: Mer enn 4 ledd etter 6 måneders forløp
- Eksklusjon: ABCDE (se nedenfor)
Polyartikulære former
-RF-negativ polyartritt
- RF-
- Artritt i 5 eller flere ledd i løpet av de første 6 måneders sykdomsforløp
- Eksklusjon ABCDE (se nedenfor)
-RF positiv polyartritt
- RF+
- Artritt i 5 eller flere ledd i løpet av sykdommens 6 første måneder
- Eksklusjon ABCE (se nedenfor)
Juvenil Psoriasis-artritt
Artritt + psoriasis eller artritt og minst to av følgende assosierte funn:
- Daktylitt
- Negle-pitting
- Onycholyse
- og/eller psoriasis hos første-grads slektning (foreldre, søsken)
- Eksklusjon BCDE (se nedenfor)
Entesitt-relatert artritt
Artritt og/eller entesitt med minst to av følgende
- Påvist eller anamnese på smerter i iliosakralledd med- eller uten inflammatorisk ryggsmerte
- HLA-B27+
- Sykdomsdebut med artritt hos en over 6 år gammel gutt
- Akutt (symptomatisk) anterior uveitt
- Sykehistorie blant første grads slekt (foreldre, søsken) på følgende:
- Bekhterevs/ankyloserende spondylitt
- Entesitt-relatert artritt
- Sakroiliitt med inflammatorisk tarmsykdom (ulcerøs kolitt, Crohns)
- Reiters syndrom
- Akutt uveitt
- Eksklusjon: ADE (se nedenfor)
Udifferensiert JIA
Artritt som ikke fyller noen av de ovenfor nevnte kriterier eller som samtidig fyller to eller flere av kriteriene
Eksklusjoner (gjelder alle ILAR-kriteriene ovenfor)
A. Psoriasis eller sykehistorie på psoriasis hos pasienter eller deres første grads slektninger.
B. Artritt blant HLA-B27 positive gutter med debut etter 6 års alder
C. Bekhterevs / Ankyloserende spondylitt, entesitt-relatert artritt, sakroiliitt med IBD, Reiters syndrom, akutt anterior uveitt eller en sykehistorie på disse blant første gards slektninger
D. Forekomst av IgM revmatoid faktor (RF) ved minst to anledninger med minst tre måneders avstand E. Påvist systemisk JIA
Foreslått ny JIA- Klassifisering av 2019
A. Systemisk JIA
Feber av ukjent årsak (utelukke infeksjoner, neoplasmer, autoimmune eller autoinflammatoriske sykdommer). Feberen skal dokumentert opptre minst en gang daglig ≥ 39°C og falle til ≤ 37 °C mellom toppene og feberen skal opptre på minst tre påfølgende dager i løpet av en to ukers periode.
I tillegg kreves enten to major kriterier eller ett major og to minor-kriterier.
Major kriterier
(1) Flyktig (nonfiksert) erythematøst utslett
(2) Artritt
Minor kriterier
- Generalisert forstørrede lymfeknuter og/eller hepatomegali og/eller splenomegali
- Serositt
- Artralgi (ikke artritt) over minst to uker
- Leukocytose (≥ 15,000/mm3) med neutrofili
B. RF (Revmafaktorer) -positive JIA.
Denne formen ligner mest på revmatoid artritt (RA) hos voksne. De fleste barn som angripes er jenter som nærmer seg voksen alder.
Foreslåtte klassifikasjonskriterier (Martini A, J Rheum 2019):
- Artritt i ≥ 6 uker og
- Assosiert med to positive tester for RF som tas med minst tre måneders mellomrom eller minst en positiv antistoff-test for cyklisk citrullinert peptid (CCP)
C. Entesitt/spondylitt (SpA) -relatert JIA.
Artritten kan også være assosiert med økt risiko for rygg-affeksjon (sakroiliitt), betennelse i senefester (entesitt) og vevstypen HLA-B27 (entesitt relatert JIA). Hos noen er sykdommen assosiert med psoriasis eller inflammatorisk tarmsykdom.
Foreslåtte klassifikasjonskriterier (Martini A, J Rheum 2019):
- Perifer artritt ≥ 6 uker og entesitt eller
- Artritt ≥ 6 uker eller entesitt pluss ≥ 3 måneder med inflammatorisk ryggsmerter og sakroiliitt ved bildediagnostikk eller
- Artritt ≥ 6 uker eller entesitt pluss minst to av følgende
- 1) Smerter i iliosakralledd
- 2) Inflammatorisk ryggsmerte (jfr. definisjon av Sieper J et al, 2009)
- 3) HLA-B27
- 4) Akutt (symptomatisk) anterior uveitt
- 5) SpA blant førstegradsslektning (foreldre, søsken, barn)
D. Early-onset ANA-positiv JIA.
- Artritt ≥ 6 uker og
- Early-onset (≤ 6 år), og
- To positive ANA tester med titer ≥ 1/160 (ved lmmunfluorescens) tatt med minst tre måneders avstand.
- Eksklusjon av systemisk JIA, RF-positiv JIA og entesitt/SpA relatert JIA
E. Annen JIA
- Artritt i ≥ 6 uker
- Fyller ikke kriteriene A-D ovenfor
F. Uklassifisert JIA
- Artritt ≥ 6 uker
- Oppfyller flere av av klassifikasjonene A-D
