BARN MED REVMATISK SYKDOM. BARNEREVMATOLOGI (REV 053-062)
110 Differensialdiagnoser ved Revmatisk sykdom hos barn (REV 056)
Øyvind Palm
Differensialdiagnostikk ved revmatisk sykdom hos barn: En utfordrende, men essensiell del av pediatrisk revmatologi
Revmatologen skal ha god kunnskap om de viktigste differensialdiagnostiske overveielsene ved revmatisk sykdom hos barn.
Viktigheten av korrekt diagnose
- Tidlig og korrekt diagnose er avgjørende for å sikre optimal behandling og forebygge langvarige komplikasjoner hos barn med revmatisk sykdom.
- Symptomene kan overlappe med andre tilstander, noe som krever grundig differensiering.
- Feildiagnostisering kan føre til forsinket behandling og alvorlige konsekvenser for barnets helse og utvikling.
- Riktig diagnose gir grunnlag for adekvat informasjon og veiledning til familier.
Diagnostiske utfordringer
- Tidlige sykdomsstadier kan være vanskelige å diagnostisere.
- Nøyaktig anamnese, grundig klinisk undersøkelse og supplerende utredning er nødvendig.
- Observasjon over tid kan være nødvendig for å bekrefte diagnosen og starte målrettet behandling.
- Barnets alder ved symptomdebut er en sentral faktor i utredningsprosessen.
Differensialdiagnostiske overveielser
- Hovedsakelig skilles det mellom non-inflammatoriske tilstander, infeksjoner og kreftsykdommer.
- Det er sentralt og kjenne til forskjellen på Inflammatorisk leddsykdom og non-inflammatorisk leddsykdom (Junnila JN, 2006).
- Ved Inflammatorisk leddsykdom, vil smerten som regel være verst etter hvile, og bedres i bevegelse.
- Ved non-inflammatorisk leddsykdom, vil smerten forverres av aktivitet.
- Non-inflammatoriske tilstander:
- Infeksjoner:
- Septisk artritt
- Reaktiv artritt
- Borreliose (Lyme sykdom)
- Virusartritt (f.eks. ved parvovirus B19)
- Kreftsykdommer:
Klinisk tilnærming
- Grundig anamnese: fokus på debut, varighet, karakter og lokalisering av symptomer.
- Nøyaktig klinisk undersøkelse: vurdering av ledd, hud, øyne og andre organsystemer.
- Supplerende undersøkelser:
- Blodprøver (inflammasjonsmarkører, autoantistoffer, infeksjonsprøver).
- Bildediagnostikk (røntgen, ultralyd, MR).
- Leddpunksjon ved mistanke om septisk artritt.
- Benmargsundersøkelse ved mistanke om hematologisk malignitet.
- Tverrfaglig samarbeid: pediatrisk revmatolog, ortoped, infeksjonslege, onkolog.
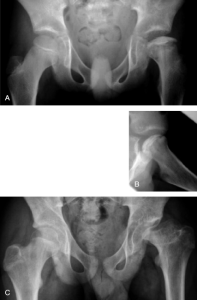
Vanlige ikke-inflammatoriske tilstander hos ungdom med ledd-, rygg- eller skjelettsmerter:
- Chondromalacia patella: Rammer ofte unge jenter, vanligvis ensidig, med væskeansamling i kneleddet (hydrops) hos 10 %
- Hypermobile ledd/hypermobilitet: Kan føre til leddsmerter, spesielt hos unge idrettsutøvere. Tilstanden kan være arvelig og øker risikoen for subluksasjoner.
- “Slipped capital femoral epifysiolyse/Slipped øvre femoral epifyse (SCFE) er en vanlig årsak til hofte/lyske/knesmerte blant unge, ofte overvektige gutter.
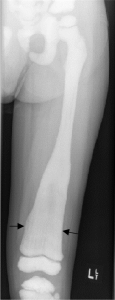
- Osteokondritis dissecans medfører kne eller ankelsmerter, oftest hos unge gutter etter en skade eller overbelastning.
- Scheuermann sykdom/verebral apofysitt kan medføre ryggsmerter blant ungdom. Typisk angripes tre påfølgende vertebra med deres endeplater, oftest thorakalt (Schlesinger P, Lange, Rheumatologi, 2007).
- Sever sykdom er et syndrom medfører hæl-smerter utgående fra vekstsonen på hælen. Unge fotballspillere er mest utsatt.
- Schlatters (Osgood-Schlatters sykdom): Gir knesmerter hos unge gutter, ofte etter skade eller overbelastning/idrett.
- Stressfraktur. Overbelastning kan føre til stressfrakturer, vanligvis i underekstremitetene, som gir smerter.
- Voksesmerter kan være årsak til sterke uprovoserte nattlige smerter hos barn og i tidlig ungdom.
- Non-inflammatorisk muskel- og leddsmerte av fibromyalgi-lignede natur er relativt sjelden i barnealder, men ikke uvanlig blant unge jenter.
Sjeldne tilstander som kan forveksles med revmatisk sykdom:
- Metabolske tilstander omfatter lysosomale lagringssykdommer, Fabrys sykdom, Gaucher, Krabbe, Niemann-Pick, Sandohoff, Tay-Sachs, Pompe, mukopolysakkaridose og mukolipidose.
- Non-inflammatoriske myopatiske sykdommer og muskeldystrofi.
- Genetiske / arvelige sykdommer som hemofili, sigdcelleanemi kan fremvise artritt eller periartikulær smerte.
- Autoinflammatoriske sykdommer / periodiske febersyndromer: familiær middelhavsfeber (FMF), PFAPA og TRAPS.
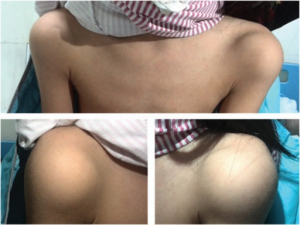
- Dermatomyositt bør vurderes hos alle barn (JDM) med karakteristisk utslett, artritt og muskulær svakhet.
- Andre sjeldne årsaker: kronisk residiverende multifokal osteomyelitt (CRMO). Fibrøs dysplasi, non-maligne bentumorer, osteonekrose, kondrodystrofi og skleroserende skjelettsykdommer / osteopetrose er omtalt i eget kapittel.
| Noen sykdommer blant barn som har muskelskjelett smerter (Junnila JN, 2006) | |||
| Diagnose | Kliniske funn | Undersøkelsesfunn | Assosierte funn |
| Revmatisk feber eller streptokokk-relatert artritt | Migrerende artritt to eller tre uker etter streptokokk-faryngitt. Vanligvis debut i skolealder. Persisterende artritt kan indikere streptokokk-relatert artritt. | Typisk utslett. Karditt er en alvorlig komplikasjon. Chorea er et sent nevrologisk symptom som kan oppstå flere år setter sykdommen | Tegn på tidligere gjennomgått streptokokk-infeksjon |
| Hypermobilitetssyndrom | Intermitterende nattlig smerte. Aldergruppe 3-10 år, vanligst blant jenter. | Hypermobilitet (hyperekstensjon i MCP-ledd, albuer eller knær med mer) | Nødvendig å utelukke andre tilstander som Marfan syndrom, Ehlers-Danlos syndrom, Down syndrom); positiv familie-anamnese er vanlig. |
| Voksesmerter (benign nocturnal ekstremitetssmerte hos barn) | Krampelignede smerter i legger om kvelden eller natten, Alder 3-10 år | Normale funn under og etter smerte-episodene | Laboratorietester og bildediagnostikk er vanligvis unødvendig: normale resultater forventes |
| Henoch-Schönlein purpura, IgA vaskulitt | Utslett, abdominal smerte, ofte trigget av infeksjon i øvre luftveier. Vanlig i skolealder og tidligere, median debutalder er 4 år. | Purpura, uspesifikk hevelse/ødem | Hematuri og proteinuri ved nyre-manifestasjon. Sjekk blodtrykk og urinanalyser minst månedlig i 6 måneder for å utelukke nyre-manifestasjon i forløpet |
| Juvenil idiopatisk arthritis (JiA) |
Tre subtyper skilles ved antall affiserte ledd:
|
Hevelser/synovitt, utslett, allmennsymptomer; uveitt som vanligvis utvikles gradvis og påvises bare ved øyelege-screening. Noen får øyesmerter, rødt øye, fotofobi eller synsforstyrrelser. | Laboratorietester er ikke særlig nyttige: revmatoide faktorer, a-CCP, ANA og CRP / SR kan være normale; Leukocytter og ferritin kan være klart forhøyet ved systemisk form. |
| Malignitet (osteosarkom, rhabdo-myosarkom, leukemi, lymfom) | Smertefulle ledd, skjelett/ bensubstans. Allmennsymptomer. Ingen spesielle aldersgrupper og de kliniske symptomer varierer. | Klinisk sykt barn. Maligne hevelser, leddhevelser. | Unormale celletellinger (hvilken som helst celle rekke) eller paradoksale inflammasjonstegn med normale trombocytt-tall og høy SR. Bildediagnostikk kan vise patologi. |
| SpA: Artritt med entesitt/ Entesitt relatert JiA | Ankel smerter, hæl-smerter, Akilles entesitt / apofysitt, Rygg- eller hoftestivhet; Smerten forverres mot slutten av dagen | Inflammasjon om ømhet ved senefestet | Positiv familieanamnese er vanlig |
| SpA: Bekhterevs/Ankyloserende spondylitt | Korsryggsmerter og stivhet blant unge menn. Debutalder 13 år eller eldre. | Smertefull anterior uveitt / iridocyklitt er vanlig | HLA-B27 er vanligvis positiv; ANA vanligvis negativ. Trombocytt-tall, CRP og SR kan være forhøyet. |
| SpA: Reaktiv artritt (Reiters syndrom) | Smertefulle leddhevelser etter gastrointestinal-, genital- eller urinveisinfeksjon. Alder vanligvis ≥13 år. | Akutt asymmetrisk artritt i underekstremiteter. Smertefull fremre uveitt / iridocyklitt eller konjunktivitt. | HLA-B27 vanligvis positiv; ANA oftest negativ |
| SpA: Psoriasis artritt | Psoriasisutslett | Atritt kan forutgå utslettet. Daktylitt forekommer. | HLA-B27 er ofte positiv |
| SpA: Artritt ved inflammatorisk tarmsykdom (IBD, ulcerøs kolitt eller Crohns sykdom) | Kronisk eller residiverende abdominal smerte, vekttap eller manglende forventet vektøkning. Utmattelse. | Artritt i store ledd | HLA-B27 ofte positiv ; ANA ofte negativ |
| Systemisk lupus erythematosus (jSLE) | Smertefull, vanligvis symmetrisk artritt. Vanligst blant unge jenter. | Utslett, artritt, Lymfeknutehevelser, CNS symptomer | Høye titere i ANA. Subgrupper varierer: anti-DNA, anti–Sm, anti-kardiolipin (opp til 65 %), beta2 GP, lupus antikoagulant. Cytopenier, lave C3, C4 kan signalisere forverring. Nefritt. |
Differensialdiagnoser til juvenil artritt (JIA)
- Autoinflammatoriske sykdommer
- Borrelia
- Infeksjoner (sepsis, endokarditt, Kingesa kingae, brucellose, mykoplasma, tyfoid feber, virale infeksjoner)
- Inflammatorisk tarmsykdom (ulcerøs kolitt, Crohns)
- Malignitet (Leukemi, lymfom, nevroblastom
- Pigmentert villonodulær synovitt
- Post-streptokokk reaktiv artritt
- Reaktiv artritt
- Revmatisk feber
- Sticklers syndrom
- Hereditær artro-oftalmopati: Stickler 1965. Tidlig debut av artrose, myopi med senere, netthinneavløsning, irregulære epifyser og breddeforøkede metafyser, evt. døvhet. Hypermobilitet, skoliose, mikrognati. Gentest. (Klingenberg C, 2001; Boothe M, 2020)
- Systemiske bindevevssykdommer (Juvenil SLE)
- Vaskulitt (Kawasaksi syndrom, IgA-vaskulitt/Henoch-Schönlein)
- Viral arteritt
Differensialdiagnoser ved systemiske bindevevssykdommer hos barn
- Andre systemiske bindevevssykdommer (SLE (JSLE), Dermatomyositt (JDM), Systemisk sklerose, Sjøgrens (juvenilt, MCTD)
- Autoinflammatoriske sykdommer
- Hypothyreose
- Infeksjoner (endokarditt, sepsis)
- Juvenil artritt (JIA)
- Malignitet (leukemi, lymfom, andre)
- Muskeldystrofi
- Mitokondriesykdom
- Vaskulitt (Behcets, IgA-vaskulitt/Henoch-Schönlein)
Differensialdiagnoser ved vaskulitt hos barn
- Andre vaskulitter (IgA-vaskulitt/Henoch-Schönlein purpura, Kawasakis sykdom. Polyarteritis nodosa / DADA2)
- Autoinflammatoriske sykdommer
- Infeksjoner
- Juvenil artritt (JIA)
- Malignitet
- Systemiske bindevevssykdommer (SLE (JSLE), Dermatomyositt (JDM), Systemisk sklerose, Sjøgrens (juvenilt, MCTD
Andre
- Endokrine og metabolske tilstander
- Rakitt (D-vit mangel)
- Diabetes
- Gauchers sykdom (se lenke til lysosomale lagringssykdommer under Metabolske sykdommer)
- Hypofosfatemisk rakitt
- Hypo- eller hypertyreose
- Osteosklerose av kraniet, kjeve, clavicler, ribber og ekstremiteter. ALP økt. Kompresjoner kan gi entrapment av perifere nerver, opticus atrofi, ansiktsparese og døvhet.
- Genetiske sykdommer
- Buschke-0llendorfs syndrom/osteopoikilose og dermatofibrosis lenticularis disseminata: Progredierende genetisk bindevevssykdom som begynner i barnealder med hud- og skjelettforandringer.
- Camurati-Engelmanns sykdom (Progressiv diafyse dysplasi): Symmetrisk fortykkelse av diafyser i ekstremiteter og kortvoksthet. Lokalisert smerte, tretthet, anemi, leukopeni, forhøyet SR, evt. hypokalsemi og hyperfosfatemi
- Fibrøs dysplasi (Mcune Albrights sykdom)
- Hyperostosis corticalis generalisata (van Buchems sykdom): Skyldes mutasjoner i genet som regulerer sklerostin (inhiberer bennydannelse)
- Hyperostosis generalisata med pachydermi (Uelingers sykdom) gir også fortykket hud på underarmer.
- Kollagen-sykdommer (Ehlers-Danlos syndrom, Marfans syndrom, Sticklers syndrom)
- Melorheostosis: Ensidige hudforandringer kan likne lokalisert sklerodermi, evt. hypertrikose og arterielle aneurismer. Unilateral skjelett-sklerose.
- Mukopolysakkaridose
- Multisentrisk osteolyse: Destruksjon og resorpsjon av affisert ben. Type I: proteinuri , Type II: alvorlig osteoporose, Type III: alvorlig nefropati, Type IV: hemangiomer, Type V: Winchesters syndrom.
- Osteopetrose (“Marble bone disease”).
- Skjelettdysplasi
- Immundefekt
- Osteomyelitt
- Sarkoidose
- Slipped øvre femoral epifyse
- Smertesyndromer
- Diffuse og lokaliserte: algodystrofi/refleksdystrofi/CRPS
- Tumorer
- Malignitet (Leukemi, nevroblastom)
- Benign (Osteoid osteom, pigmentert villonodulær synovitt)
Litteratur
