BEHANDLING (REV 015, REV 033, REV 050, REV 055, REV 078, REV 079)
249 Revmakirurgi (REV 085, REV 086)
Øyvind Palm
Definisjon.
Revmakirurgi er en spesialisert gren innen ortopedi som fokuserer på kirurgisk behandling av inflammatoriske revmatiske sykdommer. De vanligste sykdommene som behandles er revmatoid artritt, spondyloartritt og juvenil artritt. Revmakirurgi omfatter et bredt spekter av prosedyrer, inkludert leddpunksjon og injeksjoner (selv om revmatologer ofte utfører dette), synovektomi (fjerning av betent leddhinne, utføres sjeldent), avlastning for nerveinnklemminger (som karpaltunnel syndrom), tenotomier (senesplitting) for å korrigere kontrakturer og feilstillinger, epifysiodese (veksthemmende inngrep) hos barn for å hindre benlengdeforskjell, og artroplastikk/protesekirurgi.
Revmakirurgi er en integrert del av det totale behandlingstilbudet for pasienter med revmatiske sykdommer. Revmatologer og kirurger/ortopeder samarbeider tett sammen med andre yrkesgrupper i det tverrfaglige teamet. Vanligvis hos barn for å hindre benlengdeforskjell, og artroplastikk/protesekirurgi (ledderstatning) deltar også fysioterapeuter og ergoterapeuter bidrar med tilrettelegging av opptrening og tilpasninger før og etter operasjoner. Sammen vurderer teamet også pasientens behov for I fellesskap vurderes også pasientens behov for rehabilitering relatert til kirurgiske inngrep.
Historie. Utviklingen av moderne revmakirurgi skjøt fart i det 20. århundre, parallelt med fremskritt innen anestesi, antiseptiske teknikker og ortopedisk kirurgi generelt. Spesielt har samarbeidet mellom revmatologer og ortopediske kirurger vært sentralt i utviklingen av dette fagfeltet. Fjerning av betent leddhinne (synovektomi) har vært en sentral prosedyre for å redusere betennelse og smerte i leddene. Utviklingen av proteser og teknikker for leddutskiftning, spesielt hofte- og kneproteser har revolusjonert behandlingen av avansert leddskade. Minimalt invasive teknikker som artroskopi har gjort det mulig å utføre kirurgiske inngrep med mindre traume for pasienten.
I dag fokuserer revmakirurgi på å forbedre pasientenes funksjon, redusere smerte og forhindre ytterligere leddskade. Samtidig har fremskritt innen medikamentell behandling redusert behovet for visse typer kirurgiske inngrep.
Indikasjoner for revmakirurgi.
Revmakirurgi kan være indisert for en rekke tilstander, inkludert (Rydholm Urban Revmakirurgi i Reumatologi v Lars Klareskog ISBN 978-91-44-03645-8):
- Smertelindring
- Forebygging av perifer nerveskade
- Medullakompresjon (trykk på ryggmargen)
- Senerupturer
- Instabilitet i cervicalcolumna med tegn på myelopati (ryggmargsaffeksjon)
- Progredierende deformiteter
- Rekonstruksjon av ødelagte ledd
Kliniske retningslinjer anbefaler henvisning til revmakirurgisk eller ortopedisk vurdering ved følgende tilstander, forutsatt at ikke-kirurgisk behandling ikke har gitt tilstrekkelig effekt (Clonley B, 2023):
- Vedvarende smerte forårsaket av leddskade eller identifiserbar årsak i bløtdeler.
- Forverring av leddfunksjon eller stivhet.
- Økende deformiteter i ledd og strukturer, inklusiv hammertær, som medfører begrensninger i bevegelighet og smerte eller vansker med å finne adekvat skotøy.
- Persisterende lokalisert synovitt med varighet > 6 måneder i føtter og ankelledd.
- Tenosynovitt, truende eller aktuelle senerupturer
- Residiverende klavus
- Sår eller truende ulcerasjoner
- Osteomyelitt eller septisk artritt
- Nervekompresjon
- Stressfraktur
I tillegg gjøres synovektomi ved pigmentert villonodulær synovitt.
Forekomst av revmakirurgi
Det totale antall revmakirurgiske inngrep har gått betydelig ned de siste 30 årene (Weiss RJ, 2008; Weiss RJ, 2006). Tidligere var synovektomi et vanlig inngrep for å fjerne betent vev (synovium) i og omkring ledd, sener og seneskjeder. Imidlertid har målrettede injeksjoner med kortikosteroider og forbedret systemisk behandling med DMARDs, biologiske legemidler og JAK hemmere i stor grad gjort synovektomi overflødig. Selv om andre former for revmakirurgi også utføres sjeldnere nå enn før, kan disse inngrepene fortsatt være til stor hjelp for pasienter når det er riktig indikasjon for det.
Typer revmakirurgiske inngrep
- Artroskopi. Undersøkelse og behandling av ledd via et artroskop. Knær er vanligst, men også andre ledd kan artroskoperes. (Murphy SN, 2021).
- Avstivning: Kan gjøres i perifere ledd eller i cervikalcolumna
- Korreksjon av deformiteter: Kirurgisk korrigering av feilstillinger i ledd og strukturer.
- Protesekirurgi
- Rekonstruksjoner: Gjenoppbygging av sener og ledd
- Reseksjoner: Fjerning av bensubstans, revmaknuter, kalsinose
- Spaltning/Avlastning ved nervekompresjoner: Frigjøring av nerver som er klemt eller presset.
- Stabilisering av cervical columna ved revmatoid artritt
- Synovektomi: Fjerning av betent leddhinne.
- Tenotomi: Splitting av sener for å korrigere feilstillinger eller kontrakturer.
- Epifysiodese: Veksthemmende inngrep hos barn for å hindre benlengdeforskjell.
- Osteotomi: Korrigering av beindeformiteter ved å kutte og repositionere benet.
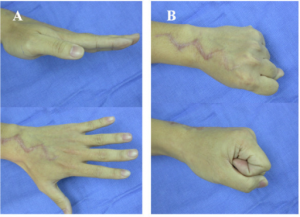
Synovektomi
Synovektomi kan være indisert ved vedvarende synovitt/artritt til tross for adekvat behandling med sykdomsmodifiserende legemidler (csDMARDs, bDMARDs, tsDMARDs) og kortikosteroider. De vanligste leddene som opereres er kne, hofte og håndledd. Synovektomi kan også utføres ved seneskjedebetennelse (tenosynovitt) for å redusere risikoen for senerupturer. Målet med synovektomi er å redusere eller fjerne inflammatorisk vev intraartikulært eller omkring sener, noe som forventes å redusere smerte og bedret leddfunksjonen (Lee HI, 2014). I tillegg er det ønskelig å hindre at synovitt progredierer til pannus-invasjon med skade på brusk og subkondral bensubstans. Ytterligere skade på ledd via produksjon av proinflammatoriske cytokiner kan da også reduseres. Prosedyren gjøres fortrinnsvis artroskopisk.
En mindre norsk studie på juvenil idiopatisk artritt (JIA) viste gunstige resultater i form av mindre smerte, leddhevelse og sykdomsaktivitet i ledd ved minst to års observasjon (Kvien TK, 1987). Andre studier har kommet til motstridende profylaktisk effekt av syovektomi (Chalmers PN, 2011; Jüsetn HP, 1999) og prosedyren gjøres nå sjelden. Unntak er ved pigmentert villonodulær synovitt, selv om lovende biologisk medikasjon (emactuzumab) muligens også der vil overta fremover (Fekec C, 2023).
Kontrakturkirurgi (soft tissue release)/tenotomi
Kontrakturkirurgi (soft tissue release)/tenotomi er mest aktuelt hos barn der kontrakturer medfører funksjonshemminger. Behandlingen av hofter og/eller knær kan kombinere tenotomi med delvis synovektomi hvis det er inflammasjon. Ved kontrakturer i hofter kan tenotomi av adduktorer, psoasmuskler eller rectus femoris være aktuelt. Ved kontrakturer i knær kan tenotomi av hamstrings, eventuelt også kombinert med subperiostal reseksjon av gastrocnemius og åpning av leddkapselen gjøres. Revmakirurgisk behandling av kronisk patellaluksasjon kan også vurderes. Tilpasset fysioterapi er alltid viktig etter operasjonen (Klein C, 2023).
Rekonstruksjoner
Rekonstruksjoner av senerupturer er essensielt for å forbedre fysisk funksjon, for eksempel ved ruptur av ekstensorsener på håndryggen.
Epifysiodese
Kronisk synovitt og inflammasjon kan føre til hyperemi ved vekstsonene blant barn før epifyseskivene er lukket. Dette ses ofte ved juvenil artritt. Inflammasjonen kan kan resultere i asymmetrisk lengdevekst og akseavvik (Brattström M, 1999). Epifysiodese, som innebærer midlertidig innsetting av kramper over epifyseskivene, hindrer overvekst i knær (Skyttä ET, 2005). De fleste barna som gjennomgår denne prosedyren er mellom 6 og 15 år gamle. Det er viktig å ta hensyn til en relativt akslerert vekst når krampene fjernes, slik at en viss overkorreksjon i forkant kan være nødvendig (Skyttä ET, 2003). Mulige komplikasjoner inkluderer over/underkorrektur, perneusparalyse og infeksjoner.
Deformiteter, osteotomi
Mindre deformiteter krever sjelden korreksjon, fordi nærliggende ledd ofte kompenserer for feilstillingen uten at funksjonen blir betydelig redusert. Korreksjon av større deformiteter, for eksempel i føttene, kan imidlertid forebygge feilbelastning av knær og hofter.
Reseksjon av ulnahodet ved alvorlig håndleddsartritt reduserer vanligvis smerte og bedrer rotasjonen av underarmen, men kan også føre til økt instabilitet i leddet. Ved inngrep til tommelens CMC-1 ledd (det basale leddet i tommelen) gjøres ofte reseksjon av os trapezium.
Protesekirurgi (artroplastikk)
Protesekirurgi (artroplastikk) brukes til å erstatte ødelagte ledd med kunstige ledd (proteser). Dette gjøres vanligvis i hofte- og kneledd, men også i fingrenes MCP og PIP-ledd, særlig ved langvarig revmatoid artritt. Resultatene av protesekirurgi er generelt gode. Studier viser at bare 4-13% av pasienter med revmatoid artritt trenger en reoperasjon etter ti år, og hofter og knær er mest utsatt for reoperasjon (Wolfe F, 1998).
Pasienter med systemisk lupus (SLE) har økt risiko for å utvikle osteonekrose , som kan nødvendiggjøre protesekirurgi. Bedre medikamentell behandling og oppfølging har imidlertid ført til at flere SLE-pasienter utvikler artrose på grunn av alder eller tidligere leddskade (Mukherjee S, 2015). Ved proteskirurgi hos SLE-pasienter er det viktig å være oppmerksom på økt risiko for komplikasjonsfarer som blødninger (på grunn av trombocytopeni eller anemi) og infeksjoner at i lunger, urinveier og hud kan medføre sepsis. Sammenlignet med non-lupus pasienter er postoperativ sepsis funnet å være fire ganger økt (Gholson JJ, 2018).
Avstivning (artrodese)
Avstivning (artrodese) brukes ved glidning i cervikalcolumna, oftest ved revmatoid arteritt (RA) og juvenil artritt (JIA), når erosjoner har destruert dens axsis slik at dislokasjoner og risiko for medulla-kompresjon oppstår. Håndledd kan også avstives for å bedre håndfunksjonen og redusere smerte. Artrose i forføtter kan behandles med avstivning for å redusere smerter og korrigere feilstillinger, noe som bedrer gangfunksjonen. Ikke-affiserte ledd i området kan overta funksjonen til det avstivede leddet. Revmakirurgi i forføttene kan også omfatte fjerning av eksostoser, korreksjon av hallux valgus, leddreseksjoner og osteotomi (korrigering av beindeformiteter ved å kutte og repositionere benet).
Andre inngrep
Ved nervus medianus-kompresjon/karpal tunnel syndrom på volar-siden av håndledd kan avlastende kirurgi ved canalis carpi syndrom gi utmerket og varig effekt. Ved infeksjoner i ledd og proteseledd utføres ofte debridement (fjerning av dødt eller infisert vev) som supplering til skylling og antibiotikabehandling.
Forberedelse til revmakirurgi
Før et revmakirurgisk inngrep må pasientens totale sykdomstilstand, komorbiditet, funksjon og behandling vurderes nøye. Dette inkluderer:
- Pasientens motivasjon og forventninger til inngrepet
- Identifisering av andre sykdomsmanifestasjoner og komorbiditet, inkludert redusert organfunksjon som kan påvirke valg av anestesi, peri- og postoperativ tilstand (for eksempel Infeksjoner, tromboembolier, overvekt (BMI), søvnapne, hypertensjon, diabetes, hjerte-, lunge– og nyresykdom).
- Anestesi- og kirurgi-assosiert risiko ved inngrepet
- Allergier, astma, trakeale stenoser
- Informasjon og opplæring av pasient og pårørende om tiltak før, under og etter inngrepet.
Anti-revmatisk behandling ved revmakirurgi
Biologisk behandling stanses vanligvis kort tid før større inngrep, som hofte- eller kneprotesekirurgi og påbegynnes igjen når sårtilhelingen er begynt. Hvis mulig, anbefales det å stanse behandlingen med biologisk legemiddel noen uker før inngrepet. Medikamentene har forskjellige virkningstider, og det er derfor anbefalt å stanse TNF-hemmere avhengig halveringstiden (stanse 4-5 ganger halveringstiden) for det enkelte medikament (referanse: Radfar L, 2017):
- Etanercept (Enbrel, Benepali): 2 uker før inngrep
- Adalimumab (Humira): 6-8 uker før inngrep
- Infliksimab (Remicade, Rixaton): 4-6 uker før inngrep
Etter en operasjon gjenopptas behandlingen når infeksjonsfaren er over, ofte etter 2-3 uker. Ved akutte situasjoner eller stor sykdomsaktivitet må individuelle tilpasninger gjøres.
Annen sykdomsmodifiserende behandling (csDMARDs) kontinueres dersom de ikke interferer med andre medikamenter som gis før-, under – eller etter det kirurgiske inngrepet. Dette gjelder metotreksat (MTX), leflunomid (Arava), hydroksyklorokin (Plaquenil), azathioprin (Imurel), ciclosporin (Sandimmun Neoral), takrolimus, mykofenolat mofetil (CellCept).
Infeksjonsrisiko ved kirurgiske inngrep
De fleste faktorer som øker infeksjonsrisikoen er ikke påvirkbare, som alder, fysisk funksjonstap og komorbiditet. Immunsuppressiv medikasjon kan imidlertid også øke infeksjonsrisikoen. Studier tyder ikke på at tradisjonelle DMARDs (csDMARDS) som metotreksat og leflunomid øker risikoen (Grennan DM 2001) og om TNF-hemmere gjør det er omdiskutert. Kortikosteroider øker imidlertid den postoperativ infeksjonsrisikoen markant. Ved daglig bruk av prednisolon 5 mg før inngrepet er infeksjonsrisikoen økt med 30% over tre måneder, 46% over seks måneder og 100% ved tre års bruk (Dixon WG, 2011). Vennligst se også eget kapittel om infeksjoner i proteser og graft ved kirurgi.
Sårtilhelning. Kortikosteroider medfører atrofi av hud og redusert sårtilhelingen. En bestemt «cut-off»/grensedose for kirurgi er imidlertid usikker, men doser over 15 mg/dag bør unngås. Også NSAIDs (ikke-steroide antiinflammatoriske legemidler) kan redusere sårtilhelning, inkludert bruddskader. Data er noe usikre, men basert på en database med over 300 000 frakturer var NSAIDs assosiert med redusert fraktur-tilhelning (Zura R, 2016). DMARDs og biologisk behandling er ikke vist å påvirke postoperativ tilhelning, forutsatt at det ikke er infeksjon.
Revmakirurgi ved systemiske bindevevssykdommer og vaskulitt
Pasientene med systemisk lupus (SLE), MCTD, Sjøgrens syndrom, myositt og systemisk sklerose har sjelden usurerende artritt, men det forekommer. Oftere utvikles feilstillinger, særlig ved SLE, som kan påvirke fysisk funksjon. På grunn av høye doser kortikosteroider utvikler pasientene relativt ofte osteonekroser i hofter, slik at leddproteser senere i forløpet kan være nødvendig. Behandlingen øker også risikoen for senerupturer, der akillessener, patellarsener og ekstensorsener på hender er mest utsatt (Furie RA, 1988; Chiou YM, 2005). Myositt og systemisk sklerose kan kompliseres av kalkavleiringer i bløtvev, noe som forårsaker smerter og reduserer funksjonen.
Pasienter med systemiske bindevevssykdommer og vaskulitt har ofte sykdomsmanifestasjoner fra lunger, hjerte, nyrer og andre indre organer. I tillegg kan det være økt risiko for infeksjons– og tromboembolier som også må kartlegges før inngrep. Et godt samarbeid mellom revmatologer og kirurger er derfor spesielt viktig ved disse sykdomsgruppene. Vaskulitt i store arterier kan medføre behov for endoproteser (innvendige proteser i blodårer), noe som vanligvis behandles av karkirurger eller thorakskirurger.
Retningslinjer
ACR: Goodman SM, 2017 (hofte- og kne-kirurgi)
Litteratur
- Klein C, 2023
- MacKenzie CR, Best Practice 2018
- Gholson JJ, 2018 (SLE)
- Chalmers PN, 2011
- Goodman SM, 2010
- Trieb K, 2009
- Mak A, 2014
- Rydholm U, 2005, Revmakirurgi i «Reumatologi» av Lars Klareskog, Studentlitteratur, ISBN 978-91-44-03645-8)
