BINDEVEVSSYKDOMMER (REV 021-033)
61 Systemisk Lupus Erytematosus (SLE) (REV 021)
Systemisk lupus erythematosus
Øyvind Palm and Jan Tore Gran
Kjennetegn på systemisk lupus (SLE)
Unge kvinner angripes hyppigst.
Artritt i fingre, eksem, særlig med “sommerfugl”-utbredelse i ansiktet og slitenhet er vanlig.
Sykdommen varier mellom mildt sykdomsforløp, uten skader på inder organer hos noen, mens andre preges av skade på ledd, hud, blodceller, nervesystem, hjerte, lunger og nyrer.
Antinukleære antistoff (ANA) påvises alltid ved aktiv sykdom. Spesifikke undergrupper omfatter anti-DNA, anti-Sm, anti-c1q, SSA og SSB.
Urinprøve er obligatorisk for å vurdere tegn til nyre-manifestasjon.
Immunkomplekser i biopsi (hud, nyre) styrker diagnosen.
Diagnosekoder ICD-10:M32.8; M32.1 SLE med organ-affeksjon (N08.5* nyre; I32.8* perikarditt, J99.1* lunge)
Prosedyrekoder: 6-minutter gangtest: FYFX05. Intravenøs infusjon: WBGM00. Behandling med belimumab: L04AA26. Intravenøs infusjon med cytostatika: WBOC05. Behandling med cyklofosfamid: L01AA01. EKG: FPFE15
ATC koder (for legemiddelstatistikk): L04A A Immunsuppressive legemidler
Nøkkelord for journalskriving
Diagnosen basert på
- Alopesi
- Orale ulcera
- Sommerfugl-eksantem
- Generalisert, utslett, subakutt kutant lupus-eksem
- Fotosensitivitet
- Raynauds fenomen
- Serositt (pleura, perikard)
- Artritt
- Nefritt (biopsi: nefritt klasse)
- Feber
- CNS-manifestasjoner
- Tromboembolier, spontanaborter og dødfødsler
- Antistoff: ANA, DNA, Sm, SSA, andre og kombinasjoner.
- Antifosfolipid antistoff (lupus antikoagulant, kardiolipin- og beta2-glykoprotein)
Sykdomsdebut (år)
Komorbiditet
Gjennomgått behandling
Hensikten med konsultasjonen
Definisjon
Systemisk lupus erythematosus (SLE) er en klassisk autoimmun bindevevssykdom der eget immunsystem blir for aktivt og produserer et bredt spekter av autoantistoffer. Ved en feil kan immunsystemet angripe nesten ethvert av kroppens egne organer.
Sykdommen rammer oftest unge voksne kvinner (9:1), men sees også hos barn (juvenil lupus), sjeldnere hos menn og eldre personer.
SLE skilles fra lupus-typer som hovedsakelig angriper huden. Også disse er nevnt nedenfor i dette kapitlet.
Klinisk presentasjon inkluderer typisk kutane manifestasjoner (eksantem), systemiske symptomer (feber, fatigue) og muskelskjelett symptomer (artritt). Laboratorieprøver avdekker betydelige immunologiske avvik. Spesielt karakteristisk er autoantistoffer (ANA med subgrupper og anti-DNA ). Sykdomsforløpet er uforutsigbart med varierende aktivitet og organaffeksjon (Angel A, 2023; Elia A, 2025).
Prognosen har bedret seg betydelig på grunn av fremskritt i diagnostikk og behandling (Fava A, 2019; Hoi A, 2024), men SLE er fortsatt en potensielt alvorlig tilstand.
Optimal oppfølging av fertile kvinner med SLE før og under graviditet kan være avgjørende for utfallet. Aktiv sykdom, sekundært antifosfolipid syndrom eller uheldig medikasjon (over- eller underbehandlet) øker risikoen for uønskede svangerskapsutfall, mens riktig håndtering reduserer risikoen (Skorpen AC, 2021).
Historie
Begrepet lupus (ulv) stammer fra det 12. århundre og den italienske legen Rogerius Frugard som beskrev ulcererende sår på pasientenes ben (Thomas, Jr, Donald E. 2014 The Lupus Encyclopedia), men det var neppe SLE som var årsaken. Lupus-relasjon ved SLE har imidlertid flere alternative forklaringer. En forbindelse til “lupus vulgaris” er mulig, der en tuberkuløs hudsykdom i ansiktet kan ligne sår etter ulvebitt.
Forbindelsen mellom hudmanifestasjon og SLE ble først beskrevet som hudsykdom av Pierre Louis Alphée Cazenave i 1851. Den ble definert som en systemsykdom i 1872 av Moritz Kaposi som også beskrev sommerfugleksantemet (Smith CD, 1988). Kaposi er også kjent for Kaposis sarkom som ikke er relatert til lupus.
Den moderne forståelsen av SLE startet med oppdagelsen av lupusceller (LE-celler) i 1948 av Hargraves, etterfulgt av påvisning av antinukleære antistoff (ANA) av Miescher i 1954 og identifisering av DNA av Seligman i 1957 (Arnaud L, 2020).
Historisk sett har en rekke behandlingsmetoder blitt forsøkt mot SLE, inkludert varme, ulike kjemiske substanser, radium (1900-1905) og lysbehandling (!) og ultrafiolette stråler (1905). Kinin ble introdusert i 1894, mens mer moderne behandlinger som glukokortikoider (1948-1952), klorokin (1951), cyklofosfamid (1954), hydroksyklorokin (1956), azathioprin (1957) og mykofenolat mofetil (1980-årene) ble utviklet i andre halvdel av det 20. århundre.
En økende forståelse av sykdomsmekanismene kombinert med omfattende legemiddelstudier har de siste tiårene ført til utvikling av nye og mer effektive behandlingsmetoder (Arnaud L, 2020).
Epidemiologi
SLE rammer kvinner omtrent ti ganger oftere enn menn. Sorte amerikanere er dobbelt så hyppig rammet sammenlignet med kaukasiere, og asiater har en ca. 30% økt risiko (Somers EC, 2014). De utsatte etniske gruppene har ofte tidligere sykdomsdebut og et mer alvorlig forløp (Lim SS, Arthritis Rheum 2009).
Kvinner i fertil alder mellom 25 og 34 år er mest utsatt. Hos 20-30% av pasientene oppstår SLE før voksen alder (JSLE), oftest i tenårene. Sjeldne genetiske varianter kan føre til enda tidligere debut. SLE debuterer sjeldnere etter 50-års alder (late-onsetlupus, selv om noen data indikerer opp til 20% debut i laderen 50-65 år (Mruthyunjaya P, 2025).
En befolkningsstudie fra Oslo viste en årlig insidens på 3,0 per 100 000 og en prevalens på 51,8 per 100 000 (Lerang K, 2012). En senere dansk befolkningsstudie fant sammenlignbare data med insidens på 2,35 per 100.000 og prevalens 45,2 per 100.000 (Hermansen M, 2016). Nyere norske data kan indikere en synkende insidens av sykdommen (insidens 1,6 per 100 000 per år) (Haukeland H, 2024).
Patogenese
Sykdomsårsaken til SLE er kompleks og involverer et samspill mellom genetiske, epigenetiske, hormonelle og immunopatologiske faktorer. Miljøfaktorer (f eks infeksjoner) kan også spille en rolle (Cardelli C, 2024). Som ved andre autoimmune sykdommer medfører immunologisk dysregulering et tap av immunologisk toleranse for eget vev (autoimmunitet) i forløpet (patogenesen).
Dysregulering av Immunsystemet: Både det innate og det adaptive immunsystemet er involvert i SLE. Type-I interferon (IFN) spiller en viktig rolle i patogenesen ved å hyperaktivere gener som koder for pro-inflammatoriske molekyler (Barrat FJ, 2019). Interferon øker også T-celle/B-celle interaksjoner via økt CXCL13 (Law C, 2014). Et stimulert immunsystem produserer antistoffer rettet mot ulike nukleære proteiner/antigener (Pisetsky DS, 2023).
Immunkomplekser og organskade: Antistoffene kan forårsake at immunkomplekser dannes. Immunkompleksene bidrar til organskade via komplementsystemet. Ved aktiv SLE har pasienter ofte lavere verdier av komplement-faktorene C3 og C4.
Apoptose og autoantigener: Økt celledød (apoptose) kan skje spontant eller utløst av miljøfaktorer. For eksempel UV-B stråler gi apoptose av keratinocytter som ved tilstedeværelse av anti-SSA (anti-Ro) antistoff føre til fotosensitivt utslett. Apoptose frigjør intracellulære autoantigener til ekstracellulært miljø. På denne måten kan autoimmunitet induseres.
Redusert evne til å fjerne apoptotisk cellemateriale medfører eksponering for antigen og kan føre til stimulering av autoreaktive celler (Gatto M, 2013). Mot slike antigener foreligger ikke immunologisk toleranse, noe som fører til produksjon autoantistoffer og utløsning av store mengder pro-inflammatoriske cytokiner (Accapezzato O, 2023).
Genetikk
Genetisk disposisjon er medvirkende årsaksforhold til SLE og utvikling av ANA-positivitet (Chun S, 2025). Dette støttes av følgende observasjoner:
- Økt konkordanse hos monozygote tvillinger (som deler 100% av sitt DNA): studier har vist en konkordanse på ca. 25% for SLE hos disse tvillingene (Deapen D, 1992).
- Opphopning av SLE og auto-antistoffer hos førstegradsslektninger (foreldre, søsken, barn) til personer med SLE. Disse har en 2-5% økt risiko for å utvikle sykdommen sammenlignet med normalbefolkningen. De har også en økt risiko for å ha auto-antistoffer, selv om de ikke har utviklet SLE.
- Forekomst av HLA-klasse II varianter: Personer med SLE har en høyere forekomst av genene som koder for HLA-klasse II variantene DR3 og DR15 sammenlignet med normalbefolkningen. HLA-molekyler spiller en viktig rolle i immunsystemets presentasjon av antigener til T-celler, noe som griper inn i patogenesen ved SLE.
- Medfødte komplement-mangler: Insidensen av SLE er økt hos personer med medfødte mangler i komplementsystemet, spesielt i den klassiske aktiveringsveien. Komplementsystemet er viktig for å fjerne apoptotisk materiale (døde celler). Mangler i dette systemet kan føre til en opphopning av apoptotisk materiale, som kan trigge en autoimmun respons.
- Andre gen-defekter: Genetisk interferonopati, mangel på prolidase og PKCδ er gen-defekter som også kan forårsake SLE. Mutasjon i DNASE1L3 kan føre til ugunstig opphopning av DNA, noe som kan forårsake en tidlig og alvorlig form for SLE (Vinuesa CG, 2023).
- Selektiv IgA-mangel (< 0.07 mg/ml ved normal IgG og IgM) er den vanligste formen for primær immunsvikt. Både selektiv IgA-mangel og SLE er knyttet til visse gener, spesielt i HLA-området og til monogene mutasjoner (Abolhassani H, 2016). Mange som har tilstanden er helt symptomfrie, men hos en andel av pasientene er det en økt forekomst av autoimmune lidelser og infeksjoner (Killeen RB, 2023).
Disse observasjonene tyder på at genetiske faktorer er av betydning i utviklingen av SLE. Antakelig kan forskjellige gendefekter føre til forskjellige sykdomsforløp (Rivas-Larrauri F, 2016).
Symptomer
SLE har varierende symptomer. Autoimmun skade på hud, slimhinner, ledd, indre organer, blod– og nervesystem medfører veldig forskjellige sykdomstegn. Dessuten kan organskade akkumuleres over tid og kan føre til organsvikt (Dörner T, 2019).
Symptombildet kan i utgangspunktet virke diagnostisk forvirrende. Noen symptomer er mer typiske i tidlig fase av sykdommen, mens andre ofte utvikles senere i forløpet (Piga M, 2023).
Tidlige symptomer:
Det vanlig med påvirket allmenntilstand som kan inkludere:
- Utmattelse/fatigue: En overveldende følelse av tretthet som ikke bedres av hvile.
- Redusert appetit og vekttap.
- Influensalignende slapphet.
Samtidig kan mer typiske sykdomstrekk observeres i tidlig fase (Mok CC. 2014):
- Alopeci: Oftest flekkvis håravfall, men kan også være diffust hårtap.
- Artralgi: Nyoppståtte leddsmerter, ofte i fingerledd.
- Artritt: Leddbetennelse som typisk er symmetrisk og affiserer småledd (f.eks. fingre) og kan ligne tidlig revmatoid artritt (RA)
- Eksem (malart) i ansikt: Karakteristisk sommerfuglutslett over kinn og neserygg.
- Fotosensitivitet: Markert hudutslett utløst av lys- og soleksponering.
- Munnsår: Oftest smertefrie sår i munnhulen.
- Pleuritt/pleurasmerter: Smerter i brystkassen som forverres ved dyp inspirasjon.
- Raynauds fenomen: Anfallsvis blekhet, cyanose og rødme i fingre og tær, ofte utløst av kulde eller stress.
Senere symptomer:
Etter hvert som sykdommen progredierer og ved mer alvorlig sykdomsaktivitet kan følgende symptomer og komplikasjoner utvikles:
- Avaskulære skjelettnekroser: Celledød i beinvev grunnet nedsatt blodtilførsel, hyppigst i hofter og skuldre. Kortikosteroider, antifosfolipidsyndrom og høy SLE-aktivitet øker risikoen.
- Cytopenier: Reduksjon i antall blodceller som hemolytisk anemi, leukopeni eller trombocytopeni.
- Fatigue/utmattelse vedvarer ofte og kan forverres over tid.
- Lungeblødning (diffus alveolær blødning): En alvorlig og potensielt livstruende komplikasjon der blødning oppstår i lungealveolene. Høy sykdomsaktivitet, trombocytopeni og antifosfolipidsyndrom er risikofaktorer.
- Perikarditt og perikardvæske: Inflammasjon i perikard med væskeansamling rundt hjertet som i sjeldne tilfeller kan føre til perikardtamponade.
- Nevropsykiatriske symptomer involverer sentralnervesystemet som psykose, epileptiske kramper. Høy sykdomsaktivitet, ung alder og anti-ribosomal P-antistoff i blodet disponerer.
- Pleuravæske. Væskeansamling mellom lungehinnene grunnet pleuritt.
- Tromboembolier i arterier eller vener. Antifosfolipidantistoff syndrom (APS) er en autoimmun tilstand som kan foreligge hos mellom 7 % og 15 % av SLE-pasientene (Sayar Z, 2021) og øker risikoen for komplikasjoner som dyp venetrombose, lungeemboli, slag og spontanaborter.
Kliniske sykdomsmanifestasjoner
Artralgi, Artritt, tenosynovitt og myositt
Artralgier, definert som leddsmerter uten objektiv inflammasjon (som hevelse eller rødhet) er et av de mest universelle symptomene ved SLE og rammer nesten alle pasienter (anslagsvis 95 %). For omtrent 50 % av pasientene er muskelskjelett-symptomer de debuterende manifestasjonene av sykdommen (von Vugt RM, 1998; di Metteo A, 2018).
Artritt
Artritt er en vanlig manifestasjon ved SLE og inngår i sykdommens klassifikasjonskriterier. Leddaffeksjon er blant de første og hyppigste manifestasjonene ved SLE, og symptomene korrelerer ofte med sykdomsaktiviteten.
-Kliniske kjennetegn og forløp. Artritt ved SLE er som oftest non-erosiv, i motsetning til ved revmatoid artritt (RA). Den kan være migrerende, symmetrisk, og affisere både små ledd (særlig fingre og håndledd) og større ledd (som knær og skuldre). Akutt artritt kan klinisk etterligne RA og presentere seg med leddhevelse, smerte og stivhet.
-Kronisk artritt kan føre til deformiteter, og den mest karakteristiske formen er Jaccoud artritt/deformiteter som oppstår hos om lag 10 % av pasientene med SLE. Denne affiserer typisk ledd i hender og føtter og kan klinisk ligne deformitetene ved RA. Jaccouds deformiteter skyldes svekkede sener og ligamenter. Dette kan medføre subluksasjoner og feilstillinger som ulnar deviasjon og svanehalsdeformitet. Et sentralt kjennetegn som skiller Jaccouds artropati fra RA er fravær av erosjoner ved bildediagnostikk til tross for uttalte deformiteter.
-Radiologisk sees dermed vanligvis ikke erosjoner, men unntak forekommer, spesielt hos pasienter der leddmanifestasjonene ved SLE har revmatoid artritt (RA) -lignende trekk.
Rhupus (SLE–RA-overlapp). En liten andel av pasientene utvikler erosiv polyartritt i form av “rhupus-artritt” som representerer en overlappstilstand mellom SLE og RA. Denne formen kan føre til leddsdestruksjon og deformiteter, og pasientene har ofte både anti-CCP-antistoffer (karakteristisk for RA) og lupusantistoffer (f.eks. ANA, anti-dsDNA). Begrepet rhupus brukes når pasienter oppfyller kriterier for begge sykdommer.
Smertenivået ved SLE-artritt er ikke nødvendigvis proporsjonalt med graden av deformitet. Mange pasienter beholder overraskende god håndfunksjon til tross for betydelige leddforandringer.
-Behandlingen av artritt ved SLE ligner i hovedtrekk den ved RA. DMARDs (sykdomsmodifiserende antirevmatiske legemidler) er grunnpilaren, hvor metotreksat er det mest brukte. Leflunomid, abatacept og rituksimab kan vurderes som alternativer ved manglende effekt. TNF-hemmere kan i sjeldne tilfeller indusere lupus eller forverre eksisterende sykdom og brukes derfor kun unntaksvis ved uttalt SLE-artritt, og da utenfor godkjent indikasjon. Behandlingen bør alltid individualiseres ut fra sykdomsaktivitet, organspesifikke manifestasjoner og risiko for bivirkninger (Horimotoa AMC, 2016, Tani C, 2013; Sargin G, 2018).
Andre manifestasjoner fra bevegelsesapparatet
SLE kan utenom leddene også affisere andre deler av bevegelsesapparatet:
Aseptisk bennekrose (osteonekrose) innebærer celledød i beinvevet på grunn av iskemi. Den rammer hyppigst vektbærende ledd som hofter og skuldre og sees hos 4–30 % av pasientene med SLE. Aseptisk bennekrose kan oppstå som en direkte følge av SLE-sykdommen (høy sykdomsaktivitet), men er også en kjent sekundær komplikasjon til langvarig bruk av høye doser kortikosteroider. Også antifosfolipidsyndrom kan disponere. Symptomer inkluderer smerte i og omkring det affiserte leddet, spesielt ved belastning og bevegelsesinnskrenkning.
Tenosynovitt: Inflammasjon i seneskjedene er en vanlig manifestasjon ved SLE. Dette kan gi smerter, hevelse og ømhet langs senene som ved håndledd, ankler og føtter og kan bidra til nedsatt bevegelighet.
Myositt og myalgi: Myalgi er svært vanlig og rammer nær 50 % av SLE-pasientene. En mindre andel, rundt 10 % eller færre, utvikler myositt. Lupus-assosiert myositt er vanligvis subklinisk, noe som betyr at den ikke alltid gir typiske symptomer ved klinisk undersøkelse. En lett forhøyelse av kreatinkinase (CK) i blodet kan imidlertid observeres. I sjeldne tilfeller kan mer uttalt myositt med signifikant muskelsvakhet forekomme, noe som krever grundigere utredning og behandling (Cotton T, 2021; Matteo AD, 2021).
Fatigue er et av de mest fremtredende og plagsomme symptomene ved SLE. Så mange som over 80% av pasientene kan påvirkes (Cornet A 2021). Fatigue er en gjennomgripende følelse av utmattelse og energimangel som ikke bedres av hvile og som har negativ innvirkning på daglig funksjon og livskvalitet.
Graden av fatigue trenger ikke korrelere med objektiv sykdomsaktivitet målt ved kliniske parametere eller laboratorieprøver. Dette gjør fatigue til en kompleks medisinsk utfordring, da den ikke alltid kan forklares eller behandles utelukkende ved å dempe immunologisk sykdomsaktivitet.
Bakgrunnen for fatigue ved SLE er ikke godt forklart, men antas å være multifaktoriell. Smerte, depresjon, søvnforstyrrelser, fysisk inaktivitet og psykososiale forhold kan være av betydning. I noen tilfeller er også bivirkninger av medikamenter og anemi medvirkende (Fangtham M, 2019).
Fatigue defineres ikke som CNS-manifestasjon ved SLE i klassifikasjonssammenheng, selv om den kan påvirke kognitiv funksjon og mental energi.
Gastrointestinale manifestasjoner:
Gastrointestinale symptomer. Klinisk erkjente gastrointestinale manifestasjoner beskrives hos 8–10 %. Obduksjonsstudier påviser imidlertid gastrointestinal involvering hos hele 60–70 %, slik at subklinisk eller uerkjent involvering er vanlig.
De fleste gastrointestinale manifestasjonene ved SLE er relativt milde. Dette kan inkludere symptomer som kvalme, oppkast, diaré og magesmerter. Disse symptomene kan ofte håndteres med symptomatisk behandling og justering av SLE-medisineringen.
I munn og svelg kan pasientene også plages med siccafenomerer/xerostomi, orale ulcera og dysfagi ved øsofagusdysmotilitet.
Vaskulitt og trombose i tarmen er sjeldne, men kan forårsake livstruende manifestasjoner. De føre til iskemi (“lupusenteritt”), perforasjon og infarkt i tarmen. Budd-Chiari syndrom der blodstrømmen fra leveren blokkeres, ofte assosiert med antifosfolipid syndrom. Disse alvorlige komplikasjonene krever øyeblikkelig medisinsk intervensjon for å unngå betydelig sykelighet og dødelighet (Frittoli RB, 2021).
Andre manifestasjoner er pseudoobstruksjon (pga. nevropati eller vaskulitt), peritonitt, pankreatitt (pga. sykdomsaktivitet eller medikasjon) og lupoid hepatitt. Vanligste årsaker til forhøyde leverenzymer ved SLE er imidlertid medikamenter som azathioprin og NSAIDs (Frittoli RB, 2021).
Hematologiske/retikuloendoteliale manifestasjoner (Blod og lymfeknuter)
SLE kan angripe blod, benmarg og lymfeknuter på flere måter, noe som kan gi diagnostiske ledetråder, men også kreve spesifikk håndtering (Santacruz JC, 2022).
Lymfadenopati med forstørrede lymfeknuter forekommer hos ca. 50 % av pasientene med SLE. Dette skyldes reaktiv hyperplasi ved kronisk immunaktivering. Lymfeknutene er ved palpasjon bevegelige, ikke-ømme og kan være generaliserte eller lokalisert til enkelte regioner som halsen, aksillen eller lysken. Ved påfallende ømme, vedvarende lymfeknuter på halsen er det relevant å vurdere differensialdiagnoser, inkludert Kikuchi Fujimoto sykdom (histiocytisk nekrotiserende lymfadenitt), som kan forekomme samtidig med eller maskere SLE. Det er også viktig å utelukke infeksjoner eller lymfom.
Splenomegali. Splenomegali ses hos 15–20 % av pasientene med SLE. Dette skyldes økt aktivitet i milten for fjerning av antistoff-belagte blodceller og immunkomplekser.
Cytopeni: Inngår i klassifikasjonskriteriene og er en vanlig manifestasjon ved SLE. De vanligste cytopeniene inkluderer:
-Anemi: Ofte normokrom normocytær anemi (anemi ved kronisk sykdom), men kan også skyldes autoimmun hemolytisk anemi (AIHA) med positiv Coombs test, jernmangelanemi eller sjeldnere at benmargen produserer for få erytrocytter.
-Leukopeni: Reduserte nivåer av hvite blodlegemer, spesielt lymfocytter (lymfopeni) kan skyldes perifert forbruk/destruksjon eller redistribusjon av cellene.
-Trombocytopeni: Reduserte nivåer av trombocytter kan skyldes autoimmun destruksjon (immun trombocytopeni) og kan variere fra mild til alvorlig med økt blødningstendens.
Vaskulære manifestasjoner
Vaskulære manifestasjoner er hyppige ved SLE og reflekterer den systemiske betennelsen i blodårene:
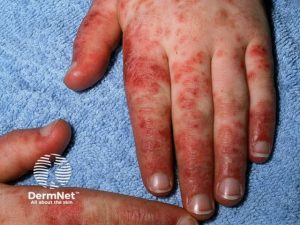
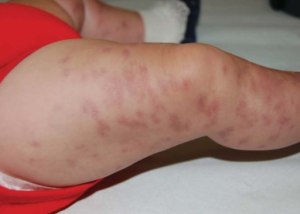
-Kutan vaskulitt. Betennelse i hudens små blodårer er vanlig og kan manifestere seg som palpabel purpura, urtikariell vaskulitt eller nekrose på fingre (pulpa/neglesenger) og albuer. Disse lesjonene kan være smertefulle og potensielt føre til sår.
-Raynauds fenomen. Dette er en vasospastisk tilstand som fører til anfallsvis blekhet, cyanose (blåfarging) og deretter rødme i fingre og tær, ofte utløst av kulde eller stress. Raynauds fenomen forekommer hos 5–26 % av SLE-pasienter og er spesielt assosiert med tilstedeværelse av anti-RNP antistoffer.
-Residiverende tromboflebitt: Gjentatte anfall av betennelse og trombedannelse i overfladiske vener.
-Arterielle/venøse tromboser. Dannelse av blodpropper i enten arterier og vener er en alvorlig komplikasjon ved SLE. Dette skyldes ofte tilstedeværelsen av antifosfolipid antistoffer. Antifosfolipidsyndrom (APS) kan forekomme primært eller sekundært til SLE og øker risikoen for dyp venetrombose, lungeemboli, slag, hjerteinfarkt og svangerskapskomplikasjoner.
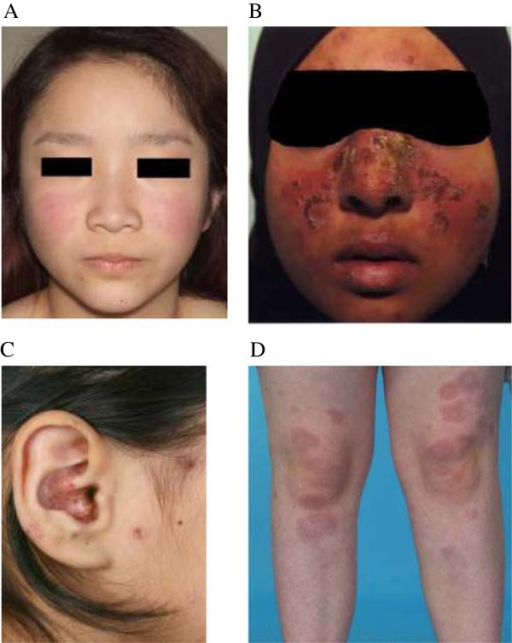
Alopesi (hårtap) er en relativt vanlig og ofte plagsom manifestasjon ved SLE som forekommer hos omtrent 50%. Hårtapet ved SLE kan være forårsaket av ulike faktorer, inkludert sykdomsaktivitet, vaskulære forandringer, medisinering og ernæringsmessige mangler (f. eks. jernmangel) (Perales A, 2023). Alopesi er også et av klassifikasjonskriteriene for SLE (Forouzan P, 2020). Hårtapet ved SLE kan manifestere seg på forskjellige måter:
- Diffust hårtap: Dette er den vanligste formen med generell tynning av håret over hele hodebunnen. Ofte foreligger inflammasjon rundt hårsekkene i perioder med aktiv sykdom. Dette hårtapet er vanligvis ikke-arrdannende, slik at hårsekkene ikke blir permanent ødelagt, og håret kan vokse ut igjen når sykdomsaktiviteten er kontrollert.
- Flekkvis håravfall (alopecia areata-lignende): Klassisk alopecia areata defineres ofte som en egen autoimmun tilstand, men SLE-pasienter kan utvikle et lignende mønster. Alopecia areata har velavgrensede, runde eller ovale områder med hårtap. Disse er også typisk ikke-arrdannende.
- Hårtap assosiert med diskoid lupus erythematosus (DLE) er en mer alvorlig form som er spesifikk for kutan lupus. DLE-lesjoner i hodebunnen forårsaker arrdannende (cicatricial) alopesi. Hårsekkene blir irreversibelt skadet av den kroniske inflammasjonen. Dermed blir hårtapet permanent i de affiserte områdene. Huden i disse områdene kan fremstå rød, skjellende, hyper- eller hypopigmentert med synlige tegn på arrdannelse og tap av hårfollikler.
- Lupus Hair (Lupus hår): Dette refererer til korte, skjøre hårstrå som vokser langs hårfestet, spesielt i pannen. Dette er et karakteristisk tegn som kan ses ved SLE.
Hud
Hudmanifestasjoner er et fremtredende trekk ved SLE og er ofte blant de første symptomene som observeres. Eksantem ses initialt hos 20–25 % av pasientene. I løpet av sykdommens forløp utvikler opptil 70 % hudforandringer (Sontheimer RD 1996). Akutt kutan lupus (ACLE), subakutt kutan lupus (SCLE) og diskoid lupus erythematosus (DLE) er alle inkludert i de diagnostiske klassifikasjonskriteriene for SLE.
Typer hudmanifestasjoner ved SLE
Flere typer utslett kan forekomme ved SLE, hver med sine karakteristiske trekk Stull C, 2023; Fijalkowska A, 2024):
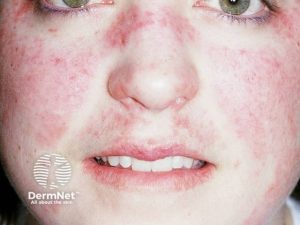
- Sommerfugleksantem (“Butterfly rash”): Dette klassiske utslettet dekker kinn og neserygg og ses hos 10–50 % av pasientene. Det er ofte erytematøst og lett elevert.
- Soleksem (Fotosensitivitet): Omtrent 40 % opplever utslett som er utløst eller forverret av soleksponering. Dette er spesielt assosiert med høye titere av SSA/Ro og SSB/La antistoffer.
- Purpura: Ses hos rundt 15 % og skyldes ofte kutan vaskulitt som kan gi små blødninger i huden.
- Diskoid lupus erythematosus (DLE): Ses hos 10–12 % av SLE-pasientene. DLE-lesjoner er typisk velavgrensede, røde plakk med skjell og follikulær plugging som kan føre til arrdannelse og permanent hårtap dersom de sitter i hodebunnen.
- Urticaria: Elveblest-lignende utslett forekommer hos cirka 8 % av pasientene.
- Andre dermatitter som bulløse former, urtikariell vaskulitt, papulo-nodulær form og erythema annulare er mindre vanlige manifestasjoner.
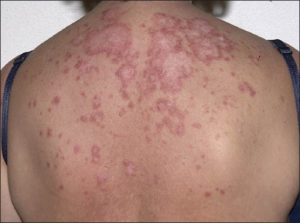
Varianter av kutan lupus (dominerende hudmanifestasjoner)
Det er en pågående diskusjon om hvorvidt de forskjellige variantene av kutan lupus representerer egne sykdommer eller er subgrupper av SLE:
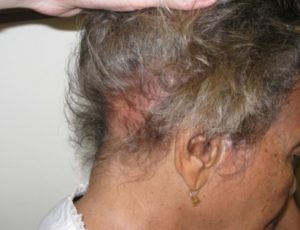
-Chilblain LE (Pernio-lignende lupus): Denne varianten presenterer seg med DLE-lignende plakk eller små noduli som er lokalisert på dorsale og laterale deler av hender, føtter, ører, nese, albuer eller knær. Debut kan være i kuldeperioder. Lokalisasjon til fotsålene kan medføre nekroser. Dersom Chilblain lupus opptrer som den eneste manifestasjonen, er risikoen for å utvikle systemisk SLE beregnet til ca. 18 % (Whitman PA, 2020).
Lupus profundus (LE profundus) er også kjent som lupus pannikulitt involverer fettvevet under huden. Den manifesterer seg ofte som subkutane noduli og kan forekomme samtidig med DLE-lesjoner.
Hypertrofisk LE: Karakteriseres av indurerte og hyperkeratotiske plakk. Denne formen forekommer ofte samtidig med DLE.
Kronisk granulomatøs lupus er ikke en egen sykdom, men en spesiell histopatologisk presentasjon av hudmanifestasjonene ved SLE.
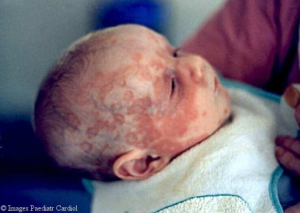
Neonatal SLE rammer nyfødte av mødre med SSA/Ro og/eller SSB/La antistoffer. Svært mange av disse spedbarna har dermatitt. Dette skyldes passiv overføring av antistoffene i høye titere fra mor via placenta. Se mer under avsnittet om svangerskap ved SLE.
Subakutt Kutan Lupus Erythematosus (SCLE): SCLE er en autoimmun sykdom som primært rammer huden og ofte er assosiert med symptomer som tørrhet i slimhinner (sicca-symptomer) og uttalt fotosensitivitet. Kaukasiske kvinner i 50-årsalderen er mest utsatt. SCLE er sterkt assosiert med tilstedeværelse av SSA/Ro og/eller SSB/La antistoffer, slik som også ses ved Sjøgrens syndrom.
- Symptomer: Eksantemet starter ofte med små, røde og lett skjellende flekker som utvikler seg til enten psoriasis-lignende eller runde (annulære/polycykliske) former. Utslettet forekommer vanligvis på lysutsatte områder som hals, nakke, bryst, overarmer og i mindre grad ansikt. Kantene er ofte røde og kan noen ganger ha skorper. Det kan ha sentral hypopigmentering. Disse lesjonene er ikke-arrdannende, men kan etterlate seg postinflammatoriske hypo- eller hyperpigmentering.
- Undersøkelser: Ved SCLE kan vise forhøyet senkningsreaksjon (SR) og leukopeni. I sjeldne tilfeller har pasientene affeksjon av indre organer, selv om SCLE primært er en kutan form for lupus.
- Antistoffer: ANA påvises hos 75–80 %. Anti-SSA/Ro antistoffer er vanligste subgruppe (40–100 % av pasientene). Anti-SSB/La antistoffer finnes hos 12–42 % og revmatoide faktorer (RF) kan påvises hos 33 % (Jore S, 1997).
- Histopatologiske forandringer: Biopsi av hudlesjoner viser histologiske forandringer som ligner diskoid lupus, men uten uttalt hyperkeratose eller follikulær plugging, noe som bidrar til den ikke-arrdannende karakteren.
- Behandling: Behandlingen av SCLE inkluderer primært solbeskyttelse, kortikosteroidkremer eller -salver og hydroksyklorokin (Plaquenil) (Jore S, 1997).
Kardiovaskulære sykdommer ved SLE
Kardiovaskulære komplikasjoner er mer vanlig ved SLE enn i befolkningen ellers. Fokus på disse er derfor viktig for å redusere mortaliteten ytterligere (Frostegård J, 2023).
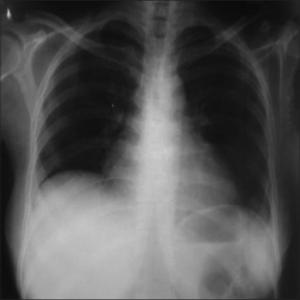
Perikarditt kan ses klinisk hos 29 %, ved EKKO 37 %, ved autopsi 66 %.
Tachykardi, vanligst sinus-tachykardi forekommer hos opp til 50% av pasientene. Noen har også atrieflimmer og ekstraslag, særlig ved høy sykdomsaktivitet og myokard-affeksjon. Maligne ventrikulære arytmier ses imidlertid sjeldent ved SLE. Endokarditt må utelukkes. (Teixeira, R.A. 2014).
Endokarditt (Libman-Sachs 13-65 %, bakteriell 2 %).
Myokardinfarkt kan forekomme i tidlig sykdomsfase og påvises ved EKG, samt stigning av CK-MB og cTnl (Troponin som er spesifikt for myokardskade).
Myokarditt (ved EKKO 2 %).
Koronar arteritt: 8 %, høy mortalitet.
Pulmonal hypertensjon er økt trykk i høyre atrium og lungearterien og ses hos ca. 4% ved SLE, (Parabu A, 2009).
Aterosklerose. Personer med SLE har en 5 til 50 ganger høyere risiko for myokardinfarkt sammenlignet med normalbefolkningen. Årsakene er sammensatte. Risikofaktorer som hypertensjon, røking, overvekt og diabetes mellitus type 2 kan være av betydning (Bolla E, 2024). Ultralyd av carotis- og femoralis-arteriene kan diagnostisere plakk og økt intima-media fortykkelse som er risikofaktorer for ateromatose sykdom (Njeves CEF, 2016).
Nevrologiske manifestasjoner
SLE kan ramme både det perifere og det sentrale nervesystemet (CNS).
-Perifere nervesystem: Akutt inflammatorisk demyeliniserende polyradikulitt (Guillain-Barre syndrom), autonome tilstander, mononeuropati singel-/multipleks, myastenia gravis, nevropati, pleksus sykdom, polynevropati.
-Nevropsykiatrisk lupus: Manifestasjonene er ikke spesifikke for SLE og har ofte en annen årsak. Data tyder på at bare ca. 30% skyldes lupus (Hanly JG, 2020). Nevropsykiatrisk lupus opptrer oftest tidlig i sykdomsforløpet, samtidig med andre tydelige manifestasjoner og karakteristiske antistoff i blodet. Nevropsykiatrisk (fordeling: Over 50% har hodepine 24%. Vaskulær sykdom 15%. “Mood disorders” 17%. Kognitive utfall 11% (sannsynligvis høyere). Kramper 8%, angst 4%, akutt konfusjon 4%). Psykiatrisk (alle typer). Psykoser forekommer hos 2-8% av pasientene og er da ofte debutsymptom. De fleste går i full remisjon. Psykose utvikles vanligvis tidlig etter SLE-debut. Anti-ribosom antistoff er en markør for nevropsykiatrisk SLE, men den er ikke helt spesifikk eller sensitiv (Deijins SJ, 2020). Patologisk foreligger som oftest mikro-tromboser (hos 37-55 %), cerebrale insulter eller vaskulitt. Blandingsformer er vanligst. ACR har definert nevropsykiatrisk lupus til å omfatte 19 ulike manifestasjoner (ACR, 1999).
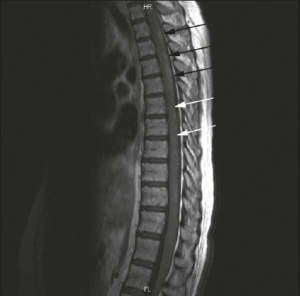
–Aseptisk meningitt, cerebrovaskulær sykdom, demyeliniserende syndrom, hodepine (inkludert migrene og benign intrakranial hypertensjon), bevegelses sykdom (chorea), myelopati, krampe-tilstander, akutt forvirring, angstlidelser, kognitiv dysfunksjon, depresjonstilstander, psykose. Posterior reversible encefalopati syndrom.
-Posterior reversible encefalopati syndrom, PRES: Hodepine, synsforstyrrelser, kramper, forvirring, hypertoni, cerebrale MR-forandringer.
-Ved apopleksi er 90% iskemiske og bare 10% hemoragiske.
-Transvers myelitt (MR-bilde ovenfor) er en svært alvorlig komplikasjon som raskt medfører pareser og paraplegi.
-Devics syndrom består av opticus-nevritt og transvers myelitt.
-Sinusvenetrombose: Hodepine, papilleødem, fokale nevrologiske symptomer, evt. epilepsi. Diagnosen stilles ved cerebral MR kombinert med venøs MR-angiografi. Man bør utelukke andre årsaker til trombose som mangel på protein C, protein S og antitrombin III, aktivert protein C resistens, antifosfolipid syndrom, bruk av orale prevensjonsmidler og hyper-homocysteinemi (Sanna. J 2008).
–Sekundær CNS: uremi, hypertensjon, infeksjon, koagulopati, kortikosteroider og andre medikamenter (Sarwar S, 2021).
- Utredning av CNS manifestasjon: EEG er patologisk hos nesten 80 % av pasienter med CNS-SLE. Ellers kan utredningen være med SPECT (dynamisk hjerne-scintigrafi), MR-undersøkelser, eventuelt MR-angiografi, Doppler-undersøkelse av halskar og PET/CT av hjerne og ryggmarg. Analyse av spinalvæske og nevropsykologisk testing. Utredning av differensialdiagnoser som andre former for autoimmun encefalitt og primær CNS-vaskulitt. Ved affeksjon av CNS foreligger oftest aktiv SLE sykdom. Mange pasienter har auto-antistoffer som fosfolipid antistoffer (kardiolipin, beta-2-glykoprotein og Lupus antikoagulant) og anti-ribosomalt P.
Nefritt er relativt hyppig (ca. 16%) allerede ved SLE-debut. I tillegg utvikler stor andel nefritt innen de tre første sykdomsårene. Samlet sett vil 40-70 % få nyre-affeksjon i forløpet (Mahajen A, 2020).
-Nyre-manifestasjonene er i første rekke glomerulonefritt med histologisk immunkompleksnedslag. Glomerulonefritt medfører progredierende nefrontap som er irreversibelt. Tidlig påvisning og behandling er derfor viktig. Nyresykdom kartlegges anamnestisk, klinisk, ved prøver fra urin, blod og ved behov også fra vev (nyre-biopsi). Pasienter med Lupus-nefritt kan skille seg noe fra andre SLE-pasienter. De har statistisk sett mindre utslett, artritt og Raynauds-fenomener, men oftere alopesi og orale ulcera. Proteinuri (> 0,5 g/L ) og biopsi-funn (nefritt klasse III/IV og klasse II/V) inngår i klassifikasjonskriteriene for SLE.
-Diagnosen Lupus-nefritt baseres på proteinuri (> 0,5 g/L i spot urin, høy protein/kreatinin ratio eller prot. > 3+ ved stiks), urin mikro med cellesylindre (røde blodlegemer, hyaline, kornede eller blandede) og hematuri (> 5 ery per synsfelt) eller dysmorfe erytrocytter (skyldes konsentrasjon i tubuli), nedsatt GFR og hypertensjon. Nesten 100 % har proteinuri, hvorav 45-65% har nefrotisk syndrom. Mikroskopisk hematuri kan påvises hos 80% (Norby GE, 2010).
–Klinisk domineres Lupus-nefritt av proteinuri og nefrotisk syndrom. Nefrotisk syndrom kan kompliseres med akselerert aterosklerose, venøs trombose og trombose av vena cava. Antitrombin skilles ut sammen med albumin, slik at proteinuri gir økt risiko for venøse tromboser. Tap av immunglobuliner ved proteinuri kan øke infeksjonsrisikoen. Typen og graden av nyre-affeksjonen bestemmes vanligvis histologisk ved nyrebiopsi.
-Akutt nyresvikt er uvanlig ved glomerulonefritt som utvikler seg gradvis. Derimot er akutt nyresvikt ved SLE er ofte relatert til mikrotromber i renale kapillærer ved TTP / HUS, trombose i nyrearterier og vener ved samtidig antifosfolipid antistoff syndrom (sekundært ApLs) eller akutt interstitiell nefritt med immunkomplekser langs den tubulære basalmembranen (Joseph RE, 2001)
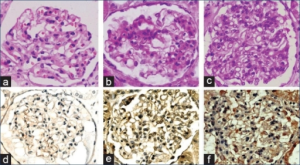
-Funn ved nyrebiopsi. Ved autopsi eller ved elektron-mikroskopi har omtrent alle forandringer i glomeruli.
- Hypercellularitet. Det hyppigste funnet ved nyrebiopsi er hypercellularitet (fra celler i glomeruli som endotel, epitel og mesangiale celler).
- Wire-loop er eosinofil fortykkelse av glomerulus basalmembranen.
- Halvmånedannelse er synonymt med ekstrakapillær proliferasjon. Cellene kommer fra det parietale epitel av Bowmans kapsel.
- Fibrinoid er et ekstracelluIært inflammatorisk eksudat (fibrin, serumproteiner, immunaggregater og ekstra-cellulære matriksproteiner som for eksempel fibronektin).
- Nekrose er neutrofile infiltrater med karyorrhexis (fragmenter av cellekjerner), fibrin eksudater og diskontinuiteter i basalmembranen.
- Hematoksylinlegemer er dannet av degenerert materiale fra cellekjernen. Sees hos bare 25 %, men er diagnostisk for SLE.
Ved nyrebiopsi bør man skille mellom aktive lesjoner (glomerulær celleproliferasjon, leukocytt-eksudasjon, fibrinoid nekrose, hyalin avleiring, cellulære halvmåner og interstitiell inflammasjon) og kroniske forandringer (glomerulær sklerose, fibrose halvmåner, tubulær atrofi og interstitiell fibrose).
Ved nyrebiopsi bør følgende has i mente:
- Aktivitetsgrad: Viser biopsien mindre grad av aktive lesjoner, men akutt tubulo-interstitiell nefritt, må andre årsaker til nyresvikt enn SLE undersøkes.
- Prognose: Dårligst nyreprognose foreligger ved kroniske lesjoner.
- Interpretasjon av funn: Funnene må tolkes i lys av hvor mange glomeruli som er funnet. For eksempel:
- Ved 10 glomeruli er det en 35% sjanse for å ikke finne affiserte glomeruli, forutsatt at 10% av alle er angrepet.
- Ved 20 glomeruli reduseres sjansen til 12% for å miste fokale forandringer.
- Tubulus dysfunksjon: Mange nefrittpasienter har både proksimal og distal tubulus dysfunksjon.
- Segmentale vs. fokale forandringer:
- Segmentale forandringer: Bare en del av glomerulus er affisert og ikke alle glomeruli har forandringer.
- Fokal nefritt: Mindre enn 50% av glomeruli er affisert.
- Diffus nefritt: >50% av glomeruli er angrepne.
- Immunhistokjemiske undersøkelser: Nedslag av flere typer immunglobuliner, C3 og C3 er typisk for lupusnefritt inntil det motsatte er bevist.
- Overvåking etter biopsi: Pasienten overvåkes i 24 timer på grunn av blødningsfare.
- Transistent hematuri: Sees hos 60-80%.
- Blødninger: Ca. 2%, hvorav mindre enn 50% trenger inngrep for å stanse blødning.
Klassifisering av nefritt (International sosciety of nefrology (2003)
| Histologisk klassifisering | Histologiske funn | Kliniske kjennetegn | |
| Klasse I | Minimal mesangial LN. Det sees normale glomeruli ved lysmikroskopi med mesangiale (mesangial-cellene er karenes støtteceller) depoter ved immunfluorescens | Minimale, ikke indikasjon for biopsi | |
| Klasse II | Mesangial proliferative LN. Mesangial hypercellularitet. | Hematuri, lavgradig proteinuri; nyresvikt, nefrotisk syndrom er uventet | |
| Klasse III | Fokal LN. Rammer <50% av glomeruli. Celleproliferasjon, lymfocyttinfiltrater, halvmåner. | Hematuri, proteinuri, nyresvikt. Nefrotisk syndrom er ikke uvanlig. | |
| Klasse IV | Diffus LN. Rammer >50% av glomeruli. | Hematuri, proteinuri, nyresvikt. Nefrotisk syndrom er ikke uvanlig. | |
| Klasse V | Membranøs LN. Gir ofte nefrotisk syndrom. Hematuri sjelden. Evt. hypertensjon. Behandles ofte med ciclosporin A. Man ser ofte kombinasjon av klasse V og III, samt klasse V og IV. | Proteinuri, ofte nefrotisk syndrom;. Hematuri forekommer. Nyresvikt er uvanlig. hematuri mulig; Vanligvis ikke nyresvikt | |
| Klasse VI | Avansert sklerotisk LN. 90% eller flere av glomeruli er skleroserte. | Nyresvikt. Proteinuri og hematuri er vanligvis tilstede. | |
Weening JJ . J Am Soc Nephrol 2004. Almaani S, Meara A, 2017 |
|||
Pulmonale manifestasjoner
En kan dele lungemanifestasjonene ved systemisk lupus i en rekke tilstander (Shin JIL, 2022).
- Pleuraaffeksjon med eller uten væske (55 %). Pleuritt er en vanlig manifestasjon som gir brystsmerter. Smertene er skarpe og stikkende og forverres ved dyp inspirasjon og hoste. I mange tilfeller kan det også samle seg væske i pleurahulen (pleuravæske).
- Akutt pneumonitt (ikke infeksjon). Pneumonitt ved SLE er en sjelden, men alvorlig komplikasjon. Symptomene omfatter hoste, feber og dyspne. Symptomene kan minne om pneumoni, men er et resultat av en immunologisk inflammasjon i lungevevet. Ubehandlet kan pneumonitt føre til alvorlig respirasjonssvikt.
- Kronisk diffus interstitiell lungesykdom (sjelden). Det er en alvorlig komplikasjon som utvikler seg gradvis. Pasientene kan merke progressiv dyspne og tørrhoste. Ubehandlet kan tilstanden føre til fibrose og permanent lungeskade.
- Pulmonal hypertensjon (sjelden). Komplikasjonen medfører økt blodtrykk i lungearteriene. Dette fører til symptomer som dyspne, tretthet og brystsmerter som ofte forverres ved anstrengelse. Uten behandling kan det økte trykket føre til høyresidig hjertesvikt.
- Pulmonal hemoragi (diffus, alveolær lungeblødning) er sjelden, men en livstruende komplikasjon. Den oppstår vanligvis akutt og gir blodig hoste, dyspne og raskt fall i hemoglobin. Tilstanden krever umiddelbar intensiv behandling.
- «Shrinking lung syndrome» (foto ovenfor: diafragmadysfunksjon med høystand av diafragma). Tilstanden fører til at lungevolumet reduseres. Symptomene omfatter dyspne og brystsmerter. Årsaken er en dysfunksjon i pustemuskulaturen, spesielt diafragma. En pasient med shrinking lung syndrome vil ha redusert lungevolum ved lungefunksjonstester, men typisk fravær av fibrose eller andre forandringer i selve lungevevet.
- Lungeemboli ses spesielt ved sekundært antifosfolipid syndrom som er assosiert til antifosfolipidantistoffer. Symptomene er vanligvis akutte som plutselig dyspne, brystsmerter og økt hjertefrekvens. Tilstanden krever umiddelbar medisinsk behandling.
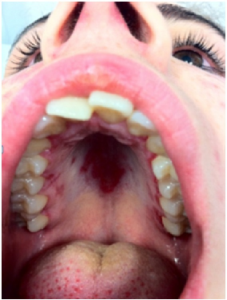
Slimhinner
Ulcera i munn (foto ovenfor) og slimhinner. Orale sår inngår i klassifikasjonskriteriene. De er ofte små, runde sår og kan være smertefulle eller nesten asymptomatiske. Tunge og svelg kan også rammes.
Sekundært Sjøgrens syndrom medfører daglig tørrhet i øyne og munn (siccasymtpomer), oftest etter flere års sykdomsforløp.
Øyet ved systemisk lupus
Øyemanifestasjoner forekommer hos ca. en tredjedel av pasientene og kan påvirke ulike øyestrukturer inkludert orbita, øyelokkene, sklera, kornea, retina, choroidea og synsnerven. De to vanligste øyemanifestasjonene ved SLE er tørre øyne (sicca, sekundært Sjøgrens syndrom) og retinopati (Meng L, 2024).
Tørre øyne (keratoconjunctivitis sicca/sekundært Sjøgrens syndrom): Dette er den vanligste øyemanifestasjonen (opptil 30%) Sekundært Sjøgrens syndrom forårsaker tørrhet i slimhinner generelt, slik som i øyne, munn og underliv. Occulære symptomer inkluderer følelse av fremmedlegeme, irritasjon, brenning, kløe, lysskyhet og redusert tåreproduksjon.
Retinopati (Lupus retinopati): Forandringer på retina er blant de mest alvorlige øyemanifestasjonene og kan være et tegn på mer alvorlig systemisk sykdomsaktivitet. Ofte foreligger mikrovaskulære forandringer og “cotton wool spots”, hemoragier, eksudater og ødem og mikroaneurismer.
Optikusnevritt: Inflammasjon i synsnerven kan føre til plutselig synsreduksjon, smerter ved øyebevegelser og synsfeltutfall. Dette er en alvorlig komplikasjon som krever umiddelbar utredning og behandling.
Tolosa-Hunt syndrom er en sjelden, autoimmun sykdom med økt forekomst ved SLE. Symptomer er kraftig, plutselig og ensidig smerte bak eller rundt ett øye. Denne smerten skyldes en inflammasjon i sinus cavernosus og kan føre til lammelser i øyemuskulaturen.
Komplikasjoner sekundært til antifosfolipid syndrom (APS): Mange SLE-pasienter har også antifosfolipid antistoffer som øker risikoen for tromboembolier. Dette kan manifestere seg som okklusjon av retina-arterier eller -vener og i sjeldne tilfeller også sentralarterie- eller -venetrombose som kan føre til alvorlig og plutselig synstap.
Andre okulære manifestasjoner: Vaskulitt i øyet (iskemi), konjunktivitt, episkleritt, skleritt, blefaritt, diskoid eksem på øyelokk (Kedia N, 2023).
Spesielle former for SLE
Juvenil SLE (JSLE)
Totalt debuterer 15-20% av SLE-tilfellene i barne- eller ungdomsårene (JSLE). Sammenlignet med systemisk lupus (SLE) hos voksne, har relativt mange høy sykdomsaktivitet og økt risiko for organskade (Charras A, 2021). JSLE er omtalt i et eget kapittel.
Late-onset SLE
Medikament-indusert SLE
Det er rapportert mer enn 100 ulike medikamenter som kan utløse lupus. Sterkes assosiasjon har prokaninamid (IC025 7,48) og hydralasin (IC0,25 6,63), men disse er sjelden i bruk. Aesculus ekstrakt (IC025 4,60) er et ekstrakt fra hestekastanje som i naturmedisin brukes mot ulike revmatiske symptomer, åreknuter og væskeoverskudd (Methlie CB, 2009). Andre potensielt utløsende medikamenter er minocyklin, ethosuximid, kinidin, infliksimab, tocainid, acebutol og cortikotropin (Arnud L, 2018).
Ofte foreligger kutane lesjoner (kutan vaskulitt 10 %), mens alvorlige organmanifestasjoner er sjelden. Artralgi eller artritt ses hos nesten alle. Minocyklin-indusert lupus er et eksempel som sees i forbindelse med tetrasyklinbehandling av akutt acne vulgaris. Ofte påvises forhøyde leverenzymer med ANA hos 80 %. Subspesifisiteten histon-antistoffer regnes som relativt sensitive (ca. 75–95 % med medikament-lupus har positive histon antistoffer), men de er ikke spesifikke., ds anti-DNA ses hos 16 % og pANCA (ikke PR3 eller MPO-ANCA) hos 65 %. Hypergammaglobulinemi 60 %.
Remisjon etter seponering av utløsende medikament er hovedregelen, men tilfriskningen kan to måneder.
Utredning
Anamnesen bør dekke alle aktuelle symptomer (se ovenfor). Tidlige symptomer kombinert med karakteristiske antistoff i serum (se nedenfor) er høyst suspekte på sykdommen, selv om klassifikasjonene for diagnosen ikke er oppfylt initialt. Erfaring og studer viser at sykdommen utvikler seg gradvis. I noen tilfeller kan antistoff ha blitt påvist flere år før klinisk utbrudd.
Sentralt i anamnesen står likevel klassifikasjonskriteriene (se nedenfor) som kan være et godt diagnostisk utgangspunkt. En kan kartlegge utmattelse, alopesi, orale ulcera, sommerfugl-eksantem, generalisert utslett, subakutt kutant lupus-eksem, serositt (pleura, perikard), artritt, nefritt (biopsi: nefritt klasse), feber, CNS-manifestasjoner, fotosensitivitet, Raynauds fenomen, antistoff-profil (: ANA, DNA, Sm, SSA, andre og kombinasjoner, antifosfolipid antistoff;lupus antikoagulant, kardiolipin- og beta2-glykoprotein) og tromboembolier, spontanaborter og dødfødsler.
Klinisk gjøres en generell undersøkelse som kan omfatte munnslimhinne, hjerte, lunger, blodtrykk, hår, hud, ledd og nevrologisk vurdering ved aktuelle symptomer.
Laboratorieprøver. Rutineprøve kan omfatte CRP, SR, Hb, leukocytter med differensialtellinger, trombocytter, elektrolytter, IgG, IgA, glukose, lever-, nyre- og thyreoidea-funksjonsprøver, CK, albumin, samt antistoff (se mer nedenfor) med ANA og anti-DNA, komplement C3, C4 og urin stiks.
-Anemi er vanlig og oftest multifaktoriell. Årsaker kan være jernmangel, inflammasjon, hemolyse og erythropoietin-mangel ved nyreaffeksjon. Symptomer på hemolyse er økt bilirubin, retikulocytter og LD, samt nedsatt haptoglobin. Direkte Coombs som brukes ved hemolyse sjekker om erythrocytter har autoantistoffer festet til overflaten.
-Leukopeni kan opptre som isolert lymfocytopeni og/eller granulocytopeni (aktivitetstegn).
-Trombocytopeni (< 100.000 x 109/L): Cellene produseres av megakaryocytter, og produksjonen påvirkes av thrombopoietin. Levetiden til trombocyttene er omkring 10 dager. Destruksjonen skjer hovedsakelig i milt og lever.
Trombocytopeni ved SLE er vanlig, opp til 40%, men blødning er en sjeldenhet. Der er to typer trombocytopeni; En som følger sykdomsaktiviteten og ofte vil kreve avansert behandling. Den andre typen er moderat, og det er ofte ikke behov for behandling.
Blant personer med trombocytopeni av ukjent årsak utvikler ca. 2% systemisk lupus (Pamuk ON, 2023). Ved SLE og trombocytopeni kan også bakenforliggende årsaker foreligge som stuvnings-milt, disseminert intravaskulær koagulasjon (ved infeksjon), hemolytisk uremisk syndrom, megaloblast-anemi, medikamenter, trombotisk-trombocytopenisk purpura (TTP) og Evans syndrom (trombocytopeni og autoimmun hemolytisk anemi).
-Senkningsreaksjon (SR): forhøyet hos 90 % ved aktiv sykdom.
-Polyklonal hyper-gammaglobulinemi påvist ved serum elektroforese. Høyt nivå av gammaglobulinemi korrelerer med SR, men ikke med CRP.
-C-reaktivt protein (CRP) er oftest normal hvis ikke infeksjon foreligger. SLE-relatert aktiv perifer artritt eller serositt (pleuritt eller perikarditt) kan likevel øke SR.
-Komplement kan være redusert (CH50, C3 og C4) med økte mengder splittprodukter (C3d og c-aktiveringsprodukt) og TCC (terminalt komplement kompleks).
-T-celler (CD3+, CD4+, CD8+) måles ikke rutinemessig, men kan være aktuelt ved påfallende hyppige infeksjoner. CD4+ -celler og CD4/CD8-ratio er av størst betydning. Referanseområde er CD4+ 500–1400 celler/µ, mens ved et antall <200 μL er infeksjonsrisikoen spesielt stor. Referanseområdet for CD4/CD8-ratio er 0,9–3,4.
- ANA er påvisbar hos over 90 % (høy sensitivitet) med aktiv SLE, men sees også ved en rekke andre tilstander og blant friske (ofte lavere titere og lav spesifisitet).
- Anti-ds (nativt) DNA: Immun-fluorescens/critidia lucillae test meget spesifikk for SLE, men sensitiviteten er uakseptabel lav (20 %). ELISA påvisning mindre spesifikt. Positiv hos 45 %. Anti-ds DNA negative har sjelden nyreaffeksjon.
- Andre antistoffer ved SLE:
- anti-Sm (Smith) (sensitivitet 10 %, men høy spesifisitet).
- Anti-ssDNA (denaturert single stranded DNA) er autoantistoffer rettet mot enkelttrådet DNA og er et vanlig funn ved SLE, men de er mindre spesifikke for diagnosen enn antistoffer mot dobbelttrådet DNA (anti-dsDNA).
- Anti-RNP (ses mer typisk ved MCTD).
- Anti-SSA/SSB (vurder subakutt kutan lupus og Sjøgrens syndrom).
- Revmatoide Faktorer (RF): Hvis også positiv anti-CCP vurder “rhupus” (overlapp mot RA) (Pisetsky DS, 2023).
- Anti-kromatin antistoffer er et samlenavn for anti-nukleosom, anti-ds DNA og anti-histon antistoffer.
- Anti-histon antistoffer kan indikere CNS-lupus.
—Antifosfolipid antistoffer (30%) (lupus antikoagulant, anti-kardiolipin, anti-(beta-2-glykoprotein): Vurder om antifosfolipid syndrom (APLS) foreligger (tromboembolier og spontanaborter). Mellom 25 og 50% med utslag i antistoffene utvikler antifosfolipid antistoffsyndrom (APS) med tromboemboli og/eller svangerskapskomplikasjoner (Sayar Z, 2021).
Tommelfingerregel: “Jo flere ANA subtyper, desto mer sannsynlig foreligger SLE”.
Bildediagnostikk
Lunger: Røntgen av thoraks kan påvise pleuritt og pneumonitt. Ved mistanke om interstitiell lungesykdom eller lungeemboli er høyoppløselig CT (HRCT) og CT-angiografi med kontrastmidler de viktigste verktøyene.
Hjerte: Ekkokardiografi brukes for å påvise perikarditt og perikardvæske.
Muskel og skjelett: Røntgenbilder og MR kan påvise leddskade og avaskulær bennekrose, som er en fryktet komplikasjon av SLE.
Nervesystemet: MR av hjernen er den viktigste undersøkelsen ved cerebral lupus, for å påvise forandringer som vaskulitt, iskemiske skader, eller hjerneatrofi.
Mage og tarm: CT av abdomen brukes for å diagnostisere sjeldne, men alvorlige komplikasjoner som lupus-enteritt (kjennetegnes av fortykkelse av tarmveggen og væskeansamling i bukhulen).
- Vennligst les generelt om bildediagnostikk ved bindevevssykdommer i eget kapittel
Hudbiopsi: Stansebiopsi til immunfluorescensundersøkelse: Hvis biopsien er tatt fra et lys-eksponert område, er den positiv (påvisning av nedslag av immunglobuliner og komplement i den dermo-epidermale overgangssonen – den såkalte “Lupus Band Test”) hos 90 %. Imidlertid er det mange falske positive resultater i soleksponert hud. Hvis biopsien er tatt fra et ikke-soleksponert område, er testen mindre sensitiv, men mer spesifikk for diagnosen systemisk SLE. Ved Diskoid Lupus Erythematosus (DLE) påvises ikke immunologisk nedslag i uaffisert hud.
Diagnose
Å stille diagnosen SLE i et tidlig stadium kan være vanskelig fordi spekteret av mulige symptomer er stort og varierer mye fra person til person. Likevel begynner de autoimmune prosessene før de kliniske manifestasjonene blir synlige. Noen pasienter får først generelle symptomer, mens andre starter med symptomer fra bare ett organ, for eksempel isolert trombocytopeni. En tredje gruppe debuterer med multiorgan-sykdom..
Det finnes ingen diagnostiske kriterier for SLE (bare klassifikasjonskriterier). Diagnosen stilles på grunnlag av pasientens sykehistorie, organmanifestasjoner, påvisning av auto-antistoffer og eventuelle biopsier. Ved SLE vil ofte klassifikasjonskriteriene først være oppfylt en stund etter sykdomsstart. Sensitiviteten ved diagnose er imidlertid bedre for de nyere EULAR/ACR kriteriene av 1999 (92%) enn de eldre ACR kriteriene (1997, 77%) (Haukeland H, 2024).
Det er all grunn til å mistenke SLE hvis en pasient debuterer med manifestasjoner som nefritt i kombinasjon med anti-dsDNA-antistoffer eller med isolert trombocytopeni og markert positiv ANA (antinukleært antistoff).
Klassifikasjonskriterier
| 2019 EULAR/ACR klassifikasjons-kriterier (Aringer M, 2019) |
||
|
||
| Manifestasjoner
Nefritt (nyrebetennelse) |
Score | |
| Klasse III/IV (alvorlig nefritt) | 10 | |
| Klasse II/V | 8 | |
| Proteinuri >0,5g/d | 4 | |
| Antistoff: | ||
| Sm eller Ds-DNA | 6 | |
| Serositt | ||
| Perikarditt (Akutt) | 6 | |
| Perikardvæske / Pleuravæske økt | 5 | |
| Hud og slimhinner | ||
| Akutt kutan lupus (ACLE) | 6 | |
| Subakutt kutan eller diskoid lupus | 4 | |
| Orale sår | 2 | |
| Alopesi (uten arr) | 2 | |
| CNS (Sentralnervesystemet) | ||
| Epilepsi-lignende kramper | 5 | |
| Psykose | 3 | |
| Delir (forstyrret bevissthet) | 2 | |
| Ledd | ||
| Artritt | 6 | |
| Blodprøver | ||
| Hemolyse | 4 | |
| Trombocytopeni | 4 | |
| Leukopeni | 3 | |
| Komplement C3 og C4 lave | 4 | |
| Komplement C3 eller C4 lave | 3 | |
| Annet | ||
| Uforklart feber | 2 | |
| Antifosfolipid antistoff (lupus antikoagulant, kardiolipin eller β2-glykoprotein) | 2 | |
Mål for sykdomsaktivitet og -skade
Sykdomsaktivitet: SLEDAI 2k (SLEDAI 2000) er mest brukt, men finnes i flere versjoner. Den er praktisk og tar ca. 10 min å fullføre. Svakheter er at den ikke inkluderer forverring innen hvert organsystem eller generell bedring og forverring. Maksimal score er 105, men verdier over 20 er i praksis sjelden. (Gladmann DD, 2002). Andre skåringssystemer for sykdomsaktivitet er SLAM, SELENA, BILAG og CLASI (Mikdashi J, 2015).
Sykdomsskade: SLICC er desidert mest brukt og ble publisert i 1996 (Gladman D, 1996). SLICC måler permanent, irreversibel skade som har vart i minst 6 måneder (med unntak av myokardinfarkt og slag som registreres uten latenstid.
Differensialdiagnoser
Her er en liste med fokus på hvordan hver tilstand kan etterligne SLE:
- Artritt:
- Revmatoid Artritt (RA): Rammer primært leddene, men kan også gi systemiske symptomer som tretthet og feber som ved SLE. RA kan skilles fra SLE ved typiske leddforandringer, revmatoid faktor og anti-CCP antistoffer.
- Psoriasis-artritt: Assosiert med psoriasis og leddbetennelse som minner om SLE, men har ofte karakteristiske hudforandringer og affeksjon av distale interfalangealledd (DIP).
- Udifferensiert polyartritt: En klassifisering som brukes når pasienter har inflammatorisk artritt, men ikke oppfyller kriteriene for en spesifikk diagnose. Noen av disse pasientene kan senere utvikle SLE.
- Antifosfolipid syndrom: Karakteriseres av tromboser og/eller svangerskapskomplikasjoner i kombinasjon med antifosfolipid antistoffer. Kan overlappe med SLE, da antifosfolipid antistoffer er vanlige ved SLE.
- Bennekroser:
- Kortikosteroider: Langvarig bruk av kortikosteroider kan føre til bennekrose, et symptom som også kan ses ved SLE (da til dels uavhengig av steroider).
- CNS:
- Tumor, infeksjon, iskemi/tromboemboli: Disse tilstandene kan gi nevrologiske symptomer som hodepine, kognitive endringer og kramper som også kan forekomme ved SLE med CNS-affeksjon.
- Posterior reversible encephalopathy syndrome (PRES): Nevrologisk tilstand med hodepine, synsforstyrrelser, kramper og endret mental status. Kan utløses av hypertensjon og immunsuppressiva som begge er relevante for SLE-pasienter.
- Primær CNS vaskulitt: Betennelse i hjernens blodkar som kan gi nevrologiske symptomer som overlapper med SLE.
- Andre former for autoimmun encefalopati: En rekke autoimmune sykdommer kan ramme hjernen og gi symptomer som ligner på SLE med CNS-affeksjon.
- Cytopeni:
- Medikament-indusert: Mange medisiner, inkludert de som brukes til å behandle SLE, kan forårsake cytopeni.
- Sykdom i benmarg: Sykdommer som leukemi kan påvirke benmargen og føre til cytopeni, men oftest i alle tre celle-rekker, noe som er uvanlig ved SLE.
- Degos syndrom Sjelden sykdom med hudforandringer og tromboembolisk sykdom i små og mellomstore kar. Hudforandringene kan ligne på de som ses ved SLE.
- Evans syndrom; Kombinasjon av autoimmun hemolytisk anemi og trombocytopeni. Autoimmun hemolytisk anemi kan også forekomme ved SLE (Audia S, 2020).
- Fatigue: infeksjon, hypothyreose, hyperparathyreoidisme, depresjon, kronisk tretthetssyndrom (CFS, ME). Disse tilstandene kan gi uttalt tretthet, et vanlig symptom ved SLE.
- Feber av ukjent årsak:
- Opportunistisk- eller tropesykdom: Infeksjoner, spesielt hos immunsupprimerte pasienter (som de med SLE) kan gi feber.
- Sweets syndrom: Akutt febril neutrofil dermatose som kan gi feber og hudutslett som kan forveksles med SLE.
- Autoinflammatoriske sykdommer: En gruppe sykdommer med episodisk feber og betennelse, noen ganger med hud- og leddmanifestasjoner som kan ligne SLE.
- Adult Stills: Systemisk inflammatorisk sykdom med feber, utslett og leddsymptomer som kan ligne på SLE.
- GVHD (avstøtningsreaksjon): Immunreaksjon mot donorvev etter transplantasjon som kan gi eksantem, artralgi og andre symptomer som kan ligne SLE.
- Hemolytisk anemi, autoimmun: Destruksjon av røde blodceller av kroppens eget immunsystem. Kan forekomme som en del av SLE eller som en isolert tilstand.
- Hepatitt, autoimmun: Kronisk betennelse i leveren forårsaket av autoimmunitet. Kan gi tretthet, leddsmerter og andre symptomer som kan ligne SLE.
- Hjertet/perikard: Myokardinfarkt, infeksiøs endokarditt/perikarditt: Disse tilstandene kan gi brystsmerter og andre symptomer som kan forveksles med SLE-perikarditt.
- Hud:
- Roseacea: Kronisk hudsykdom med rødhet og kviser i ansiktet. Kan forveksles med det karakteristiske sommerfuglutslettet ved SLE.
- Dermatomyositt: Inflammatorisk muskelsykdom med karakteristisk hudutslett. Kan gi muskelsvakhet og hudforandringer som ligner SLE.
- Hypersensitivitets-reaksjon: Allergiske reaksjoner kan gi hudutslett som kan ligne SLE.
- Sweets syndrom: Neutrofil dermatose med plutselig feber og inflammasjon i hud (epidermis, dermis eller hypodermis), øyne, muskler, ledd og indre organer.
- Lunge/Pleura:
- Lungeemboli, infeksjon, kardial svikt: Disse tilstandene kan gi pustevansker og brystsmerter som også kan forekomme ved SLE med lunge- eller pleuraaffeksjon.
- Lymfeknuter, splenomegali:
- Infeksjoner, lymfom, leukemi: Disse tilstandene kan forårsake forstørrede lymfeknuter og milt som også kan sees ved SLE.
- Makrofag aktiveringssyndrom/HLH: Alvorlig tilstand med overaktivering av immunsystemet. Kan gi feber, cytopeni og organskade som kan ligne SLE.
- Medikament-bivirkning, DRESS: Alvorlig hudreaksjon på medisiner. Kan gi feber, utslett og organskade og kan derfor forveksles med SLE.
- Munnsår:
- Behcets: Kronisk inflammatorisk sykdom med munnsår, kjønnssår og øyeinflammasjon. Munnsår er også et vanlig symptom ved SLE.
- Metotreksat-bivirkning: Metotreksat brukes til å behandle SLE og RA, men kan forårsake munnsår som bivirkning.
- Mykose: Soppinfeksjoner kan forårsake munnsår som kan ligne de som ses ved SLE.
- Nyrer: Infeksjon, ANCA.-vaskulitt: Disse tilstandene kan forårsake nyreskade som også er en alvorlig komplikasjon av SLE.
- Tromboemboli:
- Primært anti-fosfolipid syndrom, Leiden-mutasjon, mangel på protein S eller protein C: Disse tilstandene øker risikoen for tromboemboli som også er en komplikasjon av SLE, spesielt hos pasienter med antifosfolipid antistoffer.
- Myxom, endokarditt: Disse tilstandene kan medføre tromboemboli.
- Idiopatisk: I noen tilfeller er årsaken til tromboemboli ukjent.
- Sarkoidose: Systemisk inflammatorisk sykdom som kan ramme flere organer, inkludert lunger, hud og ledd. Kan gi symptomer som ligner SLE
- Stills sykdom i voksen alder (adult Stills): Symptomer inkluderer feber, artritt, flyktig eksantem, sår hals, lymfadenopati, splenomegali og serositt kan forveksles med SLE.
- Trombotisk trombocytopenisk trombose (TTP): Sjelden, men alvorlig tilstand med lavt antall blodplater og tromboser i små blodkar. Kan gi symptomer som ligner SLE.
- Udifferensiert systemisk bindevevssykdom: En klassifisering som brukes når pasienter har symptomer på en systemisk bindevevssykdom, men ikke oppfyller kriteriene for en spesifikk diagnose. Noen av disse pasientene kan senere utvikle SLE.
Svangerskap ved SLE
Pasienter med SLE har to-tre ganger økt forekomst av komplikasjoner under svangerskap og uønskete svangerskapsutfall sammenlignet med friske kvinner (Clowse ME, 2008). Mest utsatt er pasienter som har hatt aktiv sykdom over de siste månedene før svangerskapet inntreffer eller ved sykdomsdebut under svangerskap.
Utfallet av svangerskap ved SLE har likevel blitt mye bedre de senere år. Dette skyldes i stor grad at planlegging av svangerskap, bedre behandling og tett tverrfaglig oppfølging under hele svangerskapet. Det er nå blitt sjelden at man må fraråde svangerskap ved SLE.
Fertilitet. De fleste som får SLE er kvinner i fertil alder og evnen til å bli gravid er vanligvis ikke svekket. Gjennomsnittlig føder likevel kvinner med SLE færre barn enn forventet. Årsakene kan være økt forekomst av spontanaborter og dødfødsler ved aktiv SLE, sekundært antifosfolipid syndrom eller at sykdommen gjør at kvinnene velger å få færre barn (Skorpen AC, 2021).
Planlegging. Det er viktig å planlegge et svangerskap ved SLE. Medikamenter må ikke være skadelig for fosteret, og sykdommen bør ha vært i remisjon i minst 6 måneder før konsepsjon. Etter aktiv lupusnefritt er det en fordel vente lenger, helst 2-3 år eller mer. Dette reduserer risikoen for aktiv SLE under svangerskapet, noe som øker risikoen for for tidlig fødsel og ugunstig svangerskapsutfall. Av samme grunn bør en være forsiktig med å endre velfungerende medikamenter før eller under et svangerskap, forutsatt at de ikke er skadelige. Vær oppmerksom på at bl.a. hydroksyklorokin (Plaquenil) vanligvis kan brukes trygt under svangerskap og amming.
- Før svangerskap bør man undersøke forekomsten av antistoffer, inkludert antifosfolipid antistoff (lupus antikoagulant, kardiolipin- og beta2-glykoprotein). Resultatet kan være avgjørende for eventuell profylakse med antikoagulantia.
Ved lupusnefritt med betydelig nedsatt nyrefunksjon (GFR <30 ml/min) vil man ofte fraråde svangerskap.
Sykdomsaktivitet under og etter svangerskap. Noen kvinner med SLE opplever høyere sykdomsaktivitet under og etter svangerskap. Data tyder på en 2-3 ganger økt risiko for sykdomsresidiv i denne perioden, særlig hos dem med noe sykdomsaktivitet eller ustabilt forløp kort tid før graviditeten. Ved stabil og godt kontrollert sykdom påvirkes sykdomsforløpet vanligvis lite.
Uansett er den gravide i en sårbar situasjon fordi ikke alle potente medikamenter kan brukes dersom dersom sykdommen forverres.
Forekomsten av spontanabort, dødfødsler, redusert fostervekst, for tidlige fødsler og preeklampsi er økt ved SLE sammenlignet med svangerskap hos friske kvinner. Prematur fødsel er vanligst. Mest utsatt er kvinner med sykdomsaktivitet før og under graviditeten. Spesielt er nyre-manifestasjon/nefritt, antifosfolipid antistoffer eller et etablert antifosfolipid syndrom (ApLs) risikofaktorer.
Teratogene medikamenter med stor risiko for fosterskader skal ikke brukes i svangerskap. Blant disse er cyklofosfamid (Sendoxan), mykofenolat (CellCept), metotreksat, leflunomid, (Arava) og angiotensinconverting enzym (ACE) hemmere/angiotensin reseptor blokkere (se også i eget kapittel om svangerskap og revmatisk sykdom).
Kortikosteroider i høye doser kan medføre intrauterin veksthemming av fosteret og for tidlig fødsel. Prednisolon ≤ 7,5mg/dag anses imidlertid som en lav dose med liten risiko for komplikasjoner i denne sammenheng. Ved alvorlig SLE må likevel de doser kortikosteroider som er nødvendig gis for å hindre livstruende marterne komplikasjoner. I svangerskap der prednisolon-dosen var >20mg/dag er det observert prematur fødsel hos over 60% (Palmsten K, 2021).
Kongenital hjerteblokk. SLE-pasienter med SSA eller SSB antistoff (vennligst se mer i kapitlet om Sjøgrens syndrom), særlig høye titere, har 1-2% risiko for å få fostre med hjerteblokk grad III. Dette skjer mellom svangerskapsuke 16 og 26 (Andreoli L, 2017; Samaritano LR, 2020). Regelmessig registrering av fosterets hjertefrekvens anbefales derfor.
Amerikanske retningslinjer anbefaler å starte kontrollene fra svangerskapsuke 16-18 og avsluttes etter uke 26, mens europeiske retningslinjer, inklusiv de norske fra Gynekologisk forening, anbefaler kontroller fra uke 16 til og med svangerskapsuke 24 (Samaritano LR, 2020; Andreoli L, 2017; Veileder Gynekologisk forening). Kontrollene kan ofte gjennomføres av fastlege eller jordmor. Ved for lav hjertefrekvens (< 110/min), henvises til fostermedisinsk ekspertise.
Gynekologisk forening anbefaler at alle barn av mødre med SSA/B antistoff undersøkes med EKG før de forlater barselavdelingen (Veileder i fødselshjelp pr juni 2021).
Data tyder på at hydroksyklorokin (Plaquenil) reduserer risiko for kongenitalt hjerteblokk ved SSA antistoff. Tydeligst er det vist blant SSA-positive gravide som tidligere hadde hatt foster med hjerteblokk. Forekomsten ble der signifikant redusert fra 18% til 7,4% (Izmirly P, 2020).
Intrauterin mortalitet ved kongenital hjerteblokk grad III er beregnet til ca. 10%. I mange tilfeller med kan barnet reddes ved implantering av pacemaker umiddelbart etter fødsel. Vennligst se også informasjon fra NKSR om gravide med SSA/SSB antistoff.
Neonatal lupus omfatter også utvikling av forbigående lupus-lignende eksantem hos den nyfødte. Eksantemet ses i mer eller mindre grad hos ca. 10% av SSA-positive mødre. Symptomet kan være kombinert med anemi, cytopeni (hos ca. 20%), forhøyede leverenzymer (hos ca. 30%) og hepato-splenomegali som oppstår innen 2 måneder post partum. Når barnet i løpet av noen måneder kvitter seg med antistoffene, forsvinner utslettet og de øvrige forandringene. Barn som får lysbehandling er spesielt utsatt for eksantem.
Preeklampsi. Gravide med aktiv SLE har økt risiko for preeklampsi, vanligvis etter svangerskapsuke 20. Sykdomsaktivitet øker risikoen, men selv lavgradig sykdom tredobler risikoen for preeklampsi og for tidlig fødsel sammenlignet med inaktiv sykdom (Skorpen CG, 2018). Tidlige symptomer er hypertensjon og proteinuri. Utenom SLE er også andre risikofaktorer kjent: Autoimmune sykdommer, tidligere preeklampsi, matern alder >35 år, hypertensjon, kronisk nyresvikt, overvekt (BMI >30), antifosfolipid syndrom, multiple svangerskap, assistert befruktning og lavt vitamin D tidlig i svangerskapet.
-Acetylsalisylsyre (ASA). Det er vist at en lav dose acetylsalisylsyre (75-150mg/d) virker forebyggende (preeklampsi OR 0,71, prematur fødsel OR 0,81, veksthemming OR 0,80; Xu T, 2015). En gir derfor vanligvis forebyggende behandling med acetylsalisylsyre (ASA, Albyl-E) i lav dose (75-150mg/d) fra svangerskapsuke 12 til alle med SLE. ASA tas helst om kvelden (NICE guidelines, 2019). En ASA-dose på 75mg/dag kan kontinueres gjennom hele svangerskapet, mens ASA-doser over 100mg/d ofte avsluttes fra svangerskapsuke 36 (eller ca. 3 uker før forventet fødsel) (veileder Norsk Gynekologisk Forening, 2020; Rolnic DL, 2017).
-Hydroksyklorokin (Plaquenil) ser ikke ut til å virke beskyttende mot preeklampsi ved SLE (Rector A, 2024).
Ingen tiltak forebygger preeklampsi med 100% effektivitet. Behandlingen kan være å indusere prematur fødsel.
Tromboemboli-profylakse. Dersom det foreligger (sekundært) antifosfolipid syndrom er risikoen for tromboembolier økt, særlig i svangerskap, ved fødsel og post-partum perioden. Kvinner som er trippel positive for lupus antikoagulant, kardiolipin- og beta2glykoprotein-antistoff eller har hatt tromboembolier før har spesiell høy risiko (Tektonidou, MG, 2019).
En velger ofte profylakse med lavmolekylært heparin, for eksempel Fragmin 5000 IE, daglig i kombinasjon med ASA 75mg/dag. Lavmolekylært heparin alene i slik dose kan gis i hele svangerskapet. Oppstart før konsepsjon kan være aktuelt i tilfeller med tidlige spontanaborter i anamnesen. Behandlingen kontinueres ofte inntil 6-12 uker post-partum. Ved kombinasjon med ASA avsluttes ASA ofte 3 uker før forventet fødsel (veileder Norsk Gynekologisk Forening, 2020). Dette for å redusere risiko for blødninger, særlig intrakranielt, hos den nyfødte. Blødningsrisiko vurderes opp mot tromboemboli-risiko i hvert enkelt tilfelle.
Asymptomatiske bærere av antifosfolipid antistoffer (lupus antikoagulant, anti-kardiolipin, anti-beta2-glykoprotein) gis ofte ASA 75mg/dag (uten Fragmin) forebyggende gjennom graviditeten (EULAR: Tektonidou, MG, 2019).
Trombocytopeni under graviditet forekommer ved SLE. Generelt aksepteres trombocytt-verdier ned mot 50.000 x 109/L uten spesielle tiltak, utover hyppige kontroller. Ved lavere verdier med risiko for alvorlige komplikasjoner vurderes å gi Prednisolon 20-60 mg/dag inntil trombocyttene er steget til 70.000 x 109/L. Azathioprin (Imurel) 1-2 mg/kg/dag forventes også ha effekt, men det er en latenstid på noen uker før virkningen inntreffer. Alternativer er utprøvende behandling med immunglobuliner (IVIG) eller rituksimab (i 2. eller 3. trimester) på streng indikasjon. Ved stabile trombocytt-verdier og fravær av blødninger er en tilbakeholden med medikamentell behandling.
Vær oppmerksom på andre årsaker til trombocytopeni i svangerskap: Preeklampsi, HELLP syndrom (hemolyse, høye leverenzymer, lave trombocytt-tall), DIC (disseminert intravaskulær koagulasjon), TTP (trombotisk trombocytopenisk purpura), HUS (hemolytisk uremisk syndrom) (Haram K, 2003).
Oppfølging. Gravide pasienter med SLE bør følges regelmessig opp i spesialisthelsetjenesten. Dette gjelder selv om sykdommen er i en rolig/inaktiv fase. Risiko for komplikasjoner er størst blant førstegangsfødende generelt, og kvinner med SLE har høyere risiko også ved påfølgende svangerskap (Wallenius M, 2014).
Det er en fordel med konsultasjoner hos revmatolog også før svangerskap. Deretter gjøres regelmessige kontroller under graviditeten. Intervallene er avhengig av sykdomsaktivitet, komplikasjoner eller andre individuelle forhold. Også fødepoliklinikk bør følge opp regelmessig, særlig i siste trimester. Andre spesialister konsulteres ved behov avhengig av organ-manifestasjoner (nefrolog, hematolog, kardiolog) (Skorpen AC, 2021). Disse kontrollene kommer i tillegg til rutine-oppfølging i primærhelsetjenesten. Vennligst se også avsnittet om kongenital hjerteblokk ved SSA antistoff ovenfor.
-Revmatologens oppgaver er å vurdere sykdomsaktivitet og organfunksjon før, under og etter svangerskapet. Revmatologen gir også råd om SLE-behandlingen i svangerskapet og ved ev. amming. De kliniske undersøkelsene bør omfatte vurdering av ledd, hud, indre organer, blodtrykk, ev. ødemer og undersøkelse av blod og urin. Laboratorieprøvene bør omfatte antall blodceller, kreatinin eller eGFR og urin (proteiner, erytrocytter). Hvert trimester suppleres gjerne med komplement C3, C4 og anti-ds DNA for supplerende informasjon om sykdomsaktivitet. En revmatologisk kontroll bør også foretas 6-8 uker post partum. Generelt ses noe økt forekomst av sykdomsresidiv første året etter fødsel (Götestam Skorpen, C, 2017).
Assistert befruktning. Det er generelt økende bruk av assistert befruktning mot infertilitet. Blant kvinner med SLE kan hormonal ovulasjon-stimulering imidlertid øke risikoen for høyere sykdomsaktivitet eller residiv (Orquevaux P, 2017). En fraråder likevel ikke assistert befruktning hos alle med SLE, men gjør en individuell risikovurdering. Pasienter med aktiv SLE, alvorlig nyresvikt, dårlig kontrollert hypertensjon, alvorlig kardial valvulær- eller koronar-sykdom, tidligere tromboembolier eller antifosfolipid syndrom bør avstå fra hormonbasert assistert befruktning (Andreoli L, 2017). Dersom det foreligger antifosfolipid antistoff, men ikke forekomst av tromboembolier kan forebyggende behandling med acetylsalisylsyre (ASA) og lavmolekylært heparin (Fragmin) være aktuelt (Andreoli L, 2017).
Antikonsepsjon. Riktig valg av antikonsepsjon ved SLE er viktig. Østrogenholdige p-piller ble tidligere generelt frarådet. Imidlertid viste en randomisert, dobbelblindet kontrollert studie at østrogenholdige kombinasjonspreparater ikke medførte økt SLE-aktivitet, flere residiv eller tromboembolier etter 12 måneders bruk sammenlignet med placebo blant pasienter med stabil SLE og fravær av antifosfolipid antistoff (Petri M, 2005). Det er heller ikke funnet tilsvarende forskjeller sammenlignet med progesteron-piller (minipiller) i en annen studie (Sánchez-Guerrero J, 2005). I tilfeller med økt tromboemboli-risiko eller SLE-aktivitet frarådes likevel østrogen-holdige p-piller. Dersom slike p-piller ikke kan brukes, er intrauterin progesteronholdig spiral er alternativ (Andreoli L, 2017).
NKSR (Nasjonalt Kompetansesenter)
Behandling
Generelle, non-medikamentelle tiltak:
Sykdomsforløpet ved SLE er individuelt og behandlingen tilpasses den enkeltes sykdomsmanifestasjoner, sykdomsforløp, komorbiditet, toleranse og preferanser. Det er likevel vanskelig å forutse hvordan den enkelte vil respondere på behandlingen. De fleste pasientene behandles gjennom flere år med basisbehandling for å redusere frekvensen av residiv og eksaserbasjoner. Supplerende medikasjon i perioder kan likevel være nødvendig.
-Sol-eksponering og spesielt solbrenthet bør unngås fordi sykdomsaktiviteten kan øke, et residiv kan oppstå eller medikamentene bidrar til hudskader. Solfaktor 70 anbefales, faktor 30 er for lav. Mange vil trenge oral vitamin- D substitusjon.
-Røykeslutt: Røyking kan forverre sykdomsaktiviteten og redusere effekten av visse medisiner, som hydroksyklorokin.
-Fysisk aktivitet: Tilpasset og regelmessig fysisk aktivitet kan forbedre kondisjon, redusere fatigue og opprettholde muskelstyrke og bevegelighet.
-God søvnhygiene: God søvn er essensielt for å håndtere fatigue.
-Sunt kosthold: Et sunt og variert kosthold er viktig for å opprettholde en god helse, spesielt for å forebygge hjerte- og karsykdommer.
-Pasientopplæring og egenmestring: Å lære om sykdommen og hvordan man kan håndtere symptomer er viktig for å mestre en kronisk tilstand som SLE.
–Infeksjoner øker risikoen for sykdomsaktivitet og bør forebygges så langt som mulig. Det omfatter “døde” vaksiner (influensa, pneumokokker, papillomavirus, meningokokker, hepatitt, zoster), og hygienetiltak, men også å unngå eksponering (backpacker i Asia, Afrika etc.). Kortikosteroider, særlig høye doser (> 15 mg/dag) øker infeksjonsrisikoen og anvendes på strenge indikasjoner. Vurder nøye gevinsten av å behandle de mildeste sykdoms-manifestasjonene.
Derom T-celler er lave med CD4 <200 μL (referanseområde 500–1400 celler/µL) bør en vurdere forebyggende antibiotika med cotrimazol (Bactrim) mot opportunistiske mikrober. Ved alvorlig neutropeni (<0,4-0,5/ml) (referanseområde 1,8–6,9 x 109/L) kan forebyggende mykose-behandling være aktuelt. I tillegg bør alltid infeksjoner behandles raskt med antibiotikum. Supplerende immunglobulin-substitusjon kan gis ved behov, f. eks hvis IgG er < 4g/L.
–Aterosklerose. På lengre sikt foreligger økt risiko for aterosklerose. Utenom røkestans bør høyt kolesterol behandles. Statiner er første-valget. En bør tilstrebe å holde kolesterol i blodet godt under 5 mmol/l og/eller et LDL-nivå under 3 mmol/L. Hydroksyklorokin kan også ha en gunstig effekt.
-Utmattelse/fatigue: Pasientinformasjon, rehabilitering og tilpasset fysisk trening er aktuelt.
Treat to target/behandlingsmål
Før behandlingen begynner bør en sette mål som skal nås (“treat to target”), noe de fleste pasientene også ønsker (Mucke J, 2024). Realistiske behandlingsmål kan være fravær av klinisk sykdomsaktivitet (remisjon) og prednisolon-doser på ≤ 5mg/dag. Man kan ta utgangspunkt i individuelle manifestasjoner eller sykdomsaktivitet målt f. eks. ved kompositt-score som BILAG (British Isles Lupus Assessment Group) eller SLEDAI (Systemic Lupus Erythematosus Disease Activity Index).
Ved lupusnefritt er behandlingsmålet å oppnå komplett renal respons. Fordi nyresykdommen kan vedvare til tross for klinisk remisjon, anbefaler noen en ny nyrebiopsi og histologisk/immunopatologisk behandlingsmål etter 1-2 års behandling (Parodis I, 2020).
Ved å nå behandlingsmålene vil en også hindre organskade, redusere kardiovaskulær komorbiditet, bedre pasientens livskvalitet og bedre mortalitetsraten (Yang Z, 2022).
Medikamenter
Pasienten har rett på informasjon og skal være innforstått med behandlingsmålet. I tillegg er det viktig å informere om hensikten med behandlingen, slik at de kan ta informerte valg. Informasjonen kan suppleres med skriftlig medikament-informasjon fra Norsk revmatologisk forening/Legeforeningen. Ved god informasjon oppnås at medikamentene i større grad tas etter hensikten. Vennligst les om behandlingssvikt i eget kapittel. Vær oppmerksom på at flere av medikamentene som brukes ikke har SLE som formelt godkjent indikasjon og kan derfor betraktes som utprøvende behandling. Dette krever ekstra grundig vurdering og oppfølging.
Behandlingsprinsipper for medikamenter ved SLE
| Medikament | Bruk |
| Hydroksyklorokin (Plaquenil) | Gis til alle (utenom ved kontraindikasjoner). Dosering: så nær 5 mg/kg/dag som mulig. Ved bruk lenger enn 5 år, vurderes dosen redusert med tanke på retinopati-risiko |
| Kortikosteroider (prednisolon, metylprednisolon) | Brukes ved akutt sykdomsaktivitet. Kortvarig i høye doser (f. eks. puls iv. med metylprednisolon). Deretter reduseres dosen så raskt som mulig til et vedlikeholdsnivå tilsvarende ≤ 5mg/dag prednisolon. |
| DMARDs | Hvis hydroksyklorokin og kortikosteroider ikke er tilstrekkelig eller for raskere kortikosteroid-nedtrapping, suppleres med DMARDs som azathioprin (Imurel), mykofenolat eller metotreksat. |
| Biologiske legemidler | Belimumab og anifrolumab er alternativer eller tillegg (“add on”) til DMARDs ved vedvarende sykdomsaktivitet, spesielt ekstrarenale manifestasjoner. Rituximab brukes i enkelte tilfeller. |
| Lupusnefritt eller annen alvorlig organmanifestasjon | Trippelbehandling med kortikosteroid + mykofenolat + enten belimumab eller en kalsineurinhemmer (voclosporin, takrolimus). Ved kraftig behandling i tidlig stadium kan kortikosteroider trappes raskere ned. Cyklofosfamid (Sendoxan iv) brukes ved de mest alvorlige og livstruende tilfellene, for eksempel ved raskt progredierende nyresvikt eller alvorlige nevrologiske manifestasjoner. |
Tidlig behandling
-Tidlig immunsuppresjon gjør det lettere å kontrollere sykdomsaktiviteten og redusere frekvensen og alvorlighetsgraden av sykdomsoppblussinger (“flares”). Man kan også hindre at permanent organskade etableres. F. eks. kan tidlig diagnose og behandling av lupusnefritt (med mykofenolat) redusere risikoen for progresjon til nyresvikt (You Y, 2024). Tidlig bruk av spesifikke immunsuppressiva (f. eks hydroksyklorokin) tillater en raskere nedtrapping og seponering av steroider og minimerer dermed steroidrelatert morbiditet (Fei Y, 2025).
- Induksjonsbehandling. Behandlingsmålet bør nås i løpet av 3-12 måneder. Solu-Medrol, prednisolon, hydroksyklorokin, mykofenolat, belimumab og cyklofosfamid er blant medikamentene som benyttes.
- Vedlikeholdsbehandling begynner etter induksjonsbehandlingen og opprettholdes vanligvis 2-3 år eller lenger fra remisjon. Kortikosteroider (prednisolon) er vanligvis det første medikamentet som trappes ned og seponeres. Hydroksyklorokin (Plaquenil) er vanligvis det siste medikamentet som avsluttes.
Tabell. Valg av systemisk medikasjon hos voksne basert på alvorlighetsgrad. Best evidens foreligger for hydroksyklorokin, kortikosteroider og belimumab (modifisert etter Fanouirakis A, 2024 og Mucke J, 2020).
| Mild | Moderat | Alvorlig | |||
| Første valg | Refraktær | Første valg | Refraktær | Første valg | Refraktær |
| Hydroksyklorokin (Plaquenil tabl.) 200-400mg/d (≤5 mg/kg/d på sikt). Til alle, dersom ikke kontraindikasjoner. | |||||
| Kortikosteroider p.o (i.m); f. eks. prednisolon ≤5mg/d | Kortikosteroider p.o./ i.v; f. eks. initialt prednisolon 5,0-60 mg/d p.o eller metylprednisolon (SoluMedrol) 250-500 mg/d iv. Trappes ned så raskt som mulig til ≤ 5mg/d | ||||
| Metotreksat f. eks 10-25 mg s.c. eller p.o. per UKE eller Azathioprin (Imurel tabl). f. eks. 2 mg/kg/d eller mykofenolat (MMF) | |||||
| Belimumab (Benlysta), anifrolumab (Saphnelo) | |||||
| calcineurinhemmer (ciclosporin, takrolimus, voclosporin tabl.) | |||||
| Mykofenolat (MMF, CellCept tabl.) f. eks. 1-2 g/d fordelt på to doser. Maksimalt 3 g/d. | |||||
| Cyklofosfamid i.v. f. eks. iv 500 mg hver 2. uke i 6 infusjoner (totalt 12 uker.) | |||||
| Rituksimab | Rituksimab | ||||
Hydroksyklorokin. Alle pasienter med SLE bør starte med hydroksyklorokin (Plaquenil) så snart som mulig, forutsatt fravær av kontraindikasjoner (Fanouirakis A, 2024). Hydroksyklorokin har flere gunstige effekter ved SLE, inkludert reduksjon av kutane manifestasjoner, artritt, dyslipidemi, hyperglykemi, tromboemboliske hendelser, aterosklerose og risiko for infeksjoner. Hydroksyklorokin er også assosiert med økt overlevelse, trolig via gunstige effekter på lipid- og glukosemetabolismen (Cairoli E, 2012; Petri M, 2011). Medikamentet har således vist signifikant reduksjon i risiko for myokardinfarkt, slag og andre kardiovaskulære komplikasjoner (Grimaldi L, 2024).
Dosen av hydroksyklorokin bør titreres opp mot 5 mg/kg/d, forutsatt at en tar hensyn til risiko for kontraindikasjoner og bivirkninger. For majoriteten av pasientene tilsvarer dette Plaquenil 300 mg/d (Garg S, 2024).
-Retinopati er en velkjent og potensielt alvorlig bivirkning av hydroksyklorokin. Risikoen de første fem årene er lav (< 1%). Etter ti års bruk er risikoen ennå < 10% , men akkumuleres til 20% etter 20 års behandling (Melles RB, 2016). Høy alder og nedsatt lever- eller nyrefunksjon kan potensiere risikoen for retinopati ved hydroksyklorokin. American Academy of Ophthalmology anbefaler en maksimal daglig dose på under 5 mg/kg/dag og årlig oftalmologisk kontroll etter fem års bruk (Melles RB, 2016). Andre begrensninger for bruken kan inkludere tidligere alvorlige bivirkninger (sentralnervøse manifestasjoner, eksantem, psoriasis, syns- eller hørselstap).
-Nikotinbruk/røyking er vist å redusere effekten av hydroksyklorokin. Hos pasienter som røyker og har kutane manifestasjoner responderer kun 40 % på behandling med hydroksyklorokin (Plaquenil), mens responsraten er over 90 % hos ikke-røykere (Parisis D, 2019). En mulig forklaring er at nikotin kan hemme lysosomal akkumulering av hydroksyklorokin og dermed redusere effekten.
Glukokortikoider: Glukokortikoider er oftest nødvendig i perioder, spesielt for å indusere sykdomskontroll tidlig i behandlingsforløpet. Prednisolon peroralt eller metylprednisolon intravenøst ved særlig alvorlige manifestasjoner er de mest brukte preparatene. Langtidsbruk bør unngås på grunn av potensielle bivirkninger som infeksjoner, diabetes, katarakt, osteoporose, gastrointestinal blødning og aterosklerose.
-Klinisk erfaring indikerer imidlertid at for rask dosereduksjon eller vedlikeholdsdoser av prednisolon < 5 mg/d øker residivfrekvensen. Risiko for alvorlig residiv må derfor også vurderes (Math A, 2020). Ved milde, ekstrarenale manifestasjoner som lett nedsatt allmenntilstand og begrensede kutane eller leddsymptomer kan kombinasjonsbehandling med hydroksyklorokin og en lav dose prednisolon være tilstrekkelig. For å minimere behovet for glukokortikoider på lang sikt (mål om < 5 mg/d) kombineres det ofte med sykdomsmodifiserende antirevmatiske legemidler DMARDs, inkludert hydroksyklorokin (Fei Y, 2025).
Konvensjonelle syntetiske DMARDs (csDMARDs)
csDMARDS utover hydroksyklorokin kan legges ved utilstrekkelig effekt. Valg av csDMARD vurderes individuelt, basert på sykdomsmanifestasjon, komorbiditet, potensielle bivirkninger og pasientens preferanser. Medikamentene som kan være aktuelle inkluderer: azathioprin (Imurel), metotreksat (Winzer M, 2010), mykofenolat (Ordi-Ros, 2017), takrolimus, ciclosporin A og cyklofosfamid.
-Voklosporin er en nyere kalsineurinhemmer som har en bedre farmakokinetikk enn ciklosporin A og er et aktuelt behandlingsalternativ for lupusnefritt (Rovin BH, 2021). Kostnad begrenser imidelertid bruken.
-Cyklofosfamid (Sendoxan) er et cytostatikum med markert immunsuppressiv effekt. Risiko for bivirkninger gjør det reservert for livstruende manifestasjoner (f.eks. CNS-lupus) eller alvorlig, potensielt irreversibel organsvikt (f. eks. alvorlig renal manifestasjon).
Biologisk behandling (bDMARDs)
bDMARDs brukes ved utilstrekkelig effekt av csDMARDs og kan i noen tilfeller gis som tilleggsbehandling.
-Belimumab (Benlysta) er et monoklonalt antistoff som hemmer B-celleaktivitet ved å blokkere B-celleaktiverende faktor (BAFF)/B-lymfocyttstimulerende faktor (BLyS). Ved å blokkere dette proteinet reduseres antall sykdomsfremkallende B-celler og autoantistoffer. Belimumab kan brukes som tilleggsmedikament (“add-on”) ved suboptimal respons på annen behandling.
-Anifrolumab (Saphnelo) virker ved å hemme T-celler via type 1 interferonreseptoren og er et annet alternativ ved alvorlig SLE. Indikasjonen er tilleggsbehandling for voksne med moderat til alvorlig aktiv, autoantistoff-positiv SLE. Målet er å redusere sykdomsaktiviteten og behovet for kortikosteroider. (Murphy G, 2019; Morand EF, 2020; Marinho A, 2023).
Selv om både belimumab eller anifrolumab har effekt (Touma Z, 2025), indikerer studie-data også at færre enn 20% av pasientene oppnår sykdomsremisjon etter ett år (Parodis I, 2024; Morand EF, 2025).
-Rituksimab, en B-celle-hemmer som reduserer sirkulerende B-celler betydelig, men suboptimal vevsdistribusjon kan forklare begrenset effekt ved SLE (Kamburova EG, 2013). Ritiksimab brukes “off-label” ved alvorlige tilfeller der annen behandling ikke har hatt tilstrekkelig effekt. Risiko for hypogammaglobulinemi og infeksjoner foreligger ved langvarig bruk. Rituksimab vurderes ved refraktære tilfeller med lupusnefritt, ved CNS- eller hematologiske manifestasjoner (Merill JT, 2010).
Valg av medikament styres generelt av de/den dominerende organmanifestasjonen og av behandlingsmål (Fanouirakis A, 2024; Thomas Dörner, Richard Furie, 2019). Kombinasjonsbehandling som cyklofosfamid + belimumab, mykofenolatmofetil + belimumab eller mykofenolatmofetil + kalsineurinhemmer (takrolimus eller voklosporin) kan vurderes i visse tilfeller. Uansett, både studier og klinisk praksis viser et klart behov for mer potente medikamenter.
CAR T-celleterapi
CAR T-celleterapi er et nytt behandlingsprinsipp under klinisk utprøving i revmatologi. Ved hjelp av genteknologi omprogrammeres T-celler til å angripe spesifikke overflatestrukturer på B-celler. Anti-CD19 CAR-T-celleterapi har vist bemerkelsesverdig effekt i innledende studier av alvorlig SLE (Zhou J, 2024). Flere studier er imidlertid nødvendig for å evaluere langtidseffekt og sikkerhetsprofil (Jin X, 2021; Mitra A, 2023; Müller F, 2024). De høye kostnadene ved CAR T-celleterapi og potensielle sikkerhetsutfordringer som cytokinfrigjøringssyndrom (MAS) og mulig langvarig infeksjonsrisiko er hindringer. Fremover kan forbedrede CAR T-celle-metoder som antigen-spesifikke kimære autoantistoffreseptorer eller kimære autoantigen T-celle-reseptorer (BiTES) forbedre behandlingstilbudet ytterligere (Lungova K, 2025).
Behandling av organmanifestasjoner
Lupusnefritt (glomerulonefritt)
Renal involvering er en betydelig årsak til morbiditet og mortalitet ved SLE. Behandlingsmålene inkluderer forbedring av overlevelse, bevaring av nyrefunksjon, forebygging av sykdomsresidiv og forbedring av livskvalitet. Nyrebiopsi kan være indisert ved persisterende proteinuri (≥ 0,5 g/24 timer) og/eller uforklarlig reduksjon i glomerulær filtrasjonsrate (Fanouriakis A, 2020). Behandlingsvalget bygger i stor grad på alvorlighetsgraden vurdert ut i fra nyrebiopsien (Sammaritano LR, 2025). Behandlingen bør gjøres i en sykehusavdeling med erfaring i å håndtere lupusnefritt.
Induksjonsbehandling (aktiv lupusnefritt (LN) klasse III/IV eller V) (Sammaritano LR, 2025):
- -Hydroksyklorokin. Hvis pasienten ikke allerede bruker hydroksyklorokin, anbefales å supplere med dette.
- -RAAS-hemmere retter seg mot renin-angiotensin-aldosteron-systemet (RAAS): ACE-hemmere (enalapril, lisinopril, ramipril) eller angiotensinreseptorblokkere (losartan, valsartan, kandesartan) som har nyrebeskyttende effekter. Start med lav dose og økt forsiktig etter hvert (Obs! blodtrykk, nyrefunksjon, elektrolytter).
- -Glukokortikoider f. eks. metylprednisolon 250-1000 mg intravenøst i 1-3 dager, etterfulgt av prednisolon 0,3-0,5 mg/kg/d (maksimalt 40mg/d) peroralt som tilstrebes redusert til ≤ 5mg/d etter 6 måneder. Høyere doser (f. eks prednisolon 60 mg/d) gir bedre effekt, men flere infeksjoner og økt mortalitet (Figueroa-Parra G, 2024).
- -Mykofenolatmofetil (MMF, CellCept 2-3g/d) (førstevalg) eller cyklofosfamid (CYC, Sendoxan) iv. i kombinasjon med glukokortikoider.
- -Cyclofosfamid (CYC) lavdose: 500 mg intravenøst hver 2. uke i 6 doser (totaldose 3 g) etter Eurolupus-protokollen er mye brukt. Denne protokollen har vist non-inferioritet sammenlignet med høyere doser med redusert bivirkningsprofil.
- -Belimumab kan legges til som tilleggsbehandling ved standard induksjonsbehandling (Sakai H, 2025).
- -Kalsineurinhemmer (ciclosporin, takrolimus, voclosporin) kan legges til et MMF- eller CYC-basert regime.
Behandling ved nyoppstått eller oppblussing av LN klasse III/IV (med proliferativ eller membranøse trekk) (Sammaritano LR, 2025):
-Trippel immunsuppressiv terapi, for eksempel intravenøse glukokortikoider i kombinasjon med MMF og en CNI eller belimumab. Alternativ: Lavdose CYC pluss belimumab. Ved mye proteinuri (≥ 3 g/L) foreslås trippelbehandling: Metylprednisolon 250-1000mg/d + mykofenolat + kalsineurin (tilbakeholdenhet med belimumab).
Non-respondere etter 6-12 måneders behandling (i samarbeid med spesialavdeling) (Sammaritano LR, 2025): Metylprednisolon eller prednisolon som ved induksjonsbehandling, kombinert med mykofenolat + belimumab eller mykofenolat + kalsineurinhemmer eller lavdose CYC + belimumab eller trippelbehandling f eks mykofenolat + belimumab + kalsineurinhemmer eller rituksimab i kombinasjoner eller utprøvende behandlingsregimer-
Vedlikeholdsbehandling
- -Mykofenolatmofetil eller azathioprin (Imurel) peroralt etter induksjonsbehandling.
- -Glukokortikoiddosen bør reduseres til prednisolon ≤ 7,5 mg/d etter tre måneder og ≤ 5 mg/d etter seks måneder.
- -Behandlingsvarighet etter remisjon vil ofte være minst 3-5 år (Gatto M, 2025; Sammaritano LR, 2025; Houssiau FA, 2015).
Antikoagulasjon: Acetylsalisylsyre (ASA) for profylakse mot arterielle tromboembolier. Warfarin (Marevan) eller lavmolekylært heparin ved venøse tromboembolier. Warfarinbehandling monitoreres ved INR (International Normalized Ratio). I INR inngår måling av protrombintid (koagulasjonstiden i sekunder etter tilsetting av vevstromboplastin) og er følsom for koagulasjonsfaktorene ll, VII og X. INR er ratioen mellom pasientens tid og normalverdien. INR stiger altså med økende antikoagulasjonseffekt. Lav intensiv behandling er INR 2,0-3,0, høy intensiv behandling tilsvarer INR 2,5-3,5. Ved INR 6-8 er blødningsrisikoen moderat, mens den er stor ved INR > 8.
-Direkte orale antikoagulantia (DOAK) tabletter (Pradaxa, Xarelto, Eliquis) er generelt ikke anbefalt ved antifosfolipidsyndrom. Årsaken er utilstrekkelig virkning ved antifosfolipidsyndrom som vist for “trippel positive tilfeller” (Dufrost V, 2016 og Uthman I, 2019, TRAS studien (rivaroxaban versus warfarin); Pengo V, 2018). Tilfeller med nye tromboembolier under behandling med DOAC er kjent (Johnsen SJA, 2018).
Retningslinjer. For behandling av SLE og lupus-nefritt er det utarbeidet spesifikke anbefalinger blant annet av EULAR. Det vises til retningslinjer i publisert litteratur Sammaritano LR, 2025; Fanpouirakis A, 2019; Thomas Dörner, Richard Furie, 2019; Fanouriakis A, 2020 og veilederen til Norsk revmatologisk forening/legeforening.
Alopeci
Håndtering av alopesi ved SLE innebærer optimal behandling av den underliggende SLE-aktiviteten, samt lokal behandling for å stimulere gjenvekst eller kamuflere hårtapet. Hydroksyklorokin er mye brukt. Kortikosteroider som lokalbehandling (kremer, injeksjoner) eller systemisk (prednisolon) kan også være aktuelle. For arrdannende alopesi er målet å stoppe videre progresjon.
Aterosklerose
Lipidprofil (total-, HDL-, LDL-kolesterol og triglyserider) bør evalueres og ved behov behandles. Målet kan være LDL-kolesterol < 3,0 mmol/l og total kolesterol < 5,0 mmol/l. HDL-kolesterol bør være over 1,0 mmol/L for menn og over 1,3 mmol/L for kvinner.
Livsstilsmodifikasjoner via kosthold, fysisk aktivitet og røykeslutt anbefales alle. Medikamenter som brukes inkluderer statiner for å senke kolesterolnivået og blodtrykkssenkende medisiner som ACE-hemmere. I tillegg kan bruk av hydroksyklorokin (Plaquenil) bidra til å redusere risikoen for aterosklerose.
CNS (Sentralnervøs involvering)
Målet med behandlingen er todelt i form av symptomatisk behandling og å behandle den underliggende SLE-prosessen som kan være enten primært inflammatorisk eller iskemisk.
Ved CNS-manifestasjoner er hydroksyklorokin, glukokortikoider og enten cyklofosfamid eller mykofenolatmofetil vanlige behandlingsvalg (Arnaud L, 2025).
Antiepileptika: fenytoin og barbiturater. Partielle komplekse anfall kan behandles med karbamazepin, valproinsyre og gabapentin. Status epilepticus kreves øyeblikkelig behandling for å forhindre nevrologisk skade og død. Hydroksyklorokin vurderes seponert ved kramper.
Antipsykotika: Andre-generasjons antipsykotika foretrekkes over første-generasjons antipsykotika på grunn av færre ekstrapyramidale bivirkninger. Klozapin, alternativt quetiapin er aktuelle. Aripiprazol kan være nyttig for pasienter med Parkinsonisme eller dopaminmangel.
Anxiolytika: Valget av medikament og dosering avhenger av de spesifikke symptomene, sykdommens alvorlighetsgrad og pasientens respons.
Stemningsstabiliserende midler: Eksempler inkluderer litium, visse antiepileptika (valproat, lamotrigin, karbamazepin, topiramat) og antipsykotika (olanzapin, quetiapin, risperidon, aripiprazol, lurasidon).
Glukokortikoider (prednison, metylprednisolon, deksametason) er grunnsteinen i behandlingen av lupuspsykose og inflammatorisk CNS-lupus.
csDMARDs: Cyklofosfamid (Sendoxan iv), azathioprin (Imurel), mykofenolatmofetil (MMF, CellCept)
Biologiske legemidler (bDMARDs): Rituximab, belimumab (Benlysta), anifrolumab (interferon-hemmer)
For prothrombotisk tilstand, f eks. ved antifosfolipidantistoffer, er antikoagulanter og antiplatelegemidler indisert.
Acetylsalisylsyre (ASA), heparin (initialt) og warfarin (Marevan), nye orale antikoagulantia (direkte trombinhemmere)anbefales ikke ved antifosfolipidantistoffer (manglende effekt)
Retningslinjer (Hanly JG, 2018):
- Hodepine, angst, mild depresjon, isolerte krampeanfall: Symptomatisk behandling, eventuelt metylprednisolonpuls.Alvorlig, progressiv diffus sykdom (konfusjon, psykose, koma): Metylprednisolonpuls, immunsuppressiva og plasmaferese.Fokale manifestasjoner: Antifosfolipidantistoffundersøkelse, vurdering av glukokortikoider, cyklofosfamid og antikoagulasjon.Kramper: Antiepileptika, eventuelt immunsuppressiva. Ved refraktære tilfeller kan intratekal metotreksat og deksametason, samt plasmaferese vurderes.Hydroksyklorokin vurderes seponert ved kramper.Akutt cerebralt infarkt: Akutt nevrologisk vurdering, eventuelt trombolyse innenfor terapeutisk vindu.
Fatigue (defineres vanligvis ikke som CNS-lupus): tverrfaglig tilnærming som kan inkludere farmakologiske intervensjoner, kognitiv atferdsterapi, fysisk aktivitet og stressmestring (Kawka L, 2021).
Hjertet/kardiale manifestasjoner
Non-medikamentelle tiltak.Forebygging og behandling av kardiovaskulær sykdom hos SLE-pasienter innebærer en kombinasjon av farmakologiske og ikke-farmakologiske tiltak. Studier har vist at dietter med lav glykemisk indeks eller lavt kaloriinnhold kan føre til vekttap, forbedring av tretthet og bedret hofte- og midjeomkrets. Regelmessig fysisk aktivitet har vist forbedring i tretthet, aerob kapasitet og livskvalitet hos SLE-pasienter, uten å forverre sykdomsaktiviteten. Det kan også forbedre endotelfunksjonen. Livsstilsendringer som røkeslutt er også viktige tiltak.
Medikamenter.
Ved SLE-assosiert myokarditt anbefales hydroksyklorokin, glukokortikoider og enten cyklofosfamid eller mykofenolatmofetil, basert på alvorlighetsgraden (Arnaud L, 2025). Behandling av underliggende årsak og symptomlindring. -Betablokkere er hjørnesteinen i behandlingen, med mindre det foreligger klaffefeil. -I tillegg gis ACE-hemmer hvis det ikke foreligger nyrearteriestenose eller kontraindikasjoner. -Angiotensin II-reseptorantagonister (f. eks. Losartan/Cozaar 50 mg) som alternativ ved ACE-hemmerintoleranse (f. eks. hoste). -Spironolakton (Aldactone) er også et alternativt tillegg, men forsiktighet ved nedsatt nyrefunksjon. Dosen skal vanligvis ikke overstige 25 mg per dag. Fare for hyperkalemi hos pasienter med nyresvikt, diabetes, eldre, progredierende hjertesvikt og de med risiko for dehydrering.
- Statiner har ikke bare en lipidsenkende effekt, men også anti-inflammatoriske, antitrombotiske, immunmodulerende og plakkstabiliserende effekter.
- Antihypertensive medikamenter: Kaptopril og nifedipin har vist seg effektive for blodtrykkskontroll hos SLE-pasienter.
- Platehemmere og antikoagulantia: Acetylsalisymsyre (ASA): Fordelene med platehemmende behandling har blitt demonstrert hos SLE-pasienter med eller uten APL-antistoffer. Warfarin (Marevan) anbefales vanligvis for livslang antikoagulasjon etter en trombotisk hendelse ved antifosfolipidsyndrom (APS) og fordelene oppveier blødningsrisikoen. Direkte orale antikoagulantia (DOAKs) anbefales vanligvis ikke p.g.a. usikker effekt.
- Antimalariamidler (Hydroksyklorokin): Har vist å forbedre blodsukkerkontroll og redusere trombotiske hendelser hos SLE-pasienter. Fordelene oppveier en liten risiko for kardiomyopati.
Immunsuppressive og anti-inflammatoriske medikamenter
Hud
Førstelinjebehandling er fotoproteksjon og topikale glukokortikoider. Dersom det er betydelig sykdomsprogresjon, kan systemiske behandlinger være nødvendige.
Tradisjonelle systemiske behandlinger: Hvis sykdommen er mer utbredt og krever systemisk behandling, kan følgende brukes:
-Systemiske kortikosteroider: Disse er ofte brukt for å indusere remisjon og kan brukes i kombinasjon med andre medisiner som vedlikeholdsbehandling. De reduserer inflammasjon og immunaktivering og kan raskt dempe SLE-aktivitet. Langvarig bruk er imidlertid assosiert med betydelige bivirkninger som osteoporose, hyperglykemi og vektøkning.
-Hydroxychloroquin (HCQ, Plaquenil) kan redusere forekomsten hudmanifestasjoner og er uansett et anbefalt medikament ved SLE.
Nyere behandlinger inkluderer bDMARDs (biologiske legemidler som ustekinumab, tildrakizumab, anifrolumab, belimumab), fosfodiesterase (PDE)-hemmere (apremilast) og Janus kinase (JAK)-hemmere (tofacitinib, ruxolitinib, baricitinib). Disse kan være aktuelle i refraktære tilfeller og er å anse som utprøvende behandling (Xie L, 2024).
For alvorlige kutane manifestasjoner kan også en en kombinasjon av hydroksyklorokin og glukokortikoider, supplert med anifrolumab eller mykofenolatmofetil vurderes (Arnaud L, 2025).
Normalisering av blodtrykk er viktig for bevaring av nyrefunksjon og reduksjon av kardiovaskulær risiko.
-ACE-hemmere eller angiotensin II-reseptorantagonister er førstevalg, for eksempel Captopril 62,5 mg/d eller enalapril (Renitec) med startdose 5 mg daglig, ev. med økning til 10-20 mg x 1-2. Alternativt angiotensin II blokkere, for eksempel losartan (Cozaar). Man bør før behandlingen startes forsikre seg om at det ikke foreligger nyrearterie-stenose og at pasienten ikke er gravid. ACE-hemmere har vasodilaterende effekt på efferente arterioler og reduseres dermed det intra-glomerulære trykket og hemmer utviklingen av sklerose.
Hvis det foreligger betydelig nedsatt nyrefunksjon (serum-kreatinin-nivå over 180 – 200 mikromol/L), må all behandling med ACE-hemmere kontrolleres med tanke på kreatinin-stigning. ACE-hemmere kan ved parenkymatøs nyresykdom og hypertensjon kombineres med kalsiumblokker, evt. også med diuretika.
-Kalsiumantagonister eller diuretika kan kombineres. Foreligger samtidig hjertesvikt og hypertensjon bør behandling med kalsium-antagonister som amlodipin (Norvasc 5-10 mg x 1) overveies.
Hematologiske manifestasjoner
Disse manifestasjonene inkluderer anemi, leukopeni, lymfopeni og trombocytopeni og er relativt vanlige. De kan medføre betydelig sykelighet og krever ofte høye doser av glukokortikoider, cytotoksiske medisiner eller biologiske legemidler for å få kontroll. Ofte indikerer hematologiske manifestasjoner høy sykdomsaktivitet, men de kan også ha en multifaktoriell årsak, inkludert bivirkninger av immunsuppressiv behandling (Santacruz, JC, 2022).
- Autoimmun Hemolytisk Anemi (AIHA): Høydose glukokortikoider som prednison (1 -1,5 mg/kg daglig) er førstelinjebehandling. Respons vurderes med hemoglobinverdier innen opptil tre uker, og dosen reduseres gradvis over to til tre måneder når hemoglobin overstiger 10 g/dL. Ved alvorlig og raskt utviklende hemolyse kan intravenøs metylprednisolon (250 til 1 000 mg/dag i én til tre dager) brukes.
- Ren Aplastisk Anemi: Glukokortikoider, ofte kombinert med andre immunsuppressiva.
- Immun trombocytopeni (IT) sekundært til SLE: Glukokortikoider er basis i behandlingen. Regimer inkluderer høydose deksametason (40 mg oralt eller intravenøst daglig i fire dager) eller prednison (1 mg/kg daglig i én til to uker). Deksametason kan foretrekkes for raskere virkning og lavere toksisitet ved langvarig bruk sammenlignet med prednison. Glukokortikoider kan øke trombocyttallene hos omtrent to tredjedeler av pasientene.
- Autoimmun myelofibrose: Hovedbehandlingen er glukokortikoider
- Lymfadenopati: Forstørrede lymfeknuter reduseres vanligvis raskt i størrelse ved initiering av glukokortikoidbehandling.
- Nøytropeni: Funksjonell endring i nøytrofile lymfocytter kan også skyldes virkningen av visse legemidler som glukokortikoider.
- Leukocytose: Kan oppstå fra bruk av høye doser glukokortikoider.
- Rituximab er i ferd med å bli behandlingsvalget for hemolytisk anemi assosiert med SLE, da det bidrar til å unngå splenektomi. Responsen kan imidlertid ta flere uker og tilbakefallsraten er 25-50% innen ett til to år. En metaanalyse viste en total responsrate på 79% for tilbakevendende eller refraktær sykdom. Ved immunologisk trombocytopeni har rituximab vist responsrater på opptil 60% og er også der et alternativ til splenektomi. Lavere doser av rituximab kan ha lignende responsrater som standarddose.
- Mykofenolatmofetil (MMF) kan brukes som andrelinje behandling ved autoimmun hemolytisk anemi og ved immunologisk trombocytopeni.
- Cyklosporin kan brukes som immunsuppressivum ved autoimmun hemolytisk anemi og sammen med glukokortikoider ved ren aplastisk anemi.
- Ofatumumab: Er utprøvende behandling som har vist suksessfull behandling av refraktær SLE-relatert autoimmun hemolytisk anemi.
- Azatioprin (Imurel) er en hyppig årsak til nøytropeni. Å stoppe medikamentet er ofte tilstrekkelig. Sjeldnere kan azathioprin også forårsake benmargssuppresjon med anemi og generell cytopeni.
- Cyklofosfamid kan vurderes sammen med glukokortikoider ved autoimmun etiologi av ren aplastisk anemi. cyklofosfamid er imidlertid en hyppig årsak til nøytropeni og anemi via benmargssuppresjon.
- Brukes som andrelinjebehandling ved autoimmun hemolytisk anemi og immunologisk trombocytopeni der trombocyttallene kan øke innen 24-48 timer. IVIg er derfor nyttig før kirurgi eller for pasienter som ikke tåler glukokortikoider, selv om effekten ofte er forbigående.
4. Erytropoietin-stimulerende midler
- Anemi ved kronisk sykdom: For asymptomatiske pasienter er sykdomskontroll vanligvis tilstrekkelig, men noen kan trenge behandling med et erytropoietin-stimulerende middel, selv om det mangler kontrollerte kliniske studier til støtte for denne intervensjonen. Jern bør administreres samtidig med erytropoietiske midler hvis jernmangel ikke er korrigert.
5. Splenektomi
- Både for autoimmun hemolytisk anemi og immunologisk trombocytopeni er splenektomi vanligvis erstattet av rituximab-behandling.
- Mikroangiopatisk hemolytisk anemi/trombotisk mikroangiopati: Plasmaferese har en sentral klinisk rolle i behandling av trombotisk mikroangiopati-syndromer med uklar mekanisme og er kan være en verdifull behandlingsstrategi for refraktære SLE-pasienter.
- Kombinasjonsterapi (Rituximab-Belimumab) er lovende ved primær eller kronisk immunologisk trombocytopeni.
- Daratumumab: kan ha effekt mot Evans syndrom sekundært til SLE. Case-rapport beskriver remisjon av hemolytisk anemi, hudlesjoner og normalisering av trombocyttall.
- Anemi ved kronisk sykdom: Sykdomskontroll er ofte tilstrekkelig for asymptomatiske pasienter.
- Jernmangelanemi: Årsaken til blødning bør alltid søkes, spesielt ved risikofaktorer som kronisk bruk av NSAIDs og orale glukokortikoider. Jernsupplement.
- Medikamentindusert anemi/cytopenier: Celleregenerering skjer vanligvis innen dager til uker etter at medikamentet er seponert. Spesielt cyklofosfamid, hydroksyklorokin, mykofenolat og azatioprin kan forårsake anemi. NSAIDs kan forårsake jernmangelanemi via gastrointestinal blødning.
- Nøytropeni: Behandling av underliggende tilstand (f.eks. virale infeksjoner, hypersplenisme) og tett overvåking er tilstrekkelig i de fleste tilfeller. Ved alvorlig nøytropeni assosiert med samtidig infeksjon, kan rekombinant humant granulocyttkolonistimulerende faktor (rhG-CSF) brukes.
- Lymfopeni: Har ingen annen behandling enn kontroll av lupus. I sjeldne tilfeller av alvorlig lymfopeni kan profylaktiske antibiotika for Pneumocystis jirovecii vurderes.
- Trombocytose: Ingen behandling er nødvendig for reaktiv trombocytose når den skyldes tap av miltfunksjon. Hvis trombocytosen er relatert til en myeloproliferativ neoplasi, kan behandling for å redusere trombocyttall og/eller forhindre tromboemboliske komplikasjoner være nødvendig.
- Leukocytose: Kan skyldes infeksjon eller bruk av høye doser glukokortikoider. Nøytrofili med venstreforskyvning tyder alltid på infeksjon.
Litteratur: Santacruz, JC, 2022; Kaye AD, 2024
Lunger/pulmonale manifestasjoner:
Mange medikamenter som brukes ved SLE-lunge-manifestasjoner er basert på studier av alvorlige SLE-manifestasjoner som påvirker andre organsystemer, eller fra erfaring med bruk ved pulmonale manifestasjoner av andre systemiske autoimmune revmatiske sykdommer. En bør også være oppmerksom på at Immunsuppressiv behandling ved SLE øker risikoen for respiratoriske infeksjoner som ofte kan ligne akutte pulmonale manifestasjoner.
- Interstitiell lungesykdom (ILD): Høydose kortikosteroider (f.eks. 60 mg prednison daglig i minimum 4 uker) har vist betydelig bedring i respiratoriske symptomer. De brukes ofte sammen med andre midler i alvorlige tilfeller for å indusere remisjon.
- Akutt lupus pneumonitt: Rask igangsetting av systemisk glukokortikoidbehandling har vist seg å være gunstig for å redusere dødeligheten. Alle pasientene i en kasuistikksrapport mottok kortikosteroider. Ofte kombineres med andre immunsuppressiva.
- Pleuritt: Kortikosteroider er nødvendige for noen pasienter. Ved alvorlige tilfeller kan intravenøse kortikosteroider være indisert.
- Pleuraeffusjon/pleuritt: Behandles med kortikosteroider.
- Pulmonal vaskulitt og diffus alveolar blødning: Behandlingsanbefalinger inkluderer ofte pulsede intravenøse steroider.
- Shrinking Lung Syndrome (SLS): Kortikosteroider har blitt brukt med varierende grad av effekt
- Cyklofosfamid:
- Interstitiell lungesykdom (ILD): Betydelig bedring i vitalkapasitet hos SLE-pasienter med ILD. Brukes i alvorlige tilfeller for å indusere remisjon.
- Akutt lupus pneumonitt: Brukes ofte i kombinasjon med kortikosteroider, noen ganger sammen med intravenøs immunglobulin.
- Pleuritt: Kan være indisert i sjeldne, alvorlige tilfeller.
- Diffus lungeblødning (DAH): Anbefales ofte i kombinasjon med pulsede intravenøse steroider.
- Shrinking lung syndrome: Har blitt brukt, blant annet i kombinasjon med rituximab.
- Mykofenolatmofetil (MMF, CellCept):
- ILD: Kan brukes i mildere tilfeller eller for langsiktig sykdomskontroll.
- Akutt lupus pneumonitt
- Pleuritt: Kan være indisert i sjeldne, alvorlige tilfeller.
- Shrinking lung syndrome: Har blitt brukt med varierende grad av effekt.
- Azatioprin:
- ILD: Kan brukes i mildere tilfeller eller for langsiktig sykdomskontroll.
- Pleuritt: Kan være indisert i alvorlige tilfeller.
- Shrinking lung syndrome: Har blitt brukt, men med usikker effekt.
- Rituximab (utprøvende behandling):
- ILD: Brukes i alvorlige tilfeller for å indusere remisjon.
- Akutt lupus pneumonitt: Kan brukes i behandlingen.
- Pleuritt: Kan være indisert i sjeldne, alvorlige tilfeller
- Diffus alveolær lungeblødning DAH: Anbefales som en behandlingsmulighet.
- Shrinking lung syndrome: Vellykket behandling er rapportert i kasuistikker, noen ganger i kombinasjon med cyklofosfamid.
- Metotreksat:
- ILD: En kasuistikksrapport viste en markant bedring i lungefunksjonen hos en pasient med SLE-relatert ILD.
- Pleuritt: Kan være indisert i sjeldne, alvorlige tilfeller.
Litteratur: Amarnani R, 2021; Arnaud L, 2025).
Både SLE i seg selv og behandlingen kan føre til redusert bentetthet. For forebygging og behandling gjelder en kombinasjon av livsstilsendringer og medikamenter (Rella V, 2022).
-Risiko økt på grunn av glukokortikoidbehandling og D-vitamin mangel ved lite sol-eksponering.
-Lavest mulig kortisondose i kortest mulig tid.
-Kalsium- og vitamin D-supplement (f. eks. 1000mg/d og D-vitamin 800IE/d).
-Regelmessig fysisk aktivitet.
-Bisfosfonater, teriparatid, denosumab eller raloksifen ved osteoporose. Vennligst les om osteoporose i eget kapittel.
-Benmåling (DXA) ved behandlingsstart og deretter hver 2.-3. år.
Kirurgi
Pasienter med systemisk lupus (SLE) er utsatt for osteonekrose med påfølgende behov for protesekirurgi. Imidlertid medfører bedret medikamentell behandling og oppfølgning at stadig flere med SLE utvikler artrose av aldersgrunner eller forårsaket av tidligere leddskade (Mukherjee S, 2015). Splenektomi på grunn av behandlingsresistent autoimmun trombocytopeni eller hemolytisk anemi er blitt sjelden etter innføring av rituximab som behandlingsalternativ.
Kirurgi ved SLE innebærer økt risiko for komplikasjoner (blødning, infeksjon, sepsis). Preoperativ optimering av SLE-aktivitet, hemoglobin og trombocytt-tall er viktig.
Profylakse mot infeksjoner og tromboser. Sammenlignet med non-lupus pasienter er postoperativ sepsis funnet å være fire ganger økt (Gholson JJ, 2018).
Oppfølging
Når en pasient er diagnostisert, informert og behandlingen påbegynt, begynner en lang oppfølging. Det er tre overordnede aspekter:
- Utelukke tegn til livstruende manifestasjoner
- Ingen infeksjonstegn
- Fravær av sykdomsaktivitet klinisk og i blod og urin
I tillegg bør en forsikre seg om at pasienten bruker medikamentene som forskrevet (behandlingssvikt) og at bivirkninger er fraværende.
Følg pasienten opp hos fastlege og spesialist til sammen med kontroller hver 1-3 måned ved aktiv sykdom og hver 3-6 måned ved stabil tilstand.
Utenom klinisk vurdering er blod- og urinprøver aktuelt: hemoglobin, trombocytter, leukocytter med differensialtelling, nyre- og leverfunksjons-tester, CRP og SR. Urin stiks for å utelukke proteiner og/eller erytrocytt-urin (nefritt). For å vurdere ev. sykdomsaktivitet tas anti-DNA og komplement-faktorer (C3 og C4) inntil et par ganger i året. Lipid-profil og glukose måles i blant, særlig hvis behandlingen er intensivert og inkluderer kortikosteroider.
Prognose
Dårlig prognose er assosiert med alvorlig nefritt, hypertensjon, trombocytopeni, pulmonal affeksjon, sentralnervesystem-affeksjon og debutalder over 50 år (sjelden).
Nyrer. Ved nyre-manifestasjon/glomerulonefritt oppnås komplett klinisk og histologisk/immunpatologisk remisjon i bare 20-30% etter 6-12 måneder. Tilbakefall av nefritt ses hos 20-25% etter 3-5 år og 5-10% har alvorlig nyresvikt (end stage renal disease) etter 10 år (Anders H-J, 2020). Enkelte med SLE får varig nyresvikt og behov for transplantasjon. Det er vist like gode resultater av transplantasjon som hos non-diabetikere, selv om subklinisk sykdomsresidiv i nyrer ses hos over 50% (Norby GE, 2009).
Mortaliteten er redusert fra ca. 50% i løpet av 5 år i før-kortikosteroid-tiden (1940-årene) til en overlevelse nå hos 85-95% etter 15 år (Tektonidou MG, 2017). En norsk studie viste 5-års overlevelse på 98% og 10 års overlevelse 95% med standard mortalitetsrate (SMR) på 1,5. Mortalitet ved SLE er bifasisk.
Sykdomsforløpet er av betydning: “Jo flere eksaserbasjoner, desto høyere er risikoen for SLE-relatert dødsårsak”.
Dødsårsakene relatert til SLE utgjør 21% av alle dødsfall hos pasienter med diagnosen. Disse årsakene er jevnt fordelt mellom infeksjoner, hjerte-karsykdommer og kreft (Garen T, 2018). I den tidlige sykdomsfase dør pasientene ofte av sykdomsrelaterte årsaker som nefritt, sentralnervesykdom, akutte infeksjoner og myokardinfarkt. Senere i sykdomsforløpet overtar annen kardiovaskulær sykdom og cerebrovaskulære årsaker.
Malignitet. Sannsynligvis er total-forekomsten av maligne sykdommer ved SLE ikke vesentlig økt, men det har vært rapportert økt insidens av cervix-cancer og Hodgkins lymfom.
Retningslinjer, anbefalinger og prosedyrer
ACR: Sammaritano LR, 2025 (lupus nefritt)
EULAR: Fanouirakis A, 2024 (Management 2023)
EULAR: Fanouriakis A, 2020 (management lupus-nefritt)
ACR (svangerskap): Samaritano LR, 2020
EULAR/ACR Aringer M, 2019: Klassifikasjonskriterier for SLE
Britisk: Gordon C, 2018 (Management)
EULAR: Andreoli L, 2017 (assistert befruktning)
EULAR: Götestam Skorpen, 2015 (medikamenter ved svangerskap og amming)
ACR: Hahn BH, 2012 (Lupus nefritt)
Norsk revmatologisk forening/legeforeningen (prosedyrer)
Litteratur
- Dai X, 2025 (patogenese, diagnose, behandling)
- Müller F, 2024 (CAR-T behandling)
- Hoi A, 2024
- Fanouirakis A, 2024 (behandlingsanbefalinger)
- Zhou J, 2024 (CAR-T behandling)
- Accapezzato O, 2023 (patogenes og behandling)
- Lazar S, 2023
- Thomas Dörner, Richard Furie, Lancet 2019
- Mok CC, 2018
- Arnud L, 2018 (medikamentutløst SLE)
- Skorpen AC, 2021 (Svangerskap)
- Hanly G, 2018 (CNS-lupus)
- Norby GE, 2010 (Lupus nefritt)
- Skomsvoll JF, 2007 (Svangerskap)
Teksten er basert på aktuell faglitteratur. Den er skrevet og gjennomgått av forfatterne. I bearbeidelsen har vi brukt kunstig intelligens i noen avsnitt.
