ARTRITT (REV 006-REV 020)
11 Ultralydundersøkelse av ledd, sener og tilgrensende strukturer (REV 011)
Ultralyd av ledd og sener
Jan Tore Gran and Øyvind Palm
Dette kapitlet inneholder:
- Innledning
- Hvordan ultralyd fungerer
- Terminologi
- Ultralyd i revmatologi
- Undersøkelser av ledd og vev
- Kneledd
- Albuer
- Ankler og føtter
- Hofter, hånd og håndledd
- Skulder
- Perifere nerver
- Blodårer
- Spyttkjertler
- Ultralyd i barnerevmatologi
- Injeksjonsteknikk med ultralyd
- Retningslinjer
- Litteratur
Innledning
Ultralyd av ledd er en viktig ferdighet for spesialistkandidater i revmatologi. Den gir forbedret diagnostisk presisjon, mulighet for økt kostnadseffektivitet og bedre pasienttilfredshet. Å tilegne seg kompetanse i ultralydundersøkelser er derfor avgjørende for å tilby moderne og effektiv revmatologisk omsorg.
Ultralydundersøkelser tilbyr en rekke fordeler sammenlignet med tradisjonelle metoder. Denne teksten gir en forklaring av prinsippene bak ultralydundersøkelser og dens bruk i revmatologi.
Hvordan ultralyd fungerer:
Ultralydundersøkelse benytter høyfrekvente lydbølger som reflekteres av vev. Lydbølgene beveger seg med forskjellig hastighet og penetrasjon i ulike medier, noe som danner grunnlaget for visualisering.
- Væske: Reflekterer lite lydbølger og fremstår som svart (an-hypoekkogent) på bildet.
- Vev: Viser ulik grad av gråtone på bildet, avhengig av ekkogenitet (evne til å reflektere lydbølger).
- Skjelett og luft: Reflekterer nesten 100% av lydbølgene og fremstår som hvite (hyper-ekkogene) strukturer.
For å hindre luft mellom probe og vevsoverflate, brukes en gel for å sikre god kontakt.
Et ultralydapparat har en transducer (probe) som både sender og mottar ultralyd. Proben kan sende signaler i ulike frekvenser.:
- Lav frekvens (3-5 MHz): Trenger dypt inn i vevet og brukes ved undersøkelse av hofter og andre dypere strukturer.
- Høy frekvens (10-18 MHz): Gir bedre oppløsning og brukes ved undersøkelse av overfladiske strukturer som sener, slimposer, små ledd og overfladiske arterier.
De mottatte signalene omformes til elektriske impulser via piezoelektriske krystaller i proben. Disse impulsene konverteres deretter til bilder på en PC-skjerm. Bildet projiseres 90 grader på proben.
| Terminologi | Forklaring |
| Probe | Enheten som beveges på pasienten og som sender og mottar ultralydsignaler. Vanlige posisjoner er lengdesnitt og tverrsnitt, samt dynamisk undersøkelse der en flytter eller vinkler proben over vevet. |
| Frekvens | Hastigheten på ultralydbølgene. Frekvensen måles i antall svingninger per sekund. 3-5MHz brukes ved dyp scanning, 8-18 MHz overfladisk |
| Fokus | Ultralydapparatet kan stilles inn til å gi skarpest mulig bilde i bestemte dybder. Autofokus finnes på noen apparater. |
| Gain | Styrken på signalet som sendes |
| B-mode /Grey scale | Står for “brightness mode” og viser forskjellige gråtoner. B mode innstilles etter ønsket dybde, frekvens, gain og fokus (hvis ikke autofokus) |
| Anekkoisk | Ingen bølger reflekteres, alt er sort (væske) |
| Hypoekkoisk | Grå-skala mellom anekkoisk og hyperekkoisk kan skille ulike strukturer (muskler, sener, synovitt) |
| Hyperekkoisk | Det meste eller alle bølger blir reflektert og strukturen fremstår som nesten helt hvit (luft eller bensubstans). |
| Doppler, color-Doppler, Power-Doppler | Teknikk som utnytter endring mellom den sendte og mottatte frekvensen når partikler (erytrocytter i blodet) beveger seg. Doppler viser retningen og hastigheten av blodstrømmen. Color Doppler viser retningen, ofte rødt mot hjertet og blått fra hjertet. Power Doppler vurderer amplituden av de reflekterte bølgene ved ulike fargekoder (rødt-gult-hvitt) |
| Artefakter | Skygge ses under hyperekkogen struktur, for eksempel kalk/kalsinose.
Forsterkning (enhancement) ses under hypoekkogene strukturer fordi bølgene er blitt mindre absorbert enn i tilgrensende vev. Speckle er de mange punktene en ser spredt over hele bildet. De skyldes interferens. Anisotropi oppstår når proben ikke er 90 grader over strukturen. Bølgene reflekteres da ikke tilbake til proben. Sener og lignende kan feilaktig fremstår som anekkoiske. Kantskygge oppstår bak kanten av cyster fordi bølgene treffer kurvaturen tangensialt og spres, slik at energi tapes. Reverberation/speiling er speiling av høyekkogene overflater. Det ses artefakt med langsgående parallelle linjer. Disse kan feiltolkes som reelle strukturer. Blooming kan ses ved Doppler-undersøkelse ved for sterk “gain”. Farge ses utenfor blodårer. |
Ultralyd i revmatologi:
Muskel-skjelett-ultralydundersøkelser er rutinemessig ved mange revmatiske sykdommer (Hammer HB, 2012; Iagnocco A, 2011). Ultralyd gir en unik mulighet til å:
- Undersøke innside av ledd og tilgrensende strukturer
- Gjennomføre undersøkelsen som del av en klinisk vurdering
Tabell; Fordeler og ulemper med ultralydundersøkelse av ledd (
| Tema | Beskrivelse / Innhold | Referanse / Kommentar |
|---|---|---|
| Fordeler med ultralydundersøkelser | • Rimelig: Sammenlignet med MR-undersøkelser. •Tilgjengelig: Rask og enkel tilgang. • Uten stråling: Ingen risiko forbundet med ioniserende stråling. |
|
| Ulemper med ultralydundersøkelser | • Subjektiv tolkning: Bildene kan tolkes ulikt avhengig av undersøkerens erfaring. • Tidkrevende: Undersøkelsen kan ta noe tid. |
|
| For å redusere feilkilder | • Standardiserte undersøkelser: Utarbeidet for å sikre enhetlig undersøkelsesprosedyre. • Skåringssystemer: Gir objektive målinger for å sammenligne funn. |
(Möller I, 2017). |
| Effektiv tidsbruk | Undersøkelsestiden kan delvis kompenseres ved å: • Innhente supplerende pasientinformasjon under undersøkelsen. • Begrense undersøkelsen til relevante områder med symptomer eller forventede forandringer. |
Undersøkelse av ulike ledd og annet vev
Kneledd.
Ultralydundersøkelse av kneledd er en viktig del av den kliniske vurderingen hos pasienter med knesmerter og mistanke om leddlidelse.
| Undersøkelsesområde | Posisjon / Teknikker | Strukturer som vurderes | Funn / Observasjoner |
|---|---|---|---|
| Anterior undersøkelse | Pasienten ligger flatt med en pute under kneet (20–30° fleksjon). Proben holdes longitudinalt (sagittalplan) fra patellas øvre kant. |
Quadricepssenen | • Skader på quadricepssenen • Patologisk hydrops i suprapatellar resess • Lav bruskhøyde og osteofytter ved artrose • Ultralydmønster ved urinsyregikt eller pyrofosfatartritt/kondrokalsinose • Prepatellar bursitt |
| Proben plasseres longitudinalt og transversalt over patella og ned til tibia. | Patellarsenen | • Prepatellar bursitt • Infrapatellart ses Hoffas fettpute (fysiologisk) • Patologisk væske i infrapatellar bursa/bursitt |
|
| Medial undersøkelse | Kneet flekteres 20–30°. Proben holdes longitudinalt. | Kollateralligamentet Mediale menisk Pes anserinus (sartorius, gracilis, semitendinosus) |
• Fissurer i menisken eller dislosering • Tilstanden til kollateralligamentet vurderes • Eventuelle seneforandringer ved pes anserinus |
| Lateral undersøkelse | Kneet flekteres 20–30° og innadroteres. Proben holdes longitudinalt. | Iliotibiale bånd Lateral menisk (synlig som trekant i leddspalten) Kollateralligament (i ekstensjon) Popliteussene Biceps femoris-sene (ved transversalt snitt) |
• Rupturer i kollaterale ligament • Inflammasjon iliotibialt lateralt ved kneet (runner’s knee) • Patologisk hydrops i kneleddet |
| Posterior undersøkelse | Pasienten ligger på magen eller siden med ekstendert kne. Transversal undersøkelse: vurdering av strukturer bak kneet. Longitudinalt snitt: vurdering av Bakers cyste. |
Transversalt: – Sartoriusmuskel – Gracilis- og semitendinosussener – Bursa mellom semimembranosus og mediale gastrocnemius-hode – Arteria poplitea (pulserende) – Poplitea venen (komprimerbar, Doppler) – Tibialisnerven (superfisielt) Longitudinalt: – Bakers cyste i knehasen medialt |
• Bakers cyste • Bekreftelse av popliteal vene-kompresjon • Kartlegging av bursa og nærliggende sener |
| Generelle observasjoner | • Venen kollapser ved elevert ben • Ultralyd gir detaljert informasjon om: – Skader på leddbrusk, sener og leddbånd – Inflammasjon i ledd og omkringliggende strukturer – Ansamlinger av væske i ledd og bursae – Skjelettforandringer ved artrose og andre lidelser |
- Vennligst les mer om ultralydundersøkelse av kneet på European Society of MusculoSkeletal Radiology og EULAR ultralyd scanning guide/sonoatlas (kne)
Albue
Observer: hydrops, synovitt, erosjoner, entesopati, bicepsseneruptur, bursitt og kompresjon/entrapment ved nervus ulnaris.
- Vennligst se European Society of MusculoSkeletal Radiology (albue) og EULAR ultralyd scanning guide/sonoatlas (albue). Albuen utsettes ofte for overbelastning, skade og artritt.
Ankel og fot
Observer: synovitt-tegn i ledd og langs sener, artrose, bursitt, urinsyregikt (dobbeltkontur, erosjoner ofte i MTP-1), entesitt (Akilles).
- Vennligst se European Society of MusculoSkeletal Radiology (ankel) og EULAR ultralyd scanning guide/sonoatlas (ankel og fot).
Hofteledd
Observer: synovitt, trochanter- og iliopsoas-bursitt, nekrose i femurhodet, pyrofosfatartritt/kondrokalsinose.
- Vennligst se European Society of MusculoSkeletal Radiology (hofte) og EULAR ultralyd scanning guide/sonoatlas (hofte).
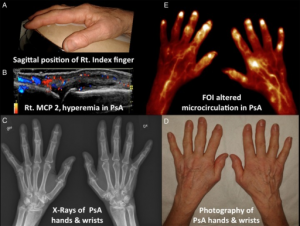
Hånd og håndledd
Observer: artritt med synovitt, hydrops og/eller usurer, tendinitt (deQuervain), tenosynovitt, peritendinitt, kompresjon av nervus medianus (canalis carpi/karpaltunnel syndrom) og ulnaris, artrose (ofte CMC-1).
- ,European Society of MusculoSkeletal Radiology (håndledd)
- EULAR ultralyd scanning guide/sonoatlas (håndledd og hånd).
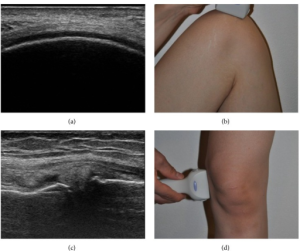
Skulder
Pasienten undersøkes best sittende med bar overkropp på en stol som kan roteres.
Observer: impingemet, hydrops, synovitt, artritt, kalsinose, bursitt, acromioclavikulærledd-cyste, rotator cuff patologi, seneruptur.
- For videre informasjon om skulder vises til European Society of MusculoSkeletal Radiology og EULAR ultralyd scanning guide/sonoatlas (skulder).
Perifere nerver
- Ultralydundersøkelse av nerver er beskrevet i EULAR sonoatlas (perifere nerver).
Blodårer
- Ved utredning av temporalis arteritt kan Doppler undersøkelse av temporalis arterien vise tegn på inflammasjon i karvegg (“halo”) og gi sterkt mistanke om sykdommen.
- Observer også veggtykkelse (intima/media), kompresjonstegn, aterosklerose.
- Metoden kan også veilede kirurgen til å ta biopsi av affisert arterie.
- Også større arterier affiseres hos en stor andel.
- Vennligst les om ultralyd av blodårer i EULAR ultralyd scanning guide/sonoatlas (blodårer).
Spyttkjertler
Undersøkelse av glandula parotis og submandibularis.
Observer: bilaterale inhomogene forandringer ved Sjøgrens syndrom, lymfeknuter og andre oppfylninger i kjertlene (lymfeknuter i gl. submandibularis må utredes nærmere).
- Se nærmere i EULAR ultralyd scanning guide/sonoatlas (spyttkjertler).
Ultralyd i barnerevmatologi
Ultralydundersøkelse kan lett aksepteres av barn og benyttes i stor grad i barnerevmatologi (Sande NK, 2021). Kunnskap om og praktisk bruk av ultralyd kreves nå ved spesialistutdanningen i revmatologi.
Observer: ulikheter i barn og voksnes skjelett i form av mye brusk, ufullstendig forbening, vekstsoner og fysiologisk mye vaskularisering. Synovitt og hydrops skilles fra fysiologiske prosesser.
Noen praktiske råd ved bruk av ultralyd (Referanse: Ultralyd, Kompendium i revmatologi 9. utgave kapittel ved Øyvind Midtvedt)
- Ha optimale forhold med mørk belysning og god sittestilling.
- Bruk gel og hold proben med stø hånd.
- lkke trykk proben for hardt ned mot underlaget (presser bort væske).
- Unngå artefakter- viktig å undersøke objekter fra flere sider og vinkler.
- Lær deg de ulike plan (transversalt, longitudinelt m.m.).
- Begynn med kneledd.
- Høy frekvens ved overfladisk beliggenhet (10-12 MHz ved finger/håndledd).
- Lav frekvens ved dyp beliggenhet (5 MHz ved hofteledd).
- Gain: Regulerer den samlede forsterkningen av det mottatte UL- signalet (bildet blir lysere eller mørkere).
- TGC: Time- gain- compensation, flere knapper som regulerer forsterkninger i forskjellige dybder i vevet. Disse 8-12 knappene bør stå i midten eller i en myk kurve.
Injeksjonsteknikk med ultralyd
Ultralydveiledning har forbedret injeksjonsbehandlinger innen revmatologi og ortopedi betydelig. Den kan sørge for at nålen er plassert i riktig område, noe som kan øke effektiviteten og redusere risikoen for komplikasjoner.
Hvordan foregår en ultralydveiledet injeksjon?
- Forberedelse: Pasienten legges i en komfortabel stilling. Behandleren rengjør injeksjonsstedet og bedøver huden.
- Ultralydundersøkelse: Behandleren bruker en ultralydprobe for å lokalisere målområdet.
- Nåleplassering: Behandleren setter inn nålen under ultralydoveiledning, og sikrer at den er plassert riktig i målområdet.
- Injeksjon: Medisinen injiseres sakte og nøyaktig.
- Avslutning: Nålen trekkes ut, og injeksjonsstedet dekkes med et plaster.
Ultralydveiledning kan brukes til å sette injeksjoner i:
- Ledd: Kne, hofte, skulder, albue, håndledd, fingre og tær
- Sener og leddbånd: Ankelbånd, korsbånd, akillessene, etc.
- Muskler: Triggerpunkter, muskelspasmer
- Bursae: Smertefulle væskeansamlinger i leddområder
Vennligst se også prosedyrer fra Norsk Revmatologisk Forening
Retningslinjer
EULAR: standardiserte prosedyrer for lagring av pasienten og leddundersøkelser er utarbeidet av EULAR i 2017 (Möller I, 2017).
EULAR: I 2001 publiserte EULAR retningslinjer for standard undersøkelser av ledd og periartikulære strukturer (Backhaus M, 2001). Denne er oppdatert med Möller I, 2017 (EULAR anbefalinger) og EULAR Ultralyd scanning guide/atlas (Møller I).
OMERACT: I 2005 kom OMERACT konsensus definisjoner for patologiske lesjoner observert med ultralyd ved RA (Wakefield RJ, 2005).
Litteratur
EULAR Ultralyd scanning guide/atlas
Sande NK, 2021 (UL scoringssystem JIA)
Rizzo C, 2013 (RA)
