ANDRE SYKDOMMER (REV 063-REV 077)
208 Relapsing/residiverende polykondritt (REV 023, REV 038)
Øyvind Palm
Kjennetegn på Relapsing polykondritt
Kliniske symptomer med residiverende inflammasjon i ørebrusk, nese eller trachea er essensielle.
Biopsi er ikke rutine, men vil bekrefte kondritt.
MR- og PET/CT bidrar til å viser kondritt og sykdomsutbredelse.
- Differensialdiagnoser ved systemiske bindevevssykdommer og ved vaskulitt er også omtalt i et egne kapitler.
ICD-10: M94.1
ATC koder (for legemiddelstatistikk): Prednisolon: H02A B06 Immunsuppressive legemidler: L04A A
Definisjon
Relapsing polykondritt (RP) kjennetegnes av episodisk inflammasjon i ørebrusk, nese, trachea og/eller ledd (Arnaud L, 2023). Tilstanden er sjelden, men kan være progredierende og destruktiv. De autoimmune prosessene er hovedsakelig er rettet mot bruskvev. Interessen for RP har økt de siste årene. Det skyldes i stor grad relasjonen til det nylig beskrevne VEXAS-syndromet (Beck D, 2020).
Historie
Rudolf Jaksch von Wartenhorst beskrev det første tilfellet (“polykondropati”) i 1923. En 32-år gammel pasient med feber, smerte og hevelse til ører, senere redusert hørsel og sadelnese-deformitet. Biopsi fra nesebrusk viste tap av brusk. Begrepet relapsing polykondritt ble introdusert av Pearson i 1960 (Chauhan K, 2023).
Patogenese
Sannsynligvis foreligger en Th1 drevet tilstand der CD4 + T-celler er rettet mot peptidsekvenser i kollagen type II, IX og XI. Sirkulerende vevsspesifikke antistoff mot disse er sett ved tilstanden (Chauhan K, 2023 sp). Årsaken er ukjent.
Epidemiologi og demografi
RP er sjelden, med en prevalens (i Storbritannia) på ca. 0,9 per million innbyggere årlig, noe som tilsvarer 5-6 tilfeller i Norge . Insidensen er ca. 0,71/million/år. Tilstanden angriper menn og kvinner omtrent like ofte. Gjennomsnittlig debutalder er omkring 40-60 år, men kan ses i alle aldre (11-81 år) (Hazra N, 2015). Relapsing polykondritt sees ofte koeksisterende med andre autoimmune sykdommer og med VEXAS syndromet.
Symptomer
RP er karakterisert av residiverende episoder med inflammasjon og destruksjon av bruskvev. Sykdommen kan affisere ulike bruskstrukturer i kroppen, samt andre organer, og symptombildet er ofte varierende og fluktuerende.
Debut og sykdomsforløp
Klassisk debut med affeksjon av ørebrusk og neserot observeres hos omtrent 60% av pasientene, noe som ofte muliggjør en rask klinisk diagnose. Hos de resterende ca. 40% er sykdomsdebuten atypisk, med presentasjon som isolerte symptomer som kan feilaktig tolkes som en systemisk inflammasjon av ukjent årsak (Arnaud L, 2023). Atypisk debut kan inkludere:
- Leddmanifestasjoner: Ikke-erosiv artritt, ofte i sternoklavikulære ledd, kostokondrale ledd og sternomanubrielle ledd (Arkin CR, 1975).
- Respiratoriske symptomer: Astmalignende symptomer som følge av bronkial stenose, heshet eller kronisk tørrhoste som indikerer involvering av luftveiene (Letko E, 2002).
- Hørselsorgan: Plutselig hørselstap, vertigo eller tinnitus (Clark LJ, 1992).
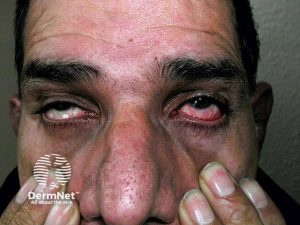
- Oftalmologiske manifestasjoner: Episkleritt eller skleritt, eventuelt også kornea- eller uveitt (Isaak BL, 1986).
- Dermatologiske manifestasjoner: Neutrofil dermatose (f.eks. Sweet’s syndrom), purpura (OBS! differensialdiagnoser).
- Systemiske tegn: Uforklart feber (OBS! differensialdiagnoser).
Organspesifikke manifestasjoner
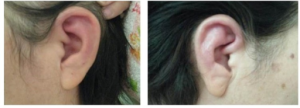
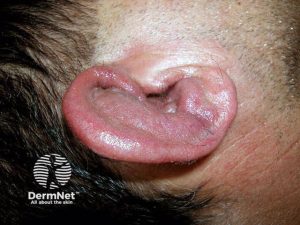
Ører: Den vanligste manifestasjonen er kondritt i ørebrusken som affiserer over 90% av pasientene (Emmungil H, 2015). Dette presenteres som tydelig rødhet, hevelse og uttalt smerte i den ytre ørebrusken, unilateralt eller bilateralt. Øreflippen er ikke angrepet. Varigheten av hvert anfall er nesten alltid > 48 timer. Anfall som varer få timer skyldes neppe RP. Gjentatte episoder med RP kan føre til permanent deformitet, ofte beskrevet som “blomkåløre”. Indre øret/Cochlo-vestibulært: Ca 35% angripes i form av svimmelhet/vertigo, gradvis eller akutt hørselstap.
Nese: Episoder med ømhet (proksimalt) og noen ganger lett hevelse over neseryggen er vanlig (50-70%). Vedvarende inflammasjon kan føre til bruskdestruksjon og utvikling av en karakteristisk “sadelnese”-deformitet (som ved GPA) over tid (Lahmer T, 2010).
Luftveier (trachea og bronkier): Inflammasjon i luftveisbrusken kan gi kronisk brystsmerter, tørrhoste, stridor eller heshet. Affeksjon av luftveier forekommer hos 30-50%. Lokalisert hevelse og ømhet i de affiserte områdene er et tegn på aktiv kondritt (Letko E, 2002). Alvorlig respiratorisk involvering kan føre til luftveisobstruksjon og er en betydelig årsak til morbiditet.
Ledd: Episoder med artritt er vanlige (ca. 75%), særlig i de sternoklavikulære, kostokondrale og sternomanubrielle leddene i brystkassen (10-30%). Artritten er typisk seronegativ, asymmetrisk, migrerende og non-erosiv.
Øyne/occulært: Episkleritt er en vanlig okulær manifestasjon og er typisk godartet. Mer alvorlig er skleritt, som kan medføre øyeskade. Betennelse i hornhinnen (keratitt) og regnbuehinnen (uveitt) er sjeldnere (Isaak BL, 1986). En av fire pasienter med RP opplever øyemanifestasjoner. Det er også verdt å merke seg at omtrent 25% av pasienter med akutt anterior uveitt har underliggende ankyloserende spondylitt (AS).
Kardiovaskulære manifestasjoner: Omtrent 10% av pasientene utvikler hjerteklaffskader, som kan medføre tegn på hjertesvikt (Lang-Lazdunski L, 1995). Dette inkluderer primært aortainsuffisiens og mitralklaffinsuffisiens som følge av inflammasjon i hjerteklaffstrukturer og aortaroten. En viktig kardiovaskulær differensialdiagnose er VEXAS.
Hud/dermatologisk: Uvanlig manifestasjon. Hos menn over 60 års alder (og myelodysplasi) bør amn tenke på VEXAS.
Slimhinne ulcerasjoner er også uvanlig og bør lede utredningen mot MAGIC syndrom som overlapper med Behcets sykdom.
Undersøkelser
Diagnosen relapsing polykondritt kan først stilles når kondritt foreligger. Andre symptomer kan i noen tilfeller imidlertid forutgå med opp til flere år, slik at latenstiden frem til diagnose kan være lang.
Fotodokumentasjon. Fordi symptomene opptrer i episoder, kan det være vanskelig å vise symptomene til avtalt undersøkelse hos legen. Fotografi av øre-forandringer (for dokumentasjon) som kan gjøres av pasienten selv er da nyttig. Legeundersøkelser i aktiv sykdomsfase skal skille fra infeksjon og skade.
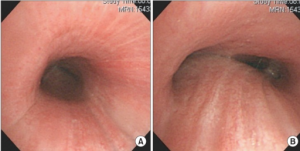
Lunger og luftrør.
- Lungefunksjon. Tegn til obstruksjon ved ekspiratorisk- og inspiratorisk pust kan påvises ved lungefunksjons-tester.
- CT med inspirasjons- og ekspirasjonsbilder. Kollaps av trachea/bronkier kan og fortykket trachea/bronchialvegg kan påvises ved CT-undersøkelser forutsatt at bilder blir tatt i ekspirasjon (Jalaber C, 2022).
- Bronkoskopi med vevsprøve (biopsi) bør en være tilbakeholden med på grunn av risiko for perforasjon og blødninger relatert til svekket, inflammatorisk vev (Wang ST, 2024).
- MR-undersøkelse kan bidra til å skille betennelse fra fibrose (for eksempel i trachea og i strupen).
Hjertet. Inflammasjon i hjerte-klaffer og store arterier (merkes ofte ikke). Kardiomegali, rytme-forstyrrelser, myokarditt. Ekkokardiografi.
Blodprøver. Inflammasjon er vanlig med noe høy senkningsreaksjon (SR) og CRP ses hos >50% av pasientene ved anfall, men er ikke obligatorisk. Eosinofili ses hos 10%, ANA 22-60%, ingen spesifikke undergrupper. Revmafaktorer (RF) hos 16%. a-Type II kollagen antistoff hos 50%, men dette er ikke rutineprøve. ANCA i lavt titer, men en forventer ikke PR3 eller MPO. Komplement-faktorer (C3 ogC4) er normale.
Bildediagnostikk. Undersøkelses-resultatene er avhengige av sykdoms-fasen.
- CT. Trachea- og bronkiale manifestasjoner kan påvises ved CT lunger, forutsatt at det tas bilder også i ekspirasjons-fase (Grandiere L, 2024). Fortykkelse anteriort omkring trachea forventes også, mens den dorsale membranen (uten brusk) spares. Supplerende CT av bihuler kan være av differensialdiagnostisk verdi (OBS! GPA).
- MR-undersøkelser kan vise tegn til bruskskade.
- PET/CT med 18FDG viser sykdomsutbredelsen (Yamashita H, 2014), men gjøres ikke rutinemessig.
- Røntgen kan vise forkalkninger i ører og annen brusk etter lengre tids sykdom, men er ikke rutine.
Biopsi fra ørebrusk kan bekrefte diagnosen, men er ikke nødvendig hvis diagnosen er sikret fra før. Indikasjonen kan være ved atypiske forløp, f. eks. vedvarende øre-affeksjon for å utelukke lymfom og andre differensialdiagnoser.
Forekomst av de vanligste kliniske manifestasjonene ved relapsing polykondritt (Arnaud L, 2023): |
|
|---|---|
| Kliniske manifestasjoner | Kumulativ frekvens over tid |
| Kondritt i ytre øret | 70 -95% |
| Kondritt i nesen | 35 -63% |
| Sternocostal kondritt | 44 -65% |
| Laryngotracheobronchial kondritt | 21 -56% |
| Inflammatorisk leddsykdom | 52 -85% |
| Øye-manifestasjoner | 44 -65% |
| Audio-vestibulære manifestasjoner | 19 -46% |
| Hud-affeksjon | 17 -46% |
| Hjerteklaffer | 6 -27% |
| Sentralnervøse manifestasjoner | 5 -9% |
| Myelodysplasi | 6 -9% |
Diagnosen
Diagnosen Relapsing polykondritt stilles på bakgrunn av typisk sykehistorie og undersøkelsesfunn (se ovenfor) med fravær av annen årsak (se nedenfor). McAdams har foreslått kriterier for diagnosen (McAdams LP, 1976), der minst tre av følgende skal være oppfylt:
- Residiverende kondritt i begge aurikler
- Non-erosiv inflammatorisk artritt
- Kondritt i nesebrusk
- Inflammasjon i øyne som konjunktivitt, keratitt, skleritt eller uveitt
-
Kondritt i respirasjonstrakten med affeksjon av laryngealt eller trachealt vev
- Cochlea eller vestibulær skade med nevrosensorisk hørseltap, tinnitus eller vertigo
Differensialdiagnoser
Det er viktig å være klar over differensialdiagnosene og å utføre en grundig klinisk vurdering, samt relevante laboratorieprøver og bildediagnostikk for å skille RPC fra andre tilstander. Spesielt bør en være oppmerksom på VEXAS-syndrom hos menn > 65 års alder, særlig med feber, myelodysplasi og hudmanifestasjoner. Et annet alternativ er granulomatose med polyangiitt (GPA). Tidlig og nøyaktig diagnose er avgjørende for å sikre riktig behandling og prognose for pasientene.
- Øret (Aurikulær inflammasjon):
- Post-infeksiøs sykdom (bakterier): Infeksjoner i øret er sjelden, men forårsaker betennelse og smerter som kan ligne på aurikulær kondritt. Utløsende årsak kan være f. eks. piercing. En sjelden, men alvorlig infeksjon er nekrotiserende ekstern otitt med p.aeruginosa som medfører intens smerte, sekresjon og osteomyelitt i skallebasis (Sudhoff H, 2008). Det er viktig å utelukke infeksjon ved hjelp av klinisk vurdering og laboratorieprøver (CRP, leukocytter).
- Post-traumatisk tilstand (boksere, kampsport, andre skader): Skader på øret kan føre til betennelse og hevelse, som kan forveksles med kondritt. En grundig anamnese kan avdekke eventuelle traumer. (Ingvaldsen CA, 2017)
- Svulster. I svært sjeldne tilfeller kan lymfom direkte infiltrere bruskvev, spesielt i hode-hals-området som ører, nese eller luftveier. Dette kan forårsake lokal hevelse, rødhet og smerte som er vanskelig å skille fra kondritt, men har et mer kontinuerlig forløp.
- Insektsstikk. En viktig forskjell er at insektstikk ofte er assosiert med intens kløe, noe som er uvanlig ved RP-kondritt hvor smerte er det dominerende symptomet.
- Solbrenthet. Forskjellen er at solbrenthet typisk rammer hele den eksponerte huden, mens RP-kondritt er begrenset til brusken og skåner øreflippen (som ikke inneholder brusk).
- VEXAS syndrom: Dette er en nylig beskrevet autoinflammatorisk tilstand som kan etterligne relapsing polykondritt, spesielt når det gjelder menn etter 65 års alder, feber, lungeinfiltrater og hudmanifestasjoner. Blodprøver med tendens til trombocytopeni, neutropeni, makrocytose (>100fl) og høyere CRP. Genetisk testing kan være nødvendig for å stille diagnosen.
- Nese
- GPA/Wegeners Granulomatose: kan også involvere øvre luftveier og forårsake sadelnese-deformitet, som kan ligne på det som sees ved relapsing polykondritt. Biopsi og serologiske tester (PR3-ANCA) kan hjelpe med å skille de to tilstandene.
- IgG4 relatert sykdom: Kan også gi sadelnese og betennelse i øvre luftveier. IgG4-relatert sykdom kan involvere andre organer, og diagnosen stilles ved hjelp av serologi og vevsbiopsi.
- Øyesykdom av annen årsak
- Reumatoid artritt, ANCA-vaskulitt, polyarteritis nodosa, Behcets syndrom, Cogans syndrom: Disse tilstandene kan alle forårsake øye-betennelse som kan ligne på det som sees ved relapsing polykondritt. En grundig klinisk vurdering og laboratorieprøver er nødvendig for å stille riktig diagnose.
- Trakeal stenose av andre årsaker
- GPA: fortykket trachea-vegg med stenose, men oftere mer begrensede områder og rundt hele trachea enn ved RP (som ofte angriper større områder, men sparer den posteriore membranen) (Jalaber C, 2022).
- Thymom, IgG4-relatert sykdom, amyloidose med flere: Tilstandene kan alle forårsake innsnevring av luftrøret som kan ligne på det som sees ved relapsing polykondritt. Bildediagnostikk og vevsbiopsi er nødvendig for å stille riktig diagnose.
- Lymfomatoid granulomatose: Denne sjeldne tilstanden kan involvere øvre luftveier og forårsake lignende symptomer som ved relapsing polykondritt. Biopsi og immunhistokjemi er viktig for å skille de to tilstandene.
Bakenforliggende sykdommer
Vaskulitt. Nær alle typer systemisk vaskulitt (GPA, MPA, PAN, Behcets, Henoch-Schönlein purpura, Cogans syndrom, Bürgers sykdom, leukocytoklastisk vaskulitt).
Myelodysplastisk syndrom og annen malignitet. Påvirker benmargens evne til å produsere blodceller med anemi, blødninger (trombocytopeni), infeksjoner (leukopeni). Også lymfom som MALT-lymfom, myelomatose og cancer (lunge, mamma, kolon, urothel, sarkom) er beskrevet. I alt kan 11-13% av tilfellene med polykondritt tilskrives bakenforliggende malignitet. Menn med sykdomsdebut etter 60-års alder er mest utsatt (Rednic S, 2018).
VEXAS: Menn >65 år, feber, hudmanifestasjoner.
MAGIC syndrom er en overlappende tilstand med polykondritt og slimhinnesår som ved Behcets sykdom
Behandling
Behandlingen av relapsing polykondritt (RP) rettes mot å dempe inflammasjon, lindre symptomer og forebygge komplikasjoner. Behandlingen tilpasses individuell sykdomsaktivitet og omfang (Petitdemange A, 2022). I tilfeller med manifestasjoner i luftveiene vil man ofte kombinere kortikosteroid (prednisolon) med et bDMARD som initial behandling.
- Akutt
- NSAIDs. I milde tilfeller kan NSAIDs som ibuprofen eller naproxen være tilstrekkelig for å lindre smerter og inflammasjon.
- Paracetamol. Ved behov kan analgetika midler som paracetamol for å lindre smerter.
- Prednisolon: De fleste tilfeller vil ha behov for kortikosteroider som prednison (f. eks 30-60mg/d). Disse medikamentene demper betennelsen effektivt, men har også en rekke bivirkninger, spesielt ved langvarig bruk. En kombinasjon med metotreksat brukes derfor ofte.
- Ved laryngo-tracheal, bronkial, kardiovaskulær, nyre, øye eller neurologiske manifestasjoner (sjelden) gis Prednisolon 60-100mg/d eller SoluMedrol opp til 1000mg i.v. En kombinasjon med bDMARD er aktuelt.
- Cyklofosfamid. Svært alvorlige tilfeller kan behandles med Sendoxan (Chauhan K, 2023).
- Vedlikehold
- Prednisolon i en lav dose (for eksempel Prednisolon 7,5mg/dag eller laveste dose som hindrer anfallene)
- Immunsuppressiv behandling. Ved alvorlige eller tilbakevendende tilfeller som ikke responderer tilfredsstillende på kortikosteroider og ved trachea-affeksjon kan det være aktuelt å bruke immunsuppressive legemidler:
- Metotreksat i doser som for revmatoid artritt (RA) kan brukes som steroid-sparende medikament (DMARD). Effekt forventes hos i over 50% av tilfellene (Petitdemange A, 2022)
- Alternativer: Kolkisin 1mg/d, Ciclosporin A, azathioprin (Imurel), cyclofosfamid i få måneder, dapson.
- Biologisk behandling (bDMARD): Ved alvorlig sykdom, spesielt trachea-affeksjon, eller når andre medikamenter svikter, kan biologiske legemidler som TNF-hemmere (f.eks. infliksimab, adalimumab, etanercept) eller sjeldnere rituksimab benyttes. Et alternativ er tocilizumab (ved skleritt) har forventet virkning hos 6-70% av pasientene (Petitdemange A, 2022). For anakinra (Kineret) foreligger mindre data.
- JAK-hemmere kan ha effekt, men det er per 2025 ennå få publiserte data (Yang R, 2025).
- Andre behandlingsformer
- CPAP ved alvorlige luftveismanifestasjoner med trachea/bronkial kollaps (f. eks. på intensivenhet).
- Laser for tracheal inflammasjon. Inflammasjonen omdannes til mer stabilt fibrotisk arrvev (Wu Y, 2024).
- Fysioterapi: Fysioterapi kan være nyttig for å opprettholde bevegeligheten i ledd og forebygge funksjonstap.
- Kirurgi: I sjeldne tilfeller kan kirurgi være nødvendig for å korrigere deformiteter eller fjerne trange partier i luftveiene eller trakeostomi.
Oppfølging. Mange pasienter kan oppnå remisjon eller god kontroll av sykdommen med adekvat behandling, men de fleste får tilbakefall, slik at langvarig oppfølging er viktig for å overvåke sykdomsaktivitet og forebygge komplikasjoner.
Prognose
Prognosen for relapsing polykondritt (RP) har blitt betydelig forbedret med fremskritt innen diagnostikk og behandling. Overlevelsen har økt fra 70% ved 5 år til 91% etter 10 år. Det vanligste er en relativt benign sykdom.
Rask diagnose og oppstart av effektiv behandling bidrar til å forebygge irreversible skader. Komplikasjoner som trakeal stenose, kollaps av nedre luftveier, hjerteklaffproblemer og infeksjoner kan påvirke utfallet (Chauhan K, 2023).
Retningslinjer
Franske : Utredning og behandling: Arnaud L, 2023
Litteratur
- Chauhan K, 2023
- Petitdemange A, 2022 (Behandling)
- Rednic S, 2018
- Shimizu H, 2018
- Haslag-Minoff J, 2018
- Emmungil H, 2015
- Sharma A, 2014
Teksten er skrevet og gjennomgått av forfatterne. I bearbeidelsen har vi brukt kunstig intelligens i noen avsnitt.
