ARTRITT (REV 006-REV 020)
19 Ankyloserende spondylitt (AS), aksial spondyloartritt (aSpA), Bekhterevs Sykdom (AxSpA) (REV 006)
Øyvind Palm and Jan Tore Gran
Prosedyrekoder: Leddpunksjon/artrocentese (klikk for å spesifisere ledd:) TN_10. UL veiledet leddpunksjon: NXA10K. Mikroskopi av leddvæske: NXFT05. EKG FPFE15
ATC koder: Behandling med immunsuppressive legemidler:: L04A. etanercept: L04AB01, adalimumab: L04AB04, infliksimab: L04AB02.
Nøkkelord for journalskriving ved Bekhterevs / ankyloserende spondylitt
- Diagnosen basert på:
- Inflammatorisk ryggsmerte, thoraks-stivhet, morgenstiv med varighet >30 minutter
- Perifere artritter i store ledd
- Uveitt
- Entesitt
- Funn ved røntgen, CT eller MR av iliosakralledd, spinale forandringer
- CRP
- HLA-B27
- Spondyloartritt blant første-grads slekt
- Effekt av NSAIDs eller biologisk legemiddel
- Tidligere sykdommer (psoriasis, inflammatorisk tarmsykdom, reaktiv artritt)
- Tidspunkt for sykdomsdebut
- Tarm-symptomer
- Psoriasis
- Allergier
- Hensikten med konsultasjonen
- Revmatoid artritt (RA), psoriasisartritt og andre spondyloartritter er omtalt i egne kapitler.
Innhold i dette kapitlet
- Definisjon
- Historikk
- Epidemiologi
- Patogenese og patofysiologi
- Symptomer
- Aksiale
- Perifere
- Entesitt
- Ekstraartikulære
- Undersøkelser
- Anamnese og klinikk
- Laboratorieprøver
- Bildediagnostikk
- Diagnostiske kriterier
- Differensialdiagnoser
- Svangerskap
- Behandling
- Non-medikamentell
- Medikamenter
- Kirurgi
- Monitorering og oppfølging
- Retningslinjer
- Litteratur
Definisjon
Ankyloserende spondylitt (AS) betegnes også som Bekhterevs sykdom og er en kronisk inflammatorisk aksial spondylitt som hovedsakelig angriper rygg, nakke og bekken (aksialskjelettet). Sykdommen er en del av spondyloartritt-gruppen (SpA) som er en samling revmatiske sykdommer som kjennetegnes ved inflammasjon i både rygg og perifere ledd. AS regnes som prototypen på aksial spondyloartritt (axSpA) og den radiografiske formen er praktisk talt identisk med klassisk Bekhterevs sykdom.
Til gruppen spondyloartritter hører:
- Ankyloserende spondylitt/AxSpA/Bekhterevs sykdom
- Psoriasisartritt (med ulike manifestasjoner som spondylitt, oligoartritt, monoartritt)
- Artritt ved kronisk inflammatorisk tarmsykdom (enteropatisk artritt assosiert med Ulcerøs kolitt, Crohns sykdom)
- Reaktiv artritt
- Udifferensiert spondyloartritt
AS er sterkt assosiert med HLA-B27-genet (>95% av pasientene), men den eksakte sykdomsårsaken er ukjent (Kim SH, 2023).
Sykdomsmanifestasjoner
AS rammer alltid iliosakralleddene og ofte også columna. I tillegg kan inflammasjon forekomme i perifere ledd (artritt), sene- og muskelfester (entesitt) og i andre organer som øyne, nyrer, tarm, hjertet og aorta. Mange pasienter har også inflammatoriske forandringer i tarmen, selv uten tydelige abdominale plager.
AS er en av få revmatiske sykdommer som kan defineres ved diagnostiske kriterier. Disse krever klare funn av artritt i iliosakralleddene (påvist ved røntgen- eller CT) kombinert med typiske symptomer (se kriterier nedenfor).
Man skiller mellom:
- Radiografisk AS, der man ser tydelige forandringer i iliosakralleddene på røntgen eller CT.
- Non-radiografisk aksial spondyloartritt, der slike forandringer ikke sees, men MR viser tegn til betennelse.
Historikk
Sykdommen ble første gang beskrevet av Vladimir M. Bekhterev (1857-1927) i 1892 og har derfor fått navnet Bekhterevs sykdom. På samme tid beskrev også Adolf Strümpell (1812-99) og Pierre Marie (1853-1940) lignende tilfeller. Sykdommen omtales derfor av og til som Morbus Bekhterev–Marie–Strümpell.

Vladimir M. Bekhterev var nevrolog og psykiater fra St. Petersburg. Han er kjent for sitt arbeid med Bekhterevs sykdom. Bekhterev var en fremtredende forsker og grunnla et av verdens første institutter for hjerneforskning i St. Petersburg. Han ble tilkalt for å undersøke Joseph Stalin i 1927 (sannsynligvis på grunn av ryggplager). Ifølge flere samtidige kilder skal Bekhterev etter undersøkelsen ha uttalt at pasienten viste tegn på paranoid sinnslidelse. Dagen etter døde Bekhterev plutselig under uklare omstendigheter. Det finnes ingen offisielle dokumenter som bekrefter at Stalin beordret hans død, men mistanken har vært sterk og vedvarende i både russisk og vestlig historieforskning.
AS ble lenge oppfattet som en variant av Revmatoid artritt (RA) (“revmatoid spondylitt”). Vladimir Bekhterev selv hevdet i 1895 at AS var en nevrologisk sykdom. I løpet av 1900-tallet ble det klart at Bekhterevs sykdom ikke bare rammer ryggen, men også ledd i armer og ben, samt sene- og muskelfester. HLA systemet ble oppdaget i 19LA-B27 brukes i dag som en viktig diagnostisk markør (Thorsby E, 2009).
De første beskrivelsene av AS gjaldt unge menn med vedvarende ryggstivhet, smerter og gradvis sammenvoksing av ryggsøylen. Senere har man forstått at sykdommen kan ramme begge kjønn, og at tidlig diagnose og målrettet behandling kan forhindre utvikling av alvorlige skjelettforandringer.
Moderne bildeundersøkelser med MR og CT har gjort det mulig å oppdage sykdommen tidligere, ofte før de klassiske røntgenforandringene oppstår. Dette har ført til begrepet non-radiografisk aksial spondyloartritt (nr-axSpA) som beskriver pasienter med tidlig sykdom uten synlige røntgenforandringer.
De modifiserte New York for kriterier for Bekhterevs sykdom/AS ble publisert av Van der Linden S i Arthritis and Rheumatism i 1984. De bygger på de kliniske Roma-kriteriene og New York kriteriene fra 1973 (Moll JM, 1973). I 2009 ble ASAS-kriterier publisert. Disse var ment å hjelpe klinikeren med å stille en diagnose av Bekhterevs-lignede sykdom tidlig i sykdomsforløpet ved å inkludere HLA-B27 og MR-forandringer (Rudwaleit, M, 2009). Senere har man imidlertid erfart at en diagnose (non-radiografisk SpA) kan medføre feildiagnoser i mange tilfeller. Denne diagnosen er derfor lite brukt i klinisk praksis.
Epidemiologi
Menn rammes omtrent dobbelt så ofte som kvinner, men kvinner får ofte et mildere og mindre typisk sykdomsbilde (Gran JT, 1990).
Samlet sett forekommer AS hos omtrent 0,2–1,6 % av befolkningen (prevalens), men den varierer mye mellom ulike deler av verden. Prevalensen er estimert til 0,2% i Sørøst-Asia og til 1,61 % i nordlige arktiske samfunn (Stolwijik C, 2016). Forskjeller i estimatene er delvis relatert til forskjeller i kvinneandelen, utvalgets gjennomsnittsalder, geografisk område, år for datainnsamling, måte å identifisere tilfeller på (case finding) og fastsettelse av tilfeller (case ascertainment).
Forskjellene i prevalens henger også tett sammen med utbredelsen av vevstypegenet HLA-B27 som er sterkt knyttet til sykdommen. Denne er hyppigere i nordlige befolkninger. I Sør-Norge har ca. 10% HLA-B27, i Troms 16% og hos norske samer 25%. Haida-indianere (Canada) og befolkningen på Papua New Guinea har den høyeste forekomsten av HLA-B27 med 50% (Gran JT, 1973; Bakland G, 2013).
AS starter vanligvis i ung voksen alder, oftest mellom 15 og 35 år. Sykdommen utvikler seg som regel gradvis, og mange får diagnosen flere år etter symptomdebut, særlig gjelder det kvinner fordi symptomene deres ofte tolkes som uspesifikke ryggplager. Tidlig diagnostikk er imidlertid viktig for å forhindre irreversibel stivhet og skade på ryggen.
Patogenese og patofysiologi
AS er en kronisk inflammatorisk sykdom som rammer ledd, sene- og muskelfester (enteser), særlig i rygg og bekken. Årsaken er ikke fullt ut kjent, men sykdommen skyldes et samspill mellom genetiske faktorer (særlig HLA-B27), immunsystemet og miljøpåvirkninger.
Genetiske faktorer
AS kan påvises hos 4-11 % av pasienters førstegrads-slektninger. Dette tyder på at genetiske faktorer spiller en rolle i utviklingen av sykdommen. man har estimert at arvelighet kan forklare ca. 80-90% av tilfellene konkordansen hos eneggede tvillinger >60% (Braun J, 2007).
Over 90–95 % av pasientene med klassisk AS er HLA-B27-positive. HLA-B27 omfatter 24 forskjellige alleler som koder for mer enn 100 ulike proteiner (subtyper; HLA-B27*01-..) (Kahn MA, 2013). Disse subtypene har bare små forskjeller i aminosyresekvensen. Alle subtyper, bortsett fra muligens 03, 06 og 09, er beskrevet ved AS. HLAB-27-genet finnes hos omtrent 8 % av befolkningen i Norge, men bare en liten andel av disse (ca. 5 %) utvikler sykdommen (Ulvestad E, 2000). Det betyr at HLA-B27 øker risikoen betydelig, men er ikke alene nok til å utløse sykdom (polygen). Andre gener (ERAP1, IL-23R og TNF-relaterte gener) spiller også en rolle i patogenesen (Braun J, 2007).
Det er vist at HLA-B27 kan påvirkes av tarmens mikrobiom (tarmbakterier) og dens metabolitter. HLAB-27 kan misfoldes og dermed indusere stress-respons i endoplasmatisk reticulum. Dette kan så utløse “autophagy/unfolded protein responses” (UPR). HLA-B27s tunge kjeder kan indusere inflammasjon via T-celler, NK-celler og myeloide celler. Induksjon av UPR gener utløser TNF-alfa, interleukin-17 (IL-17), IL-23 og interferon-γ, samt øker T-hjelper-celler (Th17 celler) (Pedersen SJ, Maksymowych WP, 2019).
Immunologiske mekanismer
AS kjennetegnes av aktivering av det innate immunsystemet (medfødte) og adaptive immunsystemet, der T-celler og proinflammatoriske cytokiner som TNF-α, IL-17 og IL-23 er sentrale. Disse signalstoffene driver en kronisk inflammasjon i ledd og enteser (Mauro D, 2021).
Vedvarende inflammasjon fører etter hvert til benpåleiring og forkalkning i ligamenter og ledd (ankylosering), som kan gi stiv og ubevegelig rygg. Dette er et klassisk tegn ved langtkommet sykdom.
Miljøfaktorer
Miljøet spiller også en rolle, men påvirkningen er ikke fullt kartlagt. Forskning tyder på at tarmmikrobiota kan være en viktig utløsende faktor. Mange pasienter med AS har subklinisk inflammasjon i tarmen, og det finnes likheter mellom AS og inflammatorisk tarmsykdom (IBD). Dette støtter teorien om at en immunreaksjon i tarmen kan bidra til sykdomsutvikling.
Sykdomsprosess
Inflammasjonen starter ofte i entesene som er overgangene mellom sene, ligament og ben (entesitt/ entesopati) og sprer seg deretter til ledd og ryggsøyle. I iliosakralleddene starter inflammasjonen i synovialhinnen på os ilium-siden, men betennelsesceller kan også sees i subkondral benmarg. Over tid kan sykdommen medføre:
- Erosjon av benstruktur (på grunn av inflammasjon).
- Nydanning av benvev/ossifikasjon (som kompensasjon).
- Sammenvoksing av ledd (ankylosering), spesielt i iliosakralledd og columna.
Denne prosessen forklarer hvorfor mange pasienter får nedsatt bevegelighet og stivhet i rygg og nakke.
Symptomer
AS er en systemisk, inflammatorisk sykdom som primært angriper rygg, bekken og andre deler av aksialskjelettet, men den kan også gi artritt i armer og ben, sene- og muskelfestebetennelser (entesitt), samt utenom-skjelettmanifestasjoner som påvirker øyne, hud, hjerte og tarm.
De kliniske manifestasjonene utvikler seg vanligvis gradvis over måneder eller år. De første symptomene viser seg ofte i ung voksen alder (15–35 år).
1. Aksiale symptomer (rygg og bekken)
Det mest karakteristiske tegnet på Bekhterevs sykdom er inflammatorisk ryggsmerte, som skiller seg tydelig fra mekaniske ryggsmerter. Typiske trekk ved inflammatorisk ryggsmerte:
- Debut før 40-45 års alder.
- Snikende start, ikke akutt.
- Bedring ved fysisk aktivitet, men ikke i hvile.
- Nattesmerter, særlig siste halvdel av natten.
- Morgenstivhet som varer mer enn 30 minutter.
- Symptomene varer mer enn 3 måneder.
Smertene starter ofte i nedre del av ryggen og setet, og kan veksle mellom høyre og venstre side (såkalt alternerende setesmerte) som er et klassisk tegn på sakroiliitt.
Etter hvert kan inflammasjonen spre seg oppover ryggen til thorakal- og cervikalcolumna og føre til stivhet og redusert bevegelighet.
I langtkommet sykdom kan ryggsøylen ankylosere slik at pasienten får en fast, fremoverbøyd holdning og det klassiske “bambusrygg”-utseendet på røntgen.
2. Perifere ledd
Omtrent en tredjedel av pasientene får også perifer artritt.
Dette gjelder særlig:
- Hofteledd (coxitt), noe som kan føre til betydelig funksjonstap og er ofte bilateralt
- Skulderledd (skapulohumeral artritt)
- Kne- og ankelledd
Artrittene er som regel asymmetriske og intermitterende og ofte med mindre hevelse og varme enn ved revmatoid artritt. Hos yngre menn kan hofteaffeksjon være et tidlig og dominerende symptom og regnes som et dårlig prognostisk tegn.
Muskel- og skjelettkomplikasjoner
| Komplikasjon | Forklaring / konsekvens |
|---|---|
| Ankylosering | Kronisk inflammasjon fører til nydannelse av ben og sammenvoksing av ryggvirvler. Resultatet er stiv rygg (“bambusrygg”). |
| Kyfose | Benpåleiring og tap av bevegelighet i rygg og nakke kan gi fast fremoverbøyd stilling, ofte med funksjonshemming. |
| Redusert bevegelighet i brystkasse | Inflammasjon i costovertebralledd reduserer brystkassens ekspansjon → nedsatt lungekapasitet. |
| Artritt i perifere ledd | Kne, hofte, skulder og ankel kan angripes → smerte, stivhet og funksjonstap. |
| Osteoporose og brudd | Kronisk inflammasjon og redusert aktivitet øker risiko for lav bentetthet og virvelbrudd, selv hos unge. |
3. Entesitt (betennelse i sene- og ligamentfester)
Entesitt er svært vanlig ved AS og kan være første tegn.
De mest typiske lokalisasjonene er:
- Hælen (plantarfascie og akillessene-feste).
- Kne (patellasene-feste).
- Bekken (crista iliaca, trochanter major).
- Thorakale ribbefester. Brystkassen kan oppleves stiv og trang.
Entesitt gir lokal smerte, ømhet og stivhet og kan føre til funksjonsnedsettelse. Hælsmerter er særlig vanlige og kan mistolkes som plantar fasciitt.
4. Ekstraartikulære manifestasjoner
Siden AS er systemisk, kan den gi utenom-leddsymptomer i flere organer:
| Organ / Manifestasjon | Beskrivelse |
|---|---|
| Øyne | Akutt fremre uveitt (iritt) forekommer hos opptil 25–40 % av pasientene. Typiske symptomer er rødt øye, lysskyhet og tåkesyn. Tilstanden krever rask øyelegevurdering og behandling med kortikosteroiddråper. |
| Hjerte | Inflammasjon kan ramme aortaroten og aortaklaffen, som kan føre til ektasi/aneurisme og aortainsuffisiens. I sjeldne tilfeller sees ledningsforstyrrelser (AV-blokk). (Grygiel-Gorniak B, 2020). |
| Lunger | I langtkommet sykdom kan det utvikles lungefibrose i øvre lungelapper, men dette er sjeldent i dag. |
| Tarm | Mange pasienter (ca. 60%) har subklinisk/”silent” inflammasjon i tarmen. Blant disse kan ulcerøs kolitt utvikle seg hos ca. 6% eller Crohns sykdom hos ca. 14% (Fragoulis GE, 2019). |
| Nyrer | Sekundær (AA-) amyloidose kan forekomme etter mange års aktiv sykdom, men er nå sjelden. |
5. Nevrologiske komplikasjoner
| Tilstand | Beskrivelse |
|---|---|
| Atlantoaksial subluksasjon | Betennelse mellom nakkevirvler kan føre til instabilitet i øvre cervicale ledd → risiko for kompresjon av ryggmarg. |
| Cauda equina-syndrom | Sjeldent, men alvorlig senkomplikasjon. Gir sensoriske og motoriske utfall i underekstremiteter, urinretensjon og inkontinens. |
| Ryggmargsskade etter traume | Ankylosert (stiv) rygg er mer utsatt for brudd og skader selv ved små fall. Krever forsiktig håndtering og radiologisk vurdering ved traume. |
6. Psykososiale og funksjonelle konsekvenser
Bekhterevs sykdom påvirker livskvalitet og psykisk helse. Kroniske smerter, stivhet og redusert funksjon kan føre til Fatigue og søvnvansker, depresjon og angst, arbeidsuførhet og sosial isolasjon.
7. Funksjonelle konsekvenser
Over tid kan kronisk inflammasjon og forkalkning føre til:
- Nedsatt bevegelighet i ryggen (målt med Schober-test og sidebøyning).
- Redusert thorakal ekspansjon som påvirker lungekapasiteten.
- Fremoverbøyd kroppsholdning (kyfose).
- Redusert livskvalitet på grunn av smerter, tretthet og stivhet.
Undersøkelser
Diagnostikk av AS bygger på anamnese, kliniske funn, bildediagnostikk og laboratorieprøver.
Målet er å påvise typiske tegn på kronisk inflammasjon i aksialskjelettet, samtidig som man utelukker andre årsaker til ryggplager.
Tidlig diagnose er avgjørende for å starte effektiv behandling og hindre varig skade.
Diagnostisk prosess – trinnvis tilnærming
| Trinn | Tiltak | Hensikt |
|---|---|---|
| 1️⃣ | Anamnese og klinisk vurdering | Identifisere inflammatoriske ryggsmerter og ledsagende symptomer |
| 2️⃣ | Blodprøver (CRP, SR, HLA-B27) | Påvise inflammasjon og genetisk disposisjon |
| 3️⃣ | MR av iliosakralledd og rygg | Påvise tidlige inflammatoriske forandringer |
| 4️⃣ | Røntgen ved behov | Kartlegge strukturelle skader |
| 5️⃣ | Vurdering av SpA-tegn | Uveitt, psoriasis, IBD, familiær forekomst |
| 6️⃣ | Klassifikasjon etter ASAS-kriterier | Bekrefte diagnosen ankyloserende spondylitt eller ikke-radiografisk axSpA |
Anamnesen omfatter aktuell sykdom blant førstegrads slektninger, yrke, medikamenter, kormorbiditet og aktuelle symptomer (se ovenfor).
Klinisk undersøkelse. Generell undersøkelse av ryggen er beskrevet i tidligere kapittel (REV 010)
Holdning og bevegelsesmønster: Fremoverbøyd rygg (kyfose) og stive bevegelse.
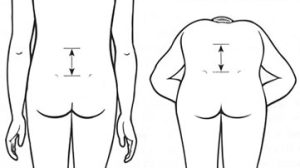
Occiput-vegg-avstand måles når pasienten står med hæler og rygg helt inntil en vegg. Ved økt thorakal kyfose når ikke occiput inn til veggen som forventet. Ved patologisk økt occiput-vegg kan avstand mellom øret (tragus) og vegg registreres for å kunne følge opp ev. progresjon over tid.
Finger-gulv avstand. Pasienten bøyer seg langsomt framover og undersøkeren registrerer avstand i cm fra fingertuppene til gulvet.
Schobers test måler ved lumbalfleksjon. Det merkes av med penn over interspinalrommet mellom L5 og S1 og 10 cm kranialt for denne. Pasienten bøyer seg maksimalt (flekterer ryggen). Avstanden mellom de to merkene skal normalt øke med minst 5 cm.
Sidebevegelighet / lateralfleksjon måles ved at pasienten bes stå i balanse og så bøye overkroppen til siden. Bevegeligheten observeres eller måles. Det er normalt at pasienten kan føre fingrene ned til knehøyde. Lateralfleksjonen kan måles ved avstanden mellom fingertupp og gulv.
Thoraks-ekskursjon. Bevegeligheten av thoraks måles med thoraks-ekskursjon over 4. interkostalrom (målebånd under mamma hos kvinner og ved mamillen hos menn). Pasienten kan med fordel legge hendene på bakhodet. Deretter puster pasienten helt ut og en måler rundt horisontalplanet. Deretter puster pasienten inn alt han/hun kan og en måler igjen. Forskjeller i omkrets på inn og utpust mindre enn 7 cm kan være patologisk.
Nevrologiske utfall forventes ikke ved spondyloartritt og er beskrevet i eget kapittel om rygg- og nakkesmerte, isjas og prolaps.
Ledd-status, spesielt hofteledd som angripes med artritt relativt hyppig. Daktylitt og entesitt vurderes.
Øyne vurderes med tanke på uveitt.
Laboratorieprøver kan støtte diagnosen, men er ikke alene diagnostiske. Ofte tas CRP, SR, Hb, leukocytter med differensialtellinger, trombocytter, elektrolytter, lever-, nyre- og thyreoidea-funksjonsprøver, samt HLA-B27 og urin stiks.
| Prøve | Funn / Betydning |
|---|---|
| SR (senkning) og CRP | Ofte forhøyet ved aktiv inflammasjon, men kan være normale hos enkelte |
| HLA-B27 | Positiv hos ca. 85–95 % av pasientene med AS (mot 8–10 % i normalbefolkningen). En positiv test støtter diagnosen, men er ikke avgjørende alene. Når sykdommen er relatert til inflammatorisk tarmsykdom (IBD) påvises HLAB-27 hos 75% (Palm O, 2002) og ved psoriasis-relatert spondylitt hos ca. 50%. |
| Hemoglobin | Lett anemi kan forekomme ved kronisk sykdom, men også ved annen sykdom, inkludert inflammatorisk tarmsykdom. |
| Andre prøver | Brukes for å utelukke differensialdiagnoser (f. eks. revmatoid faktor og anti-CCP for RA, ANA for SLE). |
Bildediagnostikk står helt sentralt i diagnostikken. Klassiske funn i iliosakralledd og columna bekrefter sykdommen.
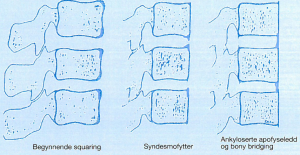
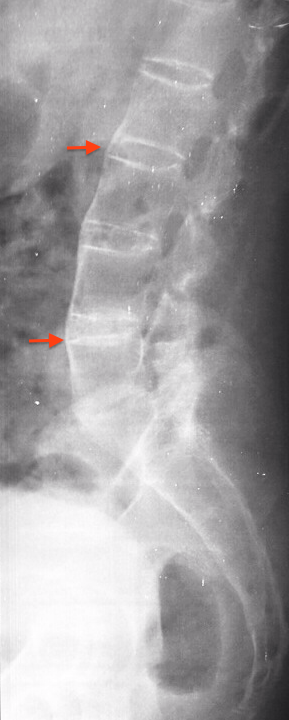
-Columna, radiologiske forandringer
Syndesmofytter: Paravertebrale ben-nydannelser som starter i skivens perifere bindevev (ytre lag av annulus fibrosus). Initialt lokalisert til den dorso-lumbale overgang. Syndesmofyttene strekker seg langs columna, slik at de typisk danner en vinkel som er <45 grader mot columna (til forskjell fra spondylofytter der tilsvarende vinkel er >45 grader).
Ligament-forbeninger: Kommer meget sent i forløpet. Ligamentum interspinosus og supraspinosus affiseres.
Squaring: Utretting av den fremre del av virvellegemet.
Shining corners: Erosjoner og sklerose på anteriore del av virvellegemet.
Spondylitis anterior: Romanus lesjon = Squaring + shining corners.
Ankyloserte apofyseledd og Spondylodiskitt: Innebærer destruktive forandringer i skiven, tilstøtende dekkplater og virvellegeme og kalles Andersson lesjon.
-Iliosakralledd
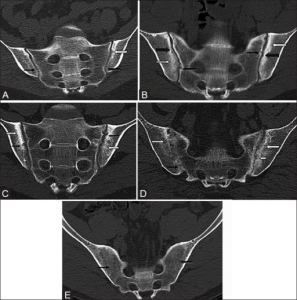
Røntgen. Initialt utvides leddspalten i iliosakralleddene, deretter oppstår erosjoner, avsmalning, benbroer og sklerose (både på sacrum- og ilium-siden av leddet). Sluttstadium = Ghost line (totalt oblitererte ledd). Dales gradering av IS-ledd ved røntgen: 0= Normale IS-ledd. I= Suspekte forandringer. IIa= Unilaterale definitive forandringer. IIb= Bilaterale definitive forandringer. III/IV= Uttalte forandringer. V= Total ankylosering (obliterasjon). Andre røntgenfunn: Atlanto-aksial dislokasjon (som ved revmatoid artritt). Bambus-columna (total ankylose).
CT-undersøkelse: CT visualiserer best de forandringene som kommer i benvev og bør være den foretrukne metoden for å stadfeste eller avkrefte AS ut i sykdomsforløpet, spesielt ved begrenset tilgang på MR. Ved AS viser CT av Iliosakralledd alltid ujevne leddflater, usurer og sklerose. Slike strukturelle forandringer er viktige for en sikker diagnose. CT har dermed en noe høyere spesifisitet enn MR av iliosakralledd (Diekhoff T, 2022).
MR-undersøkelse: De tidligste forandringene i iliosakralledd sees ved hjelp av MR. Man får her visualisert bløtdeler, og synovitt kan påvises i et tidlig stadium. Benmargsødem er et tidlig funn ved MR. Forandringer i columna kommer vanligvis i et senere stadium enn funn i iliosakralleddene. Benmargsødem med utbredelse > 1 cm fra subchondral ben som ses i > 1 lokalisasjon og åpenbar på ≥2 påfølgende bildesnitter svært suspekt på sykdommen (Lambert RGW, 2016). Sammenlignet med CT har MR noe bedre sensitivitet, men lavere spesifisitet (se feiltolkning av MR nedenfor). Ved begrenset tilgang på MR eller hvis tolkning av resultatene er usikre anbefales derfor CT-undersøkelse (Diekhoff T, 2022).
-Feiltolkning av MR. I barne- og ungdomsalder kan patologiske MR-funn forveksles med normale bruskforandringer, slik en ser når barn og ungdom vokser (Kucybała I, 2018). MR-resultatene kan også påvirkes av forutgående fysisk trening. Blant unge, friske idrettsutøvere ble ødem som ikke kunne skilles fra sakroiliitt funnet hos hele 30-41% (Weber U, 2018). Hos kvinner kort tid etter etter fødsel er forekomsten av MR-forandringer i iliosakralledd også høy (33%), og selv to år etter fødsel ses forandringer hos 21%. Selv blant kvinner som aldri har født er forekomsten av MR-forandringer 14% (Hoballah A, 2020). Dette viser at spesifisiteten til MR-undersøkelse av iliosakralledd er begrenset, og den er lavere enn ved CT som bedre viser strukturelle forandringer (Diekhoff T, 2022). En bør derfor være forsiktig med å basere en diagnose på MR-forandringer alene. For å bedre diagnostikken er det utviklet ASAS-SPARTAN internasjonale konsensuskriterier for evaluering av IS-leddene (Lambert RGW, 2024).
CT-thoraks, alternativt ekkokardiografi kan utelukke tegn til thorakalt aortaaneurisme (i ascendens ved ekko).
EKG og ekkokardiografi er aktuelt ved mistanke om kardiovaskulære manifestasjoner.
Osteoporose-diagnostikk med DEXA-scanner vurderes individuelt.
Diagnostiske kriterier for ankyloserende spondylitt/Bekhterevs sykdom
Kroniske smerter og stivhet i rygg sammen med typiske røntgenforandringer i iliosakralleddene bidrar til en sikker diagnose. Radiografiske forandringer ses tidligere på CT- enn på konvensjonell røntgen. Det kan imidlertid gå fra 6-8 år mellom symptomdebut og røntgen- eller CT-forandringer utvikles (Mau W, 1988). I denne perioden kan man ha mistanke om sykdommen manifesterer seg, særlig når MR-forandringer foreligger (se ovenfor). AS/Bekhterevs er en av få revmatologiske tilstander med publiserte kriterier som kan brukes for å stille en diagnose (diagnostiske kriterier).
De modifiserte New York kriterier bygger på ble publisert av Van der Linden S, 1984. Disse bygger på de kliniske Roma-kriteriene og New York kriteriene (Moll JM, 1973), men støtter seg også på CT –undersøkelse av iliosakralledd.
A. Diagnose
1. Kliniske kriterier
- Korsryggsmerter og stivhet i mer enn tre måneder. Symptomene bedres av fysisk aktivitet, men ikke av hvile (inflammatorisk ryggsmerte)
- Redusert bevegelighet i lumbal-columna i både sagital- og frontalplan
- Redusert thoraks-ekspansjon relativt til normale verdier for alder og kjønn
2 Radiologiske krav: Sakroiliitt minst grad 2 bilateralt eller grad 2-3 unilateralt på røntgen eller CT
B Gradering
- Definitiv diagnose etter radiologiske krav må i tillegg oppfylle minst ett klinisk kriterium
- Sannsynlig diagnose hvis
- Tre kliniske kriterier (uten røntgen eller CT)
- Radiologiske krav foreligger uten symptomer i kliniske kriterier (andre årsaker til sakroiliitt bør vurderes)
Klassifikasjons-kriterier for aksial SpA etter ASAS kriteriene
Aksial spondyloartritt klassifiseres i henhold til ASAS klassifikasjonskriterier og deles inn i to undergrupper: Non-radiografisk spondyloartritt (non-radiografisk SpA) og radiografisk SpA. Non-radiografisk SpA er i noen tilfeller er en tidlig fase av Bekhterevs sykdom, andre ganger et uspesifikt funn eller tegn på annen sykdom. Radiografisk SpA er nærmest identisk med Bekhterevs sykdom/ankyloserende spondylitt. Klassifikasjonskriterier brukes hovedsakelig for forskningsformål.
Non-radiografisk SpA kan representere en tidlig form for radiografisk SpA eller en mildere type med bedre prognose enn klassisk ankyloserende spondylitt/Bekhterevs (Baraliakos X, 2015). Imidlertid utvikler ikke alle som fyller kriteriene for non-radiografisk SpA en inflammatorisk revmatisk sykdom. Kriteriene kan brukes til å følge opp pasienter som med usikre symptomer (inflammatorisk ryggsmerte) og undersøkelsesfunn i en periode, men egner seg ikke for umiddelbar diagnostisering (van der Linden S, 2015).
ASAS kriteriene for aksial SpA
1. Forutsetninger
- Alder ved symptomdebut er under 45 år
- Inflammatorisk ryggsmerte foreligger
2. SpA blir delt i to hovedgrupper/to diagnostiske veier:
- Radiografisk (bildediagnostisk) SpA
- Radiografisk sakroiliitt (på CT- røntgenbilder eller sikre MR-funn)
- + ett SpA-funn (se nedenfor)
- Radiografisk SpA er i stort sett identisk med Bekhterevs sykdom (ankyloserende spondylitt)
- Non-radiografisk SpA
- HLA-B27 (arvelig disposisjon, påvises i blod)
- + minst to SpA-funn (se nedenfor)
3. SpA-funn
- Inflammatorisk ryggsmerte
- Artritt
- Entesitt (betente Akilles sene- eller plantar fascie-fester i føtter)
- Uveitt (fremre) (øyebetennelse)
- Psoriasis
- Crohns sykdom eller ulcerøs kolitt
- God effekt av NSAIDs (Volteran/diklofenak/Arcoxia eller lignende)
- Familie med SpA (første eller annen grads slekt)
- HLA-B27
- Forhøyet CRP (relater til revmatiske symptomer)
Differensialdiagnoser
- Andre spondyloartritt-sykdommer: Omfatter tilstander som
- Non-radiografisk aksial spondyloartritt (nr-aksial SpA): Dette er en tilstand som ligner AS, men uten de typiske radiografiske funnene i iliosakralleddene som sees på røntgenbilder eller CT. Personer med nr-aksial SpA har likevel inflammasjon i disse leddene som kan påvises med MR. Noen tilfeller er et tidlig stadium av AS.
- Psoriasisartritt: Forbundet med psoriasis. Psoriasisartritt kan også involvere columna og gi lignende symptomer som AS, men har ofte også karakteristiske hud- og negleforandringer og kan involvere perifere ledd i større grad.
- Enteropatisk artritt ved kronisk inflammatorisk tarmsykdom: En form for artritt som er forbundet med inflammatoriske tarmsykdommer som Crohns sykdom og ulcerøs kolitt. Ryggsmerter og inflammasjon i iliosakralleddene kan forekomme, men er ofte ledsaget av mage-tarmsymptomer.
- Reaktiv artritt: En artritt som utløses av en infeksjon, vanligvis i mage-tarmkanalen eller urinveiene. Reaktiv artritt kan også påvirke columna, men er vanligvis forbigående og har ofte andre symptomer som konjunktivitt og uretritt.
- Udifferensiert spondyloartritt
- Osteitis condensans ilii (radiologisk sklerose ved IS-ledd): En benign tilstand med sklerose i iliaca-delen av iliosakralleddene, ofte sett hos kvinner, som kan gi lignende radiologiske funn som tidlig AS.
- DISH (Diffuse Idiopathic Skeletal Hyperostosis): Karakteriseres av ossifikasjon av ligamenter i ryggraden, noe som kan føre til stivhet og bevegelsesinnskrenkning, lik AS.
- Andre hyperostoser/osteosklerose, osteopetrose: Økt beintetthet kan sees ved flere tilstander, inkludert osteosklerotiske metastaser (voksne: prostatacancer og brystkreft)
- Osteomyelitt (osteoskleroserende form)
- Osteonekrose: Aseptisk bennekrose, ofte i hofte eller kne, kan gi smerter og funksjonsinnskrenkning som kan forveksles med AS.
- Sarkoidose; En systemisk granulomatøs sykdom som kan affisere lunger, hud, øyne og skjelett, inkludert iliosakralleddene, og gi ryggsmerter og stivhet.
- Paget sykdom: En metabolsk bensykdom med økt benomsetning som kan affisere bekkenet og ryggraden, og gi smerter og deformiteter.
- Myelofibrose (primær sykdom eller sekundær til intoksikasjon eller malignitet): En sjelden beinmargssykdom som kan føre til sklerose og økt beintetthet, inkludert i ryggraden, og gi lignende radiologiske funn som AS.
- Erdheim-Chester sykdom (en histiocytose): En sjelden histiocytisk sykdom som kan affisere skjelettet, inkludert ryggraden og bekkenet, og gi smerter og stivhet.
- Hypervitaminose D: Kan føre til hyperkalsemi og avleiring av kalsium i vev, inkludert ledd og ligamenter, og gi smerter og stivhet.
- Hypoparathyreoidisme: Kan føre til hypokalsemi og sekundær hyperparathyroidisme, som kan påvirke benmetabolismen og gi skjelettsmerter.
- Mastocytose: En sjelden sykdom med økt antall mastceller som kan affisere skjelettet og gi smerter og osteosklerose.
- Tuberøs sklerose: En genetisk sykdom som kan føre til dannelse av godartede svulster i forskjellige organer, inkludert skjelettet, og gi smerter og skjelettavvik.
- Mekaniske ryggproblemer:
- Prolaps (diskusprolaps): Dette er en tilstand der en mellomvirvelskive i ryggraden buler ut og trykker på nerverøtter. Prolaps kan gi akutte ryggsmerter som stråler ned i benet (isjias), men skiller seg fra ankyloserende spondylitt ved at smertene ofte er akutte og utløst av en spesifikk hendelse, og ved at det ikke er inflammasjon i iliosakralleddene.
- Spinal stenose: Dette er en innsnevring av spinalkanalen som kan forårsake ryggsmerter og smerter i bena, spesielt ved gange. Spinal stenose er vanligvis forårsaket av degenerative forandringer i ryggraden og forekommer oftest hos eldre.
- Muskelspenninger og myofascielle smerter: Dette er vanlige årsaker til ryggsmerter som skyldes stramme muskler og triggerpunkter. Disse tilstandene gir vanligvis ikke stivhet om morgenen eller betennelse i iliosakralleddene.
Non-radiografisk spondyloartritt (nr-SpA)
Diagnosen non-radiografisk spondyloartritt (nr-SpA) er komplisert av flere grunner:
- Uten de typiske radiografiske funnene i iliosakralleddene som sees på røntgenbilder eller CT. Personer med nr-aksial SpA har likevel inflammasjon i disse leddene som kan påvises med MR.
- Mangel på klare diagnostiske kriterier: Det er ingen enkelt test som kan definitive diagnostisere nr-SpA. Diagnosen er basert på en kombinasjon av symptomer, kliniske funn og testresultater.
- Ingen spesifikke biomarkører: Det finnes ingen biomarkører som er unike for nr-SpA.
- Variable symptomer: Symptomene kan variere fra person til person og kan ligne på symptomene på andre tilstander.
- Nr-SpA er i noen tilfell et tidlig stadium av AS.
Prevalensen av nr-SpA i voksen populasjon antas å være omtrent som for AS (Reveille JD, 2012). Til forskjell fra AS-sykdom er kvinne- og menn forekomsten omtrent lik og HLA-B27 forekommer sjeldnere. Selvrapportert smerter, sykdomsaktivitet er høy og livskvalitet relativ lav. Omtrent 5-10% utvikler strukturelle forandringer i iliosakralleddene i løpet av to år. Nr-SpA kan være vanskelig å diagnostisere, og det er viktig å utelukke lignende tilstander. Vennligst se tabellen nedenfor (Mease P, 2022).
| Tilstand | Symptomer og funn som kan forveksles | Differensiering av tilstandene |
| Fibromyalgi | • Kronisk ryggsmerte
• Smerte som kan etterligne entesitt • Kan sameksister med spondyloartritt |
• Ryggsmertene bedres generelt i hvile og forverres ved aktivitet
• Ingen lindring av NSAIDs • Ingen objektive tegn til inflammasjon på MR-bilder • Fravær av objektive tegn til inflammasjon i muskelskjelett system, øyne, tarm eller hud • Høy pasient-rapportert sykdomsaktivitet etter behandling for mulig ankyloserende spondylitt/Bekhterevs. |
| Degenerativ mellomvirvelskive sykdom | • Kan sameksistere med spondyloartritt, også blant unge pasienter
• Asymptomatiske degenerative forandringer på MR kan feilaktig tolkes som non-radiologisk spondyloartritt |
• Ingen bedring av fysisk trening
• Heller bedring enn forverring av hvile • Radikulær smerte distalt for kne • Redusert avstand mellom virvlene på konvensjonelle røntgenbilder • Spinalt benmargsødem og fettlesjoner gjennom hele endeplaten fremfor anterior eller posteriore vertebra-hjørner på MR • Symptomer oftest konsentrert i lumbalcolumna og ikke i hele ryggen. • Ingen sakroiliitt på MR |
| Spinal artrose/spondylose | • Stivhet
• Kan sameksistere hos eldre pasienter |
• Ingen bedring av fysisk trening
• Heller bedring enn forverring i hvile • Ingen sakroiliitt på MR |
|
Frakturer: |
||
| -Spondylolyse/spondylolistese | • Kronisk ryggsmerte | • Ryggsmerten bedres generelt i hvile og forverres ved aktivitet
• Defekter påvises ved laterale røntgenbilder • Ryggsmerter tenderer til forverring ved hyperekstensjon • Ingen sakroiliitt på MR |
| -Sakral fraktur | • Kronisk ryggsmerte | • Fraktur på røntgen- eller MR-bilder
|
| Sjeldnere tilstander: | ||
| -Septisk/infeksiøs sakroiliitt | • Subakutt debut av ryggsmerte
• Unilateral sakroiliitt |
• Periartikulær muskel ødem er viktigste markør
• Tykk kapsulitt (> 5 mm) • Ekstra-kapsulær væskeansamling • Betydelig skjeletterosjon |
| -Scheuermann kyfose | • Kronisk ryggsmerte som starter i tidlig ungdomsalder/tenårene | • Ryggsmertene bedres generelt i hvile og forverres ved aktivitet
• Vertebral anterior kiledeformitet på laterale røntgenbilder • Schmorlske knuter (skiveprolaps gjennom den vertebrale endeplaten) • Ingen sakroiliitt på MR |
| -Spinalt astrocytom | • Kronisk ryggsmerte med gradvis symptomutvikling | • Ryggsmertene bedres generelt i hvile og forverres ved aktivitet
• Asymmetrisk utvidelse av ryggmargen på MR • Ingen sakroiliitt på MR |
| –Familiær Middelhavsfeber | • Kronisk ryggsmerte
• Sakroiliitt • Perifer artritt • Entesitt |
• Anamnese på intermitterende feberepisoder |
Svangerskap ved AS
AS forventes å forløpe omtrent uendret gjennom svangerskap og i årene postpartum (Ursin K, 2018). Data fra Korea tyder på at svangerskap ikke medfører økt risiko for preeklampsi, eklampsi eller for tidlige fødsler. Det er ikke observert en økt rate av misdannelser eller sykdom hos spebarn født av mødre med AS (Chang SH, EULAR 2020: OP0082). Norske data tyder på at symptomene ofte er mest uttalt i andre trimester (Ursin K, 2018). Mer informasjon: Les mer om svangerskap ved revmatisk sykdom i eget kapittel og besøk nettsiden til NKSR.
Behandling
Behandlingsmål (“Treat to target”)
Målet med behandlingen er å redusere smerte og stivhet, bevare bevegelighet og funksjon, forebygge feilstillinger og bremse sykdomsaktiviteten. Man ønsker dermed sykdomsremisjon, men også normale inflammasjonsmarkører (inkludert CRP) (Smolen JS, 2017). Prinsippet innebærer at behandlingen skal justeres for å oppnå:
- Lav sykdomsaktivitet (ASDAS < 2,1) eller remisjon (ASDAS < 1,3)
- Maksimal bevegelsesbevaring
- Forebygging av strukturelle skader
- God livskvalitet
Pasienten bør være aktiv deltaker i behandlingsplanen og regelmessig evaluering anbefales (f. eks. hver 3.–6. måned). Tverrfaglig oppfølging (revmatolog, fysioterapeut, psykolog og ergoterapeut) er ofte nødvendig for å støtte mestring og funksjon. Behandlingen bør alltid være helhetlig, med kombinasjon av medikamentelle og ikke-medikamentelle tiltak.
Ikke-medikamentell behandling
Ikke-medikamentelle tiltak er grunnpilaren i behandlingen og skal tilbys alle pasienter, uavhengig av sykdomsaktivitet.
Fysioterapi og trening
- Daglig bevegelse og tøyning er det viktigste tiltaket.
- Treningen skal opprettholde:
- Ryggens og nakkenes bevegelighet
- God kroppsholdning
- Lungekapasitet og generell kondisjon
- Gruppetrening og oppfølging av fysioterapeut anbefales.
- Øvelser som svømming, yoga og tøyning kan være spesielt gunstige.
Regelmessig fysisk aktivitet er vist å bedre både smerte og livskvalitet. Fysisk trening og fysioterapi. Økende stivhet og strukturelle forandringer i columna, som økende thorakal kyfose, kan potensielt reduseres ved ulike tiltak (Osthoff A-K R, 2018). Vennligst les mer om tverrfaglig behandling i eget kapittel.
Daglig trening, inkludert minst 30 minutter i bukleie (helst også om natten) og bruk av lav hodepute, er viktig. Ryggsvømming bør unngås, mens brystsvømming oppmuntres. Regelmessig gruppetrening ledet av fysioterapeut, med eventuelle intensiverte perioder på opptreningsinstitusjon, kan gi optimal effekt (Dagfinnrud H, 2008). Studier indikerer at intensivert fysisk trening også kan redusere den økte risikoen for kardiovaskulær sykdom som er forbundet med AS (Sveaas SH, 2014).
Pasientopplæring
- Pasienten bør få informasjon om sykdommen, behandlingsmuligheter og betydningen av fysisk aktivitet.
- Riktig sittestilling, søvn og arbeidsergonomi er viktig for å forebygge feilstillinger.
- Røykeslutt anbefales, da røyking forverrer sykdomsforløpet og reduserer effekten av biologisk behandling (Ramiro S, 2022).
Ergoterapi og hjelpemidler
- Tilpasning av arbeidsplass, sittestilling og daglige aktiviteter kan redusere belastning på ryggen.
- Ved alvorlig kyfose kan spesialtilpassede hjelpemidler være nødvendig.
Medikamentell behandling
Medikamentell behandling tilpasses sykdomsaktivitet, respons og eventuelle tilleggssymptomer.
Behandlingen følger ofte EULAR/ASAS-retningslinjer.
Pasienter med høy sykdomsaktivitet (høy CRP) eller perifer artritt forventes å ha god effekt av biologiske legemidler som TNF-hemmere, interleukin-hemmere (IL-17) eller JAK-hemmere. Disse reduserer inflammasjon og symptomer. NSAIDs brukes mot symptomer som smerte og stivhet. Perorale kortikosteroider har sjelden effekt.
a) NSAIDs (førstelinjebehandling)
- Ikke-steroide antiinflammatoriske legemidler (NSAIDs) er førstevalg.
- Reduserer smerte, stivhet og inflammasjon, og kan bedre bevegelighet.
- Eksempler: Naproksen, ibuprofen, diklofenak, celekoksib.
- Langvarig bruk krever vurdering av risiko for magesår, nyre- og hjertebivirkninger.
- Ved samtidig inflammatorisk tarmsykdom (ulcerøs kolitt eller Crohns sykdom) kan NSAIDs, inkludert Cox-2 hemmere, forverre tarmbetennelsen og må seponeres.
- Diklofenak bør unngås da det kan øke risikoen for myokardinfarkt (Dubreuil M, 2018).
Kontinuerlig bruk kan også ha en sykdomsmodifiserende effekt hos noen pasienter.
- Systemisk kortisonbehandling har begrenset effekt ved aksial sykdom og brukes helst kortvarig ved kraftige forverringer.
- Lokale kortisoninjeksjoner kan brukes ved:
- Artritt i perifere ledd (hofte, skulder, kne)
- Bursitt eller entesitt
- Injeksjoner skal utføres aseptisk og helst ultralydveiledet for presisjon.
c) csDMARDs (konvensjonelle sykdomsmodifiserende legemidler)
- Metotreksat, sulfasalazin og leflunomid har begrenset effekt på aksial sykdom, men kan vurderes ved:
- Perifer artritt (ledd i armer/ben)
- Kombinasjon med psoriasis eller inflammatorisk tarmsykdom
- Sulfasalazin brukes særlig ved perifere leddplager, men har liten effekt på ryggsymptomer.
d) Biologiske legemidler (bDMARDs) og JAK-hemmere (tsDMARDs)
bDMARDs eller tsDMARDs er aktuelt ved utilstrekkelig effekt av NSAIDs og ved vedvarende høy sykdomsaktivitet. Pasienter med høy inflammatorisk aktivitet (høy CRP, høye utslag på sykdomsaktivitetsmål) har generelt best effekt (van der Heijde D, 2006).
TNF-hemmere kan redusere sykdomsprogresjon og strukturskader i columna dersom behandlingen begynner innen 10 år fra sykdomsdebut og kontinueres i minst fire år (Haroon N, 2013). Kombinasjon med metotreksat er ikke vanlig. Effekten av biologiske legemidler forventes å være mer usikker ved ikke-radiografisk SpA.
| Legemiddelgruppe | Eksempler | Virkningsmekanisme | Effekt |
|---|---|---|---|
| TNF-hemmere | Adalimumab, etanercept, infliksimab, golimumab, certolizumab | Hemmer tumornekrosefaktor (TNF) | Reduserer inflammasjon, bedrer bevegelighet, hemmer progresjon (Haroon N, 2013). |
| IL-17-hemmere | Secukinumab, ixekizumab | Hemmer interleukin-17 | Effektivt ved både aksial og perifer sykdom, samt psoriasis (Baraliakos X, 2021) |
| JAK-hemmere (tablettbehandling) | Tofacitinib, upadacitinib | Hemmer intracellulære signalveier | Nyere alternativ ved manglende effekt av biologika (van der Heijde D, 2019). Risiko for bivirkninger begrenser bruken av JAK-hemmere hos eldre pasienter, ved kardiovaskulær komorbiditet, tidligere malignitet, tromboemboli og hos aktive røykere. |
Respons kan evalueres f. eks. etter 12–16 uker ved hjelp av skåringssystemer som ASDAS og BASDAI.
Kirurgisk behandling
Kirurgi er sjelden nødvendig, men kan vurderes ved:
- Uttalt kyfose (fremoverbøyd rygg) som hindrer funksjon
- Alvorlig hofteleddsskade (totalprotese kan være aktuelt)
- Nervekompresjon eller instabilitet i nakken
Monitorering og oppfølging
Behandlingen skal følges opp regelmessig for å vurdere effekt, bivirkninger og sykdomsaktivitet.
| System | Bruksområde |
|---|---|
| BASDAI (Bath Ankylosing Spondylitis Disease Activity Index) | Måler sykdomsaktivitet basert på smerte, stivhet og tretthet |
| BASFI (Bath Ankylosing Spondylitis Functional Index) | Vurderer funksjon og evne til daglige aktiviteter |
| ASDAS (Ankylosing Spondylitis Disease Activity Score) | Kombinerer kliniske funn og CRP for objektiv sykdomsaktivitet |
Disse brukes til å justere behandling og vurdere “treat-to-target”-mål.
Oppfølging og forebygging av komplikasjoner
Regelmessig oppfølging bør inkludere:
- Klinisk vurdering og skåring (ASDAS, BASDAI, BASFI)
- Måling av CRP/SR
- Vurdering av bevegelsesutslag (rygg og brystkasse)
- Blodtrykk, glukose og lipidstatus ved langvarig inflammasjon
- Bentetthetsmåling (DEXA) ved risiko for osteoporose
- Kontroll av hjerte, øyne og lunger ved symptomer
Oppfølging av mistenkt ankyloserende spondylitt/Bekhterev: (se også REV 009 (anamnese) og REV 010 (undersøkelse) i innledning/basiskunnskaper)
- Inflammatorisk ryggsmerte som har vart i minst 3 måneder definert som: Debut før 40 år, nattlige smerter, bedring ved aktivitet, gradvis innsettende symptomer, ingen bedring av hvile. Imidlertid vil bare 30% med inflammatorisk ryggsmerte utvikle spondyloartritt på sikt (Wang R, 2018).
- HLA-B27 foreligger
- MR-undersøkelse som gir mistanke om inflammatoriske forandringer i iliosakralledd
Prognose
- Sykdomsforløpet varierer. Mange oppnår god kontroll med moderne behandling.
- Uten behandling kan sykdommen føre til stiv ryggsøyle og redusert bevegelighet.
- Tidlig diagnose og aktiv behandling bedrer prognosen betydelig.
- Pasienter med høy inflammasjon (CRP/SR), mannlig kjønn og røykestatus har ofte mer aggressivt forløp.
Over halvparten av pasientene med AS kan forvente å fortsette i yrkeslivet frem til pensjonsalder. Men for en del vil plagene føre til behov for yrkesbytte. Yrker som krever langvarig sitting eller ståing i samme stilling eller medfører store fysiske belastninger er lite egnet. En norsk studie viste at etter 22,6 års sykdom var over 40% ute av arbeidslivet (Bakland G, 2011).
Sykdommen er kronisk og varer livet ut. Den er ofte preget av perioder med høy og lav aktivitet. Sykdomsaktivitet målt ved CRP og ASDAS er vist å korrelere med tegn til aterosklerose (Berg IJ, 2015).
Det er ingen økt kreftrisiko, men en viss økt mortalitet. En norsk studie fant standard mortalitetsrate (SMR) 1,63 for menn og 1,38 for kvinner med AS. Kardiovaskulær sykdom var vanligste dødsårsak, og høy inflammatorisk aktivitet og lang sykdomsvarighet var risikofaktorer (Bakland G, 2011).
| Faktor | Prognostisk betydning |
|---|---|
| Tidlig diagnose og behandlingsstart | Bedrer langtidsprognosen betydelig |
| Høy inflammasjonsaktivitet (CRP/SR) | Økt risiko for strukturell skade |
| Mannlig kjønn og røykestatus | Forbundet med mer alvorlig sykdom |
| Respons på TNF-/IL-17-hemmere | Bedre funksjon og redusert progresjon |
| Komorbiditet (IBD, psoriasis) | Kan komplisere behandlingen |
Med moderne behandling oppnår de fleste pasienter god livskvalitet og kan opprettholde arbeid og fysisk aktivitet.
Retningslinjer, anbefalinger og prosedyrer
ASAS-SPARTAN internasjonale konsensuskriterier for evaluering av MR av IS-leddene (Lambert RGW, 2024).
EULAR: Ramiro S, 2022 (management)
ASAS (MR-lesjoner) Maksymowych WP, 2019
EULAR: Mandi P, 2014 (Bildediagnostikk)
Norsk revmatologisk forening/Legeforeningen (prosedyre)
Litteratur
Gran. Semin Arthritis Rheum 1993; 22: 319-34.
Gran. Tidsskriftet 1998; 118: 4537-40
Pedersen SJ, Maksymowych WP, 2019
Shehan. Rheumatology 2010; 49: 621-31
Szabo et al. Arthritis Rheum 2011
Dagfinnrud H, Tidskr nor legefor, 2010
Thorsby E, 2009 (HLA-B27)
