ANDRE SYKDOMMER (REV 063-REV 077)
164 Hjerte-manifestasjoner, hjertet, aterosklerose, kardiovaskulær sykdom, EKG, arytmier, endokarditt, koronar hjertesykdom, myokarditt, Takotsubo, hypertoni / hypertensjon / høyt blodtrykk (REV 094, REV 095, REV 097, REV 098, REV 099, REV 100, REV 110, REV 111, REV 112, REV 113, REV 114, REV 115, REV 116, REV 117, REV 118, REV 119, REV 129, REV 121, REV 122, REV 123, REV 124, REV 140, REV 146, REV 147)
Hjerte-manifestasjoner ved Revmatiske sykdommer
Øyvind Palm
Revmatiske sykdommer og kardiovaskulær sykdom er nært knyttet sammen. Mange revmatiske sykdommer øker risikoen for å utvikle kardiovaskulær sykdom, og noen kardiovaskulære tilstander kan ha revmatiske manifestasjoner. I tillegg kan medikamenter som brukes til å behandle revmatiske sykdommer påvirke hjerte- og karsystemet.
Derfor er det viktig for revmatologer å ha god kunnskap om kardiovaskulær sykdom for å kunne:
- Identifisere og håndtere kardiovaskulære komplikasjoner hos pasienter med revmatiske sykdommer.
- Vurdere kardiovaskulær risiko hos revmatologiske pasienter og iverksette forebyggende tiltak.
- Skreddersy behandling av revmatiske sykdommer for å minimere risikoen for kardiovaskulære hendelser.
- Samarbeide effektivt med kardiologer for å gi optimal behandling til pasienter med både revmatiske og kardiovaskulære sykdommer.
Definisjon
Autoimmune revmatiske sykdommer kan angripe hjertet og medføre alvorlige hjertekomplikasjoner. Disse omfatter myokarditt (for eksempel ved revmatoid artritt eller systemisk lupus erythematosus SLE), koronar tromboemboli (SLE), perikarditt (revmatoid artritt, SLE), endokarditt (SLE), ankyloserende spondylitt), arytmier (myositt) eller pulmonal hypertensjon (systemisk sklerose).
Årsaker
Årsakene er flere: revmatisk sykdom kan skade hjertet direkte via autoimmune mekanismer og kronisk inflammasjon øker utvikling av aterosklerose. Revmatisk sykdom bidrar også til disponerende faktorer som inaktivitet og dermed fedme, hypertensjon, diabetes og hyperlipidemi (Hørnberg K, 2020). Risikoen øker ved aktiv revmatisk sykdom over tid og bruk av kortikosteroider. Kombinasjon med andre risikofaktorer som høyt blodtrykk, røyking og diabetes er spesielt ugunstig.
Manifestasjoner
Kardiale manifestasjoner kan forløpe atypisk ved samtidig revmatisk sykdom. Myokarditt, perikarditt, endokarditt, ledningsforstyrrelser, pulmonal hypertensjon og koronar hjertesykdom kan fremvise lite eller uvanlige symptomer, slik at symptomene lett overses. Årsaken er blant andre at analgetika, NSAIDs, kortikosteroider, DMARDS, biologiske legemidler og andre immunsupprimerende medikamenter kan påvirke symptomer og forløp. Det er imidlertid ingen tvil om at tidlig, aktiv diagnostisering og adekvat behandling kan redusere komplikasjonene og bedre overlevelsen.
| Manifestasjoner | RA | SLE | SSc | ankyloserende spondylitt |
| Ledningsforstyrrelser | + | +++ | ++ | ++ |
| Klaffer | + | ++ | + | + |
| Myokard | + | + | +++ | + |
| Perikard | ++ | +++ | ++ | – |
| Vaskulær/Aterosklerose | ++ | ++ | ++ | + |
Patogenese
Inflammatoriske celler, kemokiner, cytokiner, proteaser, autoantistoff, adhesjonsmolekyler og andre er involvert i patogenesen. Disse kan skade hjertet direkte. Resultatet er hjertesvikt, arytmier, tidlig aterosklerose og iskemisk hjertesykdom (Amaya-Amaya J, 2014). I tillegg vil den systemiske inflammasjonen over tid fremskynde arteriosklerose, og anti-revmatisk behandling med kortikosteroider kan øke forekomsten av hypertoni og patologisk glukose-metabolisme.
Symptomer
Det kan være vanskelig å diagnostisere hjertesykdom ved samtidig revmatisk sykdom. Ofte er pasienten kardiologisk asymptomatisk mens hjertesykdommen progredierer. Analgetika og NSAIDs mot revmatiske smerter kan bidra til symptom-supprimering. En bør være spesielt oppmerksom ved brystsmerter ved belastning, arytmier, synkope, påfallende dyspne eller perifere ødemer er varselsymptomer.
Undersøkelser
Anamnesen omfatter slekt, røking, diabetes, hypertoni, hyperlipidemi, medikamenter, rusmidler og suspekte symptomer (se ovenfor).
Klinisk undersøkelse: Puls (palpabel distalt, rytme), auskultasjon ev. stenoselyder over halskar, precordiet og abdominalt, samt bilyder over hjerteklaffer. Perifere ødemer, dyspne.
Supplerende undersøkelser: CK, troponiner, elektrolytter, kolesterol og pro-BNP i blodet. EKG, ekkokardiografi, ultralyd halskar, ultralyd abdomen. MR-, CT- eller PET/CT-cor på spesielle indikasjoner som systemisk sklerose (myokardfibrose), myositt (myokarditt) kardial sarkoidose eller amyloidose.
Retningslinjer
Forebygging av hjerte og karsykdom: Nasjonale anbefalinger, Helsedirektoratet
Akutt Koronarsykdom
Vennligst se Koronarsykdom nedenfor
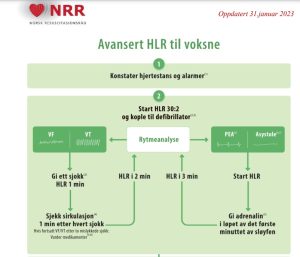
AHLR; Avansert Hjerte-Lunge-Redning
Læringsmål REV 094. revmatologen skal beherske resuscitering ved hjertestans med bruk av gjeldende AHLR-algoritme. Selvstendig kunne lede hjertestansteam sammen med andre faggrupper i tråd med etablerte retningslinjer.
Norsk Resuscitasjonsråd (NRR) publiserer oppdaterte faglige retningslinjer for gjenoppliving av nyfødte, barn og voksne. Lokale metodebøker for eksempel fra Oslo Universitetssykehus (OUS) følger disse retningslinjene. Algoritmer for metoden av avansert hjerte-lunge-redning av voksne er gjengitt nedenfor (versjon av 2021, oppdatert 2023):

Angina pectoris
Vennligst se Koronar hjertesykdom nedenfor
Aortainsuffisiens
Sykdomsårsak: Aortainsuffisiens oppstår ofte ved dilatasjon av aorta ascendens (vaskulitt) eller ved skadet aorta-klaff (endokarditt, svekket bindevev).
Sykdommer: Ankyloserende spondylitt/Bekhterevs og non-kranial storkarsvaskulitt, Cogans syndrom, Behçets sykdom, Relapsing polychondritt
Arytmier, rytmeforstyrrelser
Læringsmål REV 100. Revmatologen skal beherske initial diagnostikk og akuttbehandling av arytmier.
Læringsmål REV 113. Revmatologen skal under supervisjon kunne håndtere frekvens- og rytmebehandling ved atrieflimmer/-flutter, samt prinsippene for antikoagulasjonsbehandling.
Arytmi er uregelmessig hjerteaktivitet. Årsakene kan være flere.
Inndeling. Arytmi kan inndeles etter hvor i hjertet skaden foreligger 1) Patologisk impuls fra sinusknuten eller heterotope lokalisasjoner. 2) Forstyrrelser i ledningssystemet ved sinuatrial blokk, atrioventrikulær blokk eller intraventrikulær forsinkelse eller blokk. 3) Sick-Sinus-Syndrom. 4) Tachykardier.
Sinus bradykardi, definert ved <50 slag/minutt, kan være fysiologisk blant godt trente personer. Ved synkope-tendens bør utredning med EKG gjøres.
Tachykardier er beskrevet nedenfor i dette kapitlet. Vennligst se også EKG-avsnittet i dette kapitlet. Behandlingen er varierende og individuelt tilpasset. Asymptomatiske tilfeller som er utredet og funnet å være ufarlige, trenger ikke spesielle tiltak. Andre trenger hjertemedisiner, antikoagulasjon, elektrokonvertering eller ablasjon.
Ved atrieflimmer som er den vanligste symptomatiske rytmeforstyrrelsen kan kardiale tromber dannes og medføre embolier perifert. Antikoagulantia er indisert ved varighet mer enn 48 timer, enten med warfarin/Marevan eller perorale antikoagulantia (DOAK/NOAK). Etter minst 3–4 uker kan Konverteringsforsøk gjøres. Antikoagulasjonsbehandlingen kontinueres i 3–4 uker etter konvertering (Norsk Legemiddelhåndbok, 2018).
Behandling av arytmier velges etter type arytmi, alvorlighetsgrad og komplikasjonsrisiko. Ved sinusarytmi (R-R >0,12 s) gis vanligvis ingen spesifikk behandling. Behandlingen kan ved andre årsaker være medikamentell for å redusere hjerterytmen eller forebygge tromboemboli. Kateterablasjon kan gjøres for å hindre anfall, i noen tilfeller er pacemaker eller hjertestarter nødvendig. For supplerende informasjon vises til dokumenter i lokale metodebøker som Metodebok for indremedisin, OUS-Ullevål for generell informasjon om arytmier og informasjon om spesifikke arytmier .
Alvorlig arytmi kan utløse sirkulasjonsstans. For akuttbehandling vises til lokale prosedyrer eller metodebok i Indremedisin, OUS-Ullevål (hjerte-lunge-redning).
Litteratur: Dasai DS, 2023
Arytmi ved revmatiske sykdommer
Revmatoid Artritt (RA): Patologiske prosesser i det kardiale ledningssystemet kan medføre hjerterytmeforstyrrelser og atrioventrikulært blokk. Blant pasienter med RA har analyser vist at høy inflammatorisk aktivitet øker forekomsten av kardiale ledningsforstyrrelser og rytmeforandringer, noe som er uheldig for prognosen. RA-pasienter med revmaknuter (noduli) er mest utsatt, noe som kan være relatert til langvarig, seropositiv sykdom.
Systemisk Lupus Erythematosus (SLE): Arytmier ses ved SLE. Vanligst er sinus-tachykardi (opptil 50% av pasientene), atrieflimmer og ekstraslag og at forekomsten korrelerer med sykdomsaktivitet i myokard (Teixeira, R.A. 2014). Maligne ventrikulære arytmier ses imidlertid sjeldent ved SLE. Sinus bradykardi og forlenget QT- intervall er sett I relasjon til høye titere av SSA (Ro) antistoff (slik som ved neonatal lupus). Ledningsforstyrrelser ved SLE skyldes vaskulitt i små kar og infiltrasjon av granulomatøst vev. Hos 34-70% er det også sett ledningsforstyrrelser etter gjennomgått (asymptomatisk) myokarditt. Ved ekkokardiografi er det funnet at SLE mer enn 10 års sykehistorie og et SLEDAI score over 6 har redusert systolisk funksjon enn kontroller (Wislowska, M. 2009).
Systemisk sklerose (SSc): Atrieflimmer, flutter og paroksysmal supraventrikulær tachykardi ses hos 20-30% ved SSc. En del av disse har også ventrikulære arytmier med premature ekstraslag som er assosiert med høy mortalitet. De fleste har imidlertid lavgradig hjerteblokk, sjelden andre og tredje grads hjerteblokk. I patogenesen er hovedsakelig en kardial infiltrasjon av fibrøst bindevev ansvarlig for ledningsforstyrrelsene.
Bekhterevs / ankyloserende spondylitt: Ledningsforstyrrelser forårsaket av inflammasjon i myokard påvises i 2-20%: Vanligst er AV-blokk grad 1, sjeldnere atrieflimmer (Ozkan, Y. 2016).
Aterosklerose
Læringsmål 124. Revmatologen skal ha god kunnskap om indikasjon for og nytte av intervensjon ved: hypertensjon, røyking, dyslipidemi, diabetes mellitus, fysisk inaktivitet, overvekt og metabolsk syndrom.
Risikofaktorer er hypertoni, dyslipidemi, diabetes mellitus, røking. Langvarig inflammasjon, slik ens er ved kroniske inflammatoriske sykdommer er også risiko. Menn er mest utsatt. Riskokalkulatoren NORRISK 2 (Helsedirektoratet) er validert i Norge og egnet for risikovurdering hos pasienter uten hjerte-karsykdom. Siden viser også at risikoen kan multipliseres med 1,4 for revmatoid artritt.
Symptomer: Ingen symptomer før sykdommen er manifest: Klaudikasjon (legger), slag, nyresvikt, angina pectoris, kardialt infarkt.
Behandling. Det anbefales å følge nasjonale retningslinjer. En kan også bruke en to-trinns behandling i tråd med europeiske anbefalinger (Visseren FLJ), hvorav trinn 1 gjelder alle, mens trinn 2 er individuelle tiltak.
-Trinn 1 omfatter livsstilsendringer som absolutt fravær av røyking, selv om det skulle medføre at vekten øker. Alle bør ha fysisk aktivitet i form av 150-300 minutter med moderat aktivitet eller 75-150 minutter med hard aktivitet hver uke. Et sunt kosthold begrenser inntak av salt, mettet fett, sukker, prosessert mat og animalsk føde og tilstreber jevnlig inntak av fisk, middelhavskost, fiber, belgfrukter, nøtter, frukt og grønnsaker. Alkoholinntaket bør ikke overstige 100g/uke som tilsvarer gjennomsnittlig en alkoholenhet daglig. Systolisk blodtrykk ≥ 160mm Hg bør reduseres til <140/80 mm Hg.
-Trinn 2 er tiltak for å oppnå behandlingsmål som ikke nås ved Trinn 1 (se ovenfor) (Sverre E, 2022).
Ved kjent aterosklerotisk hjerte- og karsykdom bør tilbys behandling med acetylsalicylsyre (ASA), eller som 2. valg annen platehemmer (klopidogrel). Også statin skal tilbys med behandlingsmål LDL-kolesterol i blodet <1,8 mml/L. Vurder kolesterolabsorpsjons-hemmer (ezetimib) ved statinintoleranse, eller når behandlingsmålet ikke nås (nasjonal retningslinje, Helsedirektoratet 2021). Gevinsten av intensivert forebygging/behandling er størst hos pasientene med høyest risiko, slik som ved etablert hjerte- og karsykdom og blant personer over 70 års alder.
Revmatiske sykdommer med økt forekomst av hjertesykdom (et utvalg)
Revmatoid artritt (RA): Prematur aterosklerose er en komplikasjon til RA som ofte ikke er assosiert med tradisjonelle risikofaktorer (kjønn røking, overvekt, hyperkolesterolemi, diabetes og hypertensjon). Forekomsten av myokardinfarkt er doblet sammenlignet med kontroller (Marks, J.L. 2012). Årsakene knyttes til inflammasjon (TNF-alfa, IL6), celleinfiltrater, adhesjonsmolekyler og endotel dysfunksjon og økt dannelse av ustabile vaskulære plakk (Prasad, M.2015). Dette understøttes av at aktiv behandling med metotreksat og TNF-hemmere reduserer den økte risikoen for aterosklerose ved RA (Roman M.J. 2007). Aterosklerotiske forandringer kan påvises i preklinisk fase ved å måle carotid-media tykkelse og plakk ved ultralyd halskar og arteriell stivhet.
Ankyloserende spondylitt: Risiko for koronarsykdom er funnet økt med ratio 1,41 ved Bekhterevs sammenlignet med kontroller. Årsaken antas å være påvirket endotel funksjon og redusert elastisitet i aorta (Yuan, S.M. 2009).
Psoriasisartritt – pasienter har også økt forekomst av kardiovaskulær sykdom. Årsaken ser ut til å være en kombinasjon av at kronisk inflammasjon akselererer utvikling av aterosklerose og at pasientene i gjennomsnitt har flere andre risikofaktorer som overvekt, røking, hypertensjon, diabetes og hyperlipidemi (Landgren AJ, 2020).
Systemisk lupus erythematosus (SLE): Utvikling av tidlig aterosklerose i koronararterier er viste i store SLE-studier og forekomsten er uavhengig av de tradisjonelle risikofaktorer (Prasad, M. 2015). Risiko for aterosklerose ved SLE knyttes til sykdomsvarighet, lengden på behandling med kortikosteroider, sykdomsrelatert skade (damage score), høyt homocystein og LDL i blodet, samt høy alder ved sykdomsdebut (Roman, M.J 2007).
Systemisk sklerose (SSc): SSc medfører ikke vesentlig systemisk inflammasjon og det er usikkert om det foreligger økt risk for aterosklerose eller fibro-vaskulære prosesser som medfører økt stivhet i deler av karsystemet (Cheng, K.S. 2003).
Myositt: Få data, men en stor, kontrollert studie fra Taiwan og data fra Sverige har funnet 2-3 ganger økt risk for kardiovaskulær sykdom (Weng M-Y, 2019; Zöller B, 2012).
Vaskulitt-sykdommer: Økt forekomst av aterosklerose i forløpet (Soulaidopoulos S, 2020)
- Vennligst les også om hyperlipidemi og metabols syndrom i kapitlet om metabolske sykdommer
Brystsmerter
Læringsmål REV 099. Revmatologen skal selvstendig kunne utrede symptombilder med brystsmerter og dyspne med henblikk på kardiale og ikke-kardiale årsaker.
Brystsmerter kan ha mange forskjellige årsaker, og det er viktig å vurdere nøye for å få en nøyaktig diagnose.
Vanlige årsaker:
- Hjerteinfarkt (vennligst les mer nedenfor i dette kapitlet): Brystsmerter er presserende, klemmende eller brennende, og kan stråle til armer, nakke eller kjeve. Kan være ledsaget av kvalme, svetting og kortpustethet.
- Angina pectoris (vennligst les mer ovenfor i dette kapitlet): Smerter som oppstår ved kardial iskemi. Symptomene kan beskrives som et press, klem eller svie i brystet, og kan stråle til armer, nakke eller kjeve. De utløses ofte av anstrengelse eller stress.
- Perikarditt: Betennelse i hjerteposen. Kan gi skarpe, stikkende smerter i brystet som forverres ved dyp respirasjon eller hoste.
- Pneumoni. Smerter i brystet som forverres ved dyp respirasjon. Kan være ledsaget av hoste, feber og dyspne.
- Astma: Smerter eller tetthet i brystet, ofte ledsaget av hoste, dyspne og pipelyder.
- Lungeemboli; ofte i respirasjonsavhengige brystsmerter, dyspne, utmattelse og synkope. Akutt høyresidig hjertebelastning kan medføre hemodynamisk instabilitet med tachykardi, tachypne, feber, oksygenmangel.
- Muskel- og skjelett: Smerter i thoraksmusklene eller costa. Kan forverres ved bevegelse eller trykk.
- Psykosomatiske smerter: Smerter i brystet som ikke har en fysisk årsak. Kan være relatert til stress, angst eller depresjon.
Andre mulige årsaker: Gastroøsofageal reflukssykdom (GERD), cholelithiasis, pneumoni, herpes zoster, panikkanfall
Undersøkelser: Anamnese på hjerte og lungesykdom, tromboembolier. Auskultasjon av hjerte og lunger. EKG, røntgen thorax, CT og blodprøver.
Behandling: Behandlingen av brystsmerter avhenger av den underliggende årsaken.
Dyslipidemi
Læringsmål REV 120. Revmatologen skal selvstendig kunne utrede og behandle pasienter med dyslipidemi.
Dyspne
Læringsmål REV 099. Revmatologen skal selvstendig kunne utrede symptombilder med brystsmerter og dyspne med henblikk på kardiale og ikke-kardiale årsaker.
Vennligst les om dyspne i kapittelet om lungesykdommer
EKG
Læringsmål REV 110. Revmatologen skal under supervisjon kunne tolke EKG ved ulike presentasjonsformer av iskemisk hjertesykdom, arytmier, perikardsykdom og kardiomyopatier. Under supervisjon kunne utføre og tolke arbeids-EKG.
Definisjon. Elektrokardiogram (EKG) måler non-invasivt på kroppens overflate elektrisk aktivitet i hjertet. EKG brukes i utredning og oppfølging av en rekke hjertesykdommer som rytmeforstyrrelser, iskemisk hjertesykdom, revmatisk hjertesykdom og perikarditt.
Tolkning av EKG
Hjertefrekvensen måles ved R-R intervall. Hjerterytme ses best i avledningene I, II, aVF og V1. Hjerteakse kan estimeres ved avledning I og aVf. Venstre akse deviasjon: positiv QRS i I og negativ i aVF. Høyre akse deviasjon: ved QRS negativ i I og positiv i aVF. P-bølgen representerer atrial repolarisering. Stor P-bølge kan indikere atrial hypertrofi. PR intervallet. Langt PR intervall kan skyldes AV blokk. Ulike typer blokk: sinusknute, sino-atrial eller atrio-ventrikulær (AV)-blokk (ulike grader). Kort PR-intervall ses ved WPW syndrom og LGL syndrom som medfører rytmeforstyrrelser. QRS-komplekset (normalt 60-100 ms) er forlenget ved hyperkaliemi og grenblokk. Q-bølgen (I, aVL, V5, V6) kan indikere tidligere myokardinfarkt. R-bølgen øker i amplityde fra V1 til V5 Redusert R-progresjon. Redusert R- progresjon kan indikere anteroseptalt infarkt eller venstreventrikulær hypertrofi. S-bølgen representerer depolarisering av Purkinje fibre. T-bølgen viser ventrikulær depolarisering. Høye T-bølger i III, aVR og V1 med negativ QRS kan indikere akutt myokardinfarkt. Også elektrolyttforstyrrelser, myokarditt, perikarditt, kardiomyopati, akutt abdominal sykdom, intrakranial patologi og fysiologiske forhold kan medføre høye T-bølger. ST-segmentet. ST elevasjon ses ved akutt myokardinfarkt, perikarditt, myokarditt, hyperkaliemi, traume, lungeemboli, subaraknoidalblødning, ventrikulært aneurisme og venstre grenblokk. QT-intervallet. For lang QT tid disponerer for vantrikkelarytmier og ventrikkelflimmer.
Iskemisk hjertesykdom. ST-heving: Dette er et av de mest typiske tegnene på iskemi. ST-segmentet er en del av EKG-kurven som representerer hjertemuskelens elektriske aktivitet. Når ST-segmentet er hevet, indikerer det at hjertemuskelen ikke får nok oksygen. ST-depresjon: Dette kan også være et tegn på iskemi, men det er mindre spesifikt enn ST-heving. ST-depresjon kan også være forårsaket av andre tilstander, som for eksempel hjertehypertrofi. T-bølgeforandringer: T-bølgen representerer hjertemuskelens repolarisering. Forandringer i T-bølgen, som for eksempel inversjon eller flattening, kan være et tegn på iskemi. QRS-kompleksforandringer: QRS-komplekset representerer hjertemuskelens depolarisering. Forandringer i QRS-komplekset, som for eksempel breddeøkning, kan være et tegn på hjerteinfarkt.
Arytmi. Bradykardi: Hjertefrekvensen er under 60 slag per minutt. Tachykardi: Hjertefrekvensen er over 100 slag per minutt. Hjerterytmen kan være uregelmessig. Uregelmessig arytmi kan være forårsaket av:
- Atrieflimmer (P-bølger: Uregelmessige og flimrende, QRS-kompleks: Normalt utseende , frekvens: Varierende, ofte rask:100-160 slag per minutt).
- Atrieflutter (P-bølger: Savnede P-bølger, i stedet for sagtakkede “flutterbølger”. QRS-kompleks: Normalt utseende. Frekvens: Regelmessig, ofte rask (130-250 slag per minutt).
- Ventrikulær tachykardi (P-bølger: Kan være vanskelig å se på grunn av den raske hjertefrekvensen. QRS-kompleks: Bredt og deformert. Frekvens: Regelmessig, ofte veldig rask, over 100 slag per minutt).
- Ledningsforstyrrelser: Elektriske impulser fra hjertet blir ikke ledet normalt. Dette kan for eksempel være forårsaket av AV-blokk (PQ-intervallet er forlenget til over 0,2 sekunder. P-bølger kan være blokkert, slik at ikke alle P-bølger fører til et QRS-kompleks. QRS-kompleks har normalt utseende. Frekvensen kan være normal eller bradykard. Ved WPW-syndrom er PQ-intervallet kort, under 0,12 sekunder. En påviser delta-bølgei form av en ekstra bølge før QRS-komplekset. QRS-komplekset er bredt; over 0,12 sekunder. Frekvensen kan være normal eller tachykardi.
Perikardsykdom: ST-heving er diffus, ofte i alle avledninger. PR-depresjon kan være tilstede.
Myokarditt: ST-heving eller ST-depresjon kan være lokalisert eller diffus. T-bølgeforandringer kan være tilstede. QRS-kompleksforandringer forekommer. Arytmier kan ses.
Hjertesvikt: tegn til venstre ventrikkelhypertrofi, QRS-kompleksforandringer i form av breddeøkning kan indikere ledningsforstyrrelser. ST-T-forandringer kan indikere iskemi eller hjertemuskelskade. Forekomst av arytmier kan indikere komplikasjon.
Arbeids EKG gjøres oftest under sykling med økende motstand eller tempo. En ønsker å se om sykdomstegn oppstår under fysisk belastning. Noen av de vanligste diagnosene som kan stilles basert på AEKG inkluderer: Iskemisk hjertesykdom, hjerteinfarkt, Hjerterytmeforstyrrelser og hjertesvikt. Oftest er arbeids EKG en del av utredningen ved mistanke om koronar hjertesykdom (se nedenfor i dette kapitlet).
Tolkning av AEKG: 1). ST-segmentforandringer: a) ST-heving: Kan indikere iskemi (oksygenmangel) i hjertemuskelen. b) ST-depresjon: Kan også indikere iskemi, men er mindre spesifikk enn ST-heving. 2). QRS-kompleksforandringer: Breddeøkning: Kan indikere hjerteinfarkt eller ledningsforstyrrelser. 3). Arytmier: Forekomst av arytmier under belastning: Kan indikere en hjerterytmeforstyrrelse. 4). Hjertefrekvens og blodtrykk: Unormalt høy eller lav hjertefrekvens: Kan indikere et problem med hjertets evne til å pumpe blod. Unormalt høyt blodtrykk: Kan indikere hypertensjon eller andre hjerteproblemer.
Litteratur: Sattar E, 2021
Endokarditt og hjerteklaffer
Læringsmål REV 115. Revmatologen skal ha kjennskap til medisinsk behandling og oppfølging av pasienter med ulike klaffesykdommer, herunder endokardittprofylakse og antikoagulasjon ved klaffeproteser.
Læringsmål REV 116. Revmatologen skal selvstendig kunne identifisere pasienter som må utredes for endokarditt samt kjenne diagnostiske kriterier og starte utredning ved mistanke om endokarditt. Selvstendig kunne initiere empirisk antimikrobiell behandling ved endokarditt.
Definisjon. Endokarditt er inflammasjon i endokard som kler hjertet indre del og hjerteklaffene. Endokarditt kan deles inn i infeksiøs- og non-infeksiøse subgrupper. Infeksiøs endokarditt forårsakes i 80-90% av bakterier som gram-positive streptokokker, stafylokokker og enterokokker, hvorav staphylococcus aureus er vanligst. Non-infeksiøs endokarditt er en komplikasjon som spesielt er viktig ved systemisk lupus (SLE) (Libman-Sacks endokarditt).
Symptomer på endokarditt er feber, nedsatt allmenntilstand, vekttap, nattesvette, hjertebank, dyspné, emboli i hjernen, lungene eller andre organer, eksem, leddsmerter.
Utredningen omfatter blodprøver for å dyrke bakterier eller sopp, EKG for å se etter hjerterytmeforstyrrelser, ekkokardiografi for å se etter hjerteklaffefeil, CT-scan eller MR-scan for å se etter hjerteabscesser eller andre komplikasjoner.
Kriterier for diagnose omfatter bruk modifiserte Duke kriterier (Li JS, 2000) og ekkokardiografi (Baddour LM, 2015).
Behandling av infeksiøs endokarditt er med antibiotika, fortrinnsvis etter resistensbestemmelse og i henhold til lokale prosedyrer i sykehus. Som ved non-infeksiøs endokarditt er også tilstanden til affiserte hjerteklaffer av behandlingsmessig betydning. Etter ev tromboembolisk komplikasjon er antikoagulasjon aktuelt. Behov for kirurgisk tiltak for klaffesvikt vurderes individuelt. Behandling av grunnsykdommen er viktig også ved non-infeksiøs endokarditt. Ved kjent tidligere endokarditt er antibiotikaprofylakse før orale inngrep som tannekstraksjon, andre tannkirurgiske inngrep med forventet blødning (Helsedirektoratet, retningslinjer, 2018) Ofte brukes amoxicillin oralt 2 g x 1 gitt 1-2 timer før inngrepet. Ikke behov ved vanlig tannbehandling. Supplerende informasjon kan hentes fra lokale metodebøker som Metodebok i Indremedisin (Bakteriell endokarditt).
Revmatiske sykdommer som kan rammes av endokarditt
Revmatoid artritt (RA): Sykdom i hjerteklaffer omfatter insuffisiens, påleiringer og Libman-Sachs vegetasjoner og påvises relativt hyppig ved RA, SLE, antifosfolipid syndrom og Bekhterevs. Selv om de fleste er asymptomatiske, er klaffesykdom den hyppigste hjertemanifestasjonen ved ekkokardiografi- eller autopsistudier. Ved RA er mitralklaffinsuffisiens vanligst og er sett hos 80% vs 37% blant kontroller (Owlia, M.B. 2012,). Aorta- og trikuspidal-insuffisiens er neppe økt.
Systemisk lupus (SLE): Endokarditt (Libman-Sacks) og knuter på hjerteklaffene kan påvises hos mer enn 50% ved transøsofageal ekkokardiografi, sjeldnere i kliniske studier (Prasad, M, 2015). Forekomsten øker med SLE aktivitet og sykdomsvarighet (Moyssakis, I, 2007). En viktig risikofaktor er også forekomst av antifosfolipid-antistoff.
Systemisk sklerose (SSc): Klaffesykdom er sjelden blant pasienter med systemisk sklerose. Først i 1979 påviste Kinney, E.; 1979. at aorta- og mitralklaffer kunne være fortykket med tegn til insuffisiens relatert til sykdommen, noe senere studier har bekreftet.
Bekhterevs: Aortaklaffinsuffisiens og/eller aortitt er vanlig ved Bekhterevs. Oftest ses fortykkelse ved aortaroten, dilatasjon, fortykket aortaklaff, men også mitral-insuffisiens (Owlia M.B, 2012). Fortykket vev kan medføre stenose, hypertensjon ventrikulær hypertrofi og diastolisk dysfunksjon. Forandringene disponerer også for tromboemboliske komplikasjoner.
Litteratur: Yallowitz AW, 2021 (infeksiøs endokarditt); Ibrahim AM, 2021 (Libman-Sacks endokarditt)
Hjertefeil, medfødte
Læringsmål REV 122. Revmatologen skal kjenne til de vanligste medfødte hjertefeil, herunder ASD, VSD, coarctatio.
Atrium septum defekt (ASD) er en vanlig medfødt hjertefeil og ses hos 1.6 per 1000 blant levende fødte barn (Yetman AT, 2018). Defekten innebærer manglende lukning av åpningen mellom atriene. Tilstanden er oftest uten annen sykdom, men kan også ses som del av noen genetiske tilstander/syndromer. Septale defekter på mindre enn 5 mm. vil vanligvis lukke seg spontant i løpet av første leveår. Defekter større enn 1 cm forventes å trenge medisinsk eller kirurgisk intervensjon for å lukke åpningen (Menillo AM, 2021).
Ventrikkel septum defekt (VSD) er den vanligste medfødte hjertefeilen. I likhet med ASD kan VSD opptre uten annen sykdom eller kombinert med andre tilstander med misdannelser i hjerte og arteriene fra hjertet. De aller fleste tilfellene lukker seg spontant i løpet av det første leveåret. Symptomer som tilsier videre utredning og behandling omfatter redusert vekst og symptomer på økt blodtilførsel til lungene. Utredning kan være med ekkokardiografi, ve. videre med hjertekateter-undersøkelse dersom det er behov for supplerende målinger, inklusiv arterielt pulmonaltrykk og pulmonal arteriell motstand (Spicer DE, 2014).
Coarctatio er en medfødt hjertefeil som rammer 0.06% -0.08% av den generelle befolkningen. En påviser stenose i aorta, vanligst like etter venstre a. subclavia-avgangen, men andre lokaliseringer er også mulig. Stenosen medfører økt arterietrykk proksimalt med hypertensjon i overekstremiteter. Ubehandlet kan prematur koronar hjertesykdom, ventrikulær dysfunksjon, aorta-aneurismer og cerebral vaskulær sykdom oppstå allerede i 30-40 årene. Også denne tilstanden ses ved enkelte andre medfødte tilstander/syndromer (Law MA, 2021).
Hjerteinfarkt
- Vennligst se Koronar hjertesykdom nedenfor
Hjertestans og resuscitering
Læringsmål REV 094. revmatologen skal beherske resuscitering ved hjertestans med bruk av gjeldende AHLR-algoritme. Selvstendig kunne lede hjertestansteam sammen med andre faggrupper i tråd med etablerte retningslinjer.
Vennligst er også avsnittet om AHLR ovenfor.
I følge Metodebok i Indremedisin (OUS-Ullevål, Hjertestans og hjerte-lunge-redning (HLR)) har plutselig sirkulasjonsstans hyppigst kardial årsak (ca. 80 %). Ikke-kardial årsaker respirasjonsstans, cerebrovaskulær sykdom, lungeemboli og intox. Som en grov huskeregel kan man si at ved kardial årsak er ventrikkelflimmer (VF) hyppigst. Ved ikke-kardial årsak er asystoli/PEA (pulsløs elektrisk aktivitet) hyppigst. Alle leger i tilstedevakt og sykepleiere ved overvåkningen/intensivavdelinger skal beherske avansert HLR (AHLR). Følgende tiltak har dokumentert effekt på overlevelsen ved hjertestans; tidlig og god HLR og tidlig defibrillering under resuscitering, akutt koronarangiografi og evt. PCI ved akutt hjerteinfarkt samt standardisert målrettet sykehusbehandling inklusive terapeutisk hypotermi etter gjenopprettet spontansirkulasjon hos komatøse pasienter.
Hovedfokus under HLR er å utføre kvalitativt gode brystkompresjoner med så få pauser som mulig, samt å defibrillere dersom det foreligger VF (evt. VT). Et fornuftig forhold mellom kvalitativt gode brystkompresjoner og defibrillering er viktig. Ikke stopp HLR for intubasjon/ innlegg av i.v. inngang. Man må være nok kvalifisert personale tilstede dersom dette skal gjøres.
Ved en stanssituasjon skal defibrillatoren bringes til pasienten, slik at en evt. defibrillering kan utføres før stansteamet ankommer.
Ved bruk av AED (halvautomatiske defibrillatorer som er strategisk utplassert ved postene på hele sykehuset), følger man den talestyrte anvisningen fra maskinen ved utførelse av HLR og defibrillering.
Alle som uventet mister bevisstheten og slutter å puste, skal forsøkes gjenopplivet hvis ikke “Ikke forsøk HLR” eller tilsvarende (“HLR-/R-“) er anført i journalen/kurve. Har man ansvaret for pasienter som åpenbart ikke skal gjenopplives – eller dette må anses som tvilsomt – må man derfor som pasientansvarlig lege ta stilling til dette slik at avklaring foreligger før en evt. akuttsituasjon oppstår.
Litteratur: Metodebok i Indremedisin (OUS-Ullevål, Hjertestans og hjerte-lunge-redning (HLR))
Hjertesvikt
Læringsmål REV 118. Revmatologen skal ha kunnskap om patogenese, patofysiologi og årsaksforhold ved hjertesvikt. Beherske initial diagnostikk av hjertesvikt, herunder enkel ekkokardiografisk undersøkelse, vurdere røntgen thorax, EKG-forandringer og biokjemiske analyser.
Læringsmål REV 119. Revmatologen skal under supervisjon kunne håndtere medikamentell behandling av pasienter med kronisk hjertesvikt.
Definisjon. Hjertesvikt rammer ca. 10% etter 75 års alder i Norge og skyldes redusert pumpefunksjon/kontraktilitet.
Årsak. Økende forekomst av hjertesvikt i befolkningen skyldes økende andel eldre, økende forekomst av risikofaktorer og bedre overlevelse av koronarsykdom, samt redusert mortalitet også for andre sykdommer. Det er flere årsaker til at kontraktiliteten svekkes. En av av hovedårsakene er fibroseutvikling som medfører økt stivhet i myokard (Chaffin M, 2022). Mistanke om hjerteamyloidose børe vekkes hos pasienter fra 65 års alder med hjertesvikt der ekkokardiografi viser venstre ventrikkelveggtykkelse ≥ 12 mm (Llerena-Velastegui J, 2024)
Risikofaktorer omfatter koronarsykdom, systemiske bindevevssykdommer og revmatoid artritt, metabolske sykdommer som diabetes, thyreoidea-sykdommer og veksthormon-mangel, hypertensjon, hjerteklaff-sykdom, myokarditt, infiltrative tilstander som sarkoidose og amyloidose, postpartum kardiomyopati, Takotsubo (stress kardiomyopati), medikamenter som anabole steroider, amfetaminer, toksiner som alkohol og kokain, alvorlig ernæringsmangel.
Symptomer er økende dyspne ved belastning eller når en ligger flatt (se også lungeødem i dette kapitlet), ødem i begge føtter og legger, økende vekt og hjertebank, tretthet, redusert utholdenhet, svimmelhet eller synkope, natthoste.
Undersøkelser omfatter anamnese som også bør dekke familie-disposisjon, endret medikasjon, disponerende faktorer og komorbiditet. Klinisk vurderes vitale funksjoner som blodtrykk, hjertefrekvens, temperatur, oksygenmetning og respirasjonsfrekvens. En måler pasientens høyde og vekt, ev. venestuvning på halsen (jugularis), helst i 45 graders elevert leie, pulsens styrke, kraft og regelmessighet. Hjertet og lunger auskulteres for bilyder. Abdominalt vurderes tegn til hepatomegali og ascites. Underekstremiteter undersøkes for perifert ødem, hudtemperatur (kalde ben ved redusert kardial pumpefunksjon).
NYHA klassifisering:
-
Klasse I: ingen symptomer på hjertesvikt ved fysisk aktivitet
-
Klasse II: Symptomer ved moderat fysisk aktivitet
-
Klasse III: Symptomer ved nesten all fysisk aktivitet
-
Klasse IV: Symptomer i hvile og all fysisk aktivitet
Hypertoni / hypertensjon
Læringsmål REV 140. Revmatologen skal under supervisjon kunne utrede og behandle pasienter med hypertensjon. Under supervisjon kunne diagnostisere og behandle hypertensive kriser, herunder oftalmoskopi for å identifisere papilleødem. Under supervisjon kunne utrede sekundære årsaker til hypertensjon, samt identifisere og forebygge endeorganskade ved hypertensjon.
Definisjon: Blodtrykk (BT) over 130/80 mmHg regnes som hypertensjon. Legmiddelbehandling anbefales hos alle med systolisk BT≥160 mmHg og/eller diastolisk BT≥100, samt ved BT ≥140/90 mmHg når det foreligger påvist organskade og/eller diabetes. Behandlingsmålet er et stabilt blodtrykk <140/90 mmHg (Helsedirektoratet, lest 23.02.2024).
Ubehandlet medfører hypertensjon økt risiko for slag, koronar hjertesykdom med myokardinfarkt, hjertesvikt og nyresvikt.
Symptomer på hypertoni er ny hodepine, men symptomer kan være helt fraværende frem til tegn på organskade manifesterer seg, slik som cerebral iskemi (TIA, slag), hypertensiv encefalopati, brystsmerter, dyspne eller akutt lungeødem. Selv ved hypertensiv krise er symptomene uspesifikke, selv om dyspne, brystsmerter, arytmier og synkope forekommer (Varounis C, 2017).
Utredning omfatter anamnese på symptomer (se ovenfor) og tegn på utløsende sykdom (ved sekundær hypertoni). Klinisk er blodtrykksmåling essensielt. Det anbefales 2-3 målinger med minst ett minutts mellomrom og etter minst 5 minutter hvile. For å utelukke sideforskjell, kan trykket på begge overarmer måles, ev også ankeltrykket ved stenoser i begge overarmer. Riktig bredde på mansjetten i forhold til overarmens tykkelse viktig fordi for smal mansjett overvurdere og for bred mansjett undervurdere det reelle trykket. En vurderer også symptomer på organskade (kardiovaskulært, nyrer, CNS) og metabolske årsaker.
-Oftalmoskopi/fundoskopi (øyne) for å utelukke hyperton retinopati og papilleødem ved hypertensiv krise og forhøyet intrakranielt trykk. Papilleødem er en hevelse av synsnervepapillen, som er den delen av synsnerven som er synlig i øyet. Supplerende utredning av papilleødem kan inkludere fundusfotografi av netthinnen, synsfeltmåling, optisk koherenstomografi (OCT) og MR-undersøkelse av hjernen.
-Laboratorieprøver kan bestå av Hg, leukocytter med differensialtelling, trombocytter, CRP, SR, kreatinin, eGFR, elektrolytter, HbA1c, TSH, f-T4, kolesterol nivåer og urinsyre. Urin: protein/kreatinin ratio.
-Bildediagnostikk kan inkludere ultralyd Doppler av karotisarterier på halsen, ev også av nyrearterier og hjertet, samt ultralyd av nyrene. Ved cerebrale symptomer er MR av hjernen aktuell.
-EKG kan vise tegn til ventrikulær hypertrofi, unormal frekvens og rytme.
Behandling av hypertoni. Hos noen er endringer i livsstil tilstrekkelig. Ved overvekt står vektreduksjon sentralt. Røkestans påvirker ikke blodtrykket direkte, men reduserer risiko for komorbiditet fra hjerte-kar systemet. Også salt-restriksjon, røkestans, adekvate tiltak ved søvnapne og økt fysisk aktivitet kan være aktuelt. Vektreduksjon alene kan senke det systoliske blodtrykket med 5-20 mmHg. Røkestans senker ikke trykket direkte, men begrenser sekundære skader av hypertoni. Samlet sett regner en med at endringer i livsstil kan redusere kardiovaskulære hendelser med opp til 15%. Vennligst se også livsstilsendringer nedenfor.
-Medikamenter. Valget av legemiddel avhenger av flere faktorer, inkludert pasientens alder og generell helsetilstand, alvorlighetsgraden av hypertensjonen, tilstedeværelsen av andre risikofaktorer for hjerte- og karsykdommer og eventuelle bivirkninger av legemidlene. Farmakologisk brukes angiotensin-converting enzym hemmere (ACE-hemmere), angiotensin-reseptor-II-antagonister (ARB), betablokkere, diuretika (vanligvis tiazider) og kalsium kanal blokkere. Ofte vil det være behov for en kombinasjon av to eller flere av disse. Man kan kombinere ACE hemmer eller angiotensin II reseptor-hemmer med et tiazid (diuretikum) og en kalsiumblokker. Alternativt kan en med monoterapi trappe opp dosen først før ev et annet medikament suppleres. Oppfølging hos lege etter behandlingsstart er viktig. Det er også en fordel om pasienten kan måle blodtrykket også hjemme før og under behandlingen. Når blodtrykket er tilfredsstillende (<140/90 mmHg), er en grundigere evaluering igjen aktuelt etter 8-12 uker med tanke på etterlevelse og eventuelle komplikasjoner (Iqbal AM, 2021).
Essensiell/idiopatisk hypertoni (uten kjent årsak) utgjør de fleste tilfeller. En årsak kan være økt sensitivitet slik at inntak av salt lett øker blodtrykket.
Sekundær hypertensjon kan skyldes koartikasjon (stenose) av aorta (med blodtrykksforskjell mellom armene og/eller mellom over- og underekstremiteter), aortaklaffsykdom, renovaskulær sykdom (prerenal ved Takayasus arteritt eller fibromuskulær dysplasi, infrarenal ved polycystiske nyrer eller nefritt), endokrine sykdommer som hypertyreose eller hyperkortisonisme (Cushing syndrom). Blant pasienter med systemisk sklerose, diffus form, kan malign hypertensjon som del av nyrekrise oppstå spontant, oftest i løpet av sykdommen første to år.
Hypertensiv krise/malign hypertensjon. Hypertensiv krise kjennetegnes ved økende blodtrykk, oftest >160/110 mmHg eller tydelig høyete enn det som er vanlig for pasienten. I utgangspunktet ses ikke tegn på akutt organskader, men tilstanden kan utvikle seg til malign hypertensjon hvis den ikke behandles. Behandlingen er rask senkning av blodtrykket, intravenøs eller oral antihypertensiv medisinering med ACE-hemmer er essensielt, samt overvåking på sykehus. I revmatologi ses hypertensiv krise oftest ved systemisk sklerose, diffus form (vennligst se nærmere beskrivelse der). Malign hypertensjon kan defineres ved alvorlig forhøyet blodtrykk på >200/120 mmHg med tegn på akutt organskader (papilleødem, bevisstløshet, kramper, hjerteinfarkt, hjertesvikt, akutt nyresvikt, aortadisseksjon). Behandlingen akutt blodtrykksbehandling og overvåkning på sykehus, ofte på intensivavdeling. Felles for malign hypertensjon og hypertensiv krise er dermed at begge er medisinske nødsituasjoner som krever rask og effektiv behandling.
Litteratur:
- Iqbal AM, 2023 (essensiell hypertensjon)
- Nasjonale retningslinjer for kartlegging og forebygging av hypertensjon: Helsedirektoratet
Koronar arteritt/vaskulitt
- Polyarteritis nodosa (hyppig)
- SLE (8 %)
- GPA/Wegeners granulomatose
- Kawasakis sykdom (barn)
Koronar hjertesykdom
Læringsmål REV 097. Revmatologen skal beherske initial diagnostikk og behandling av akutt koronarsyndrom.
Læringsmål REV 099. Revmatologen skal selvstendig kunne utrede symptombilder med brystsmerter og dyspnoe med henblikk på kardiale og ikke-kardiale årsaker.
Læringsmål REV 111. Revmatologen skal ha god kunnskap om patogenesen ved koronarsykdom, hvilke forhold som avgjør presentasjonsformen (stabil koronarsykdom, ustabil angina, NSTEMI og STEMI) og hvilken betydning dette har for prognose og behandling.
Definisjon. Koronar hjertesykdom medfører redusert arteriell perfusjon til myokard og er den vanligste dødsårsaken i befolkningen.
Patogenese. For lav perfusjon i koronararterier medfører myokardiskemi. Vanligste årsak er plakk ved aterosklerose (se ovenfor i dette kapitlet), mens vaskulitt i koronarkar er sjeldnere. Risikofaktorer for koronar hjertesykdom kan deles i ikke-modifiserbare og modifiserbare. Blant ikke-modifiserbare årsaker er høy alder, mannlig kjønn, genetisk disposisjon og etnisitet. Modifiserbare årsaker er hypertensjon, hyperlipidemi, diabetes mellitus, fedme, røking, uheldig kosthold og manglende fysisk aktivitet. Også kroniske sykdommer som non-alkoholisk fettlever, nyresykdom, inflammatoriske sykdommer som systemisk lupus (SLE), revmatoid artritt, inflammatorisk tarmsykdom (IBD) disponerer.
Stabil iskemisk koronarsykdom kjennetegnes ved smerter eller trykk substernalt med forverring ved fysisk eller emosjonelt belastning og lindres ved bruk av nitroglyserin. Symptomene skal ha vart i to måneder eller mer (Katz D, 2019).
Akutt og ustabil koronarsykdom/ustabil angina debuterer med brå start i form av smerter og en klemmende følelse substernalt, ofte med utstråling til halsen og venstre arm. Dyspne, hjertebank, tretthet, synkope og hjertestans kan utvikle seg. Man deler tilstanden inn etter EKG-forandringer: ST-elevasjon myokard infarkt (STEMI) og non-ST elevasjon myokard infarkt (NSTEMI), samt ustabil angina.
Undersøkelser
–Anamnesen omfatter symptomer (se ovenfor) og disponerende faktorer som hyperlipidemi, hypertoni, diabetes, familieanamnese, røking.
–Klinisk måles blodtrykk og puls, auskultatorisk vurdering av hjerte, halskar og abdomen.
-Andre: EKG, belastnings-EKG (kardiolog), ekkokardiografi (kardiolog), koronar CT, koronar angiografi (med stenting ved behov).
Behandling følger retningslinjer. Ved stabil angina omfatter disse bruk av lav dose acetylsalisylsyre (ASA), statin, beta-blokker og nitroglyserin ved behov. Ved akutt koronarsykdom gis også ASA og nitroglyserin forutsatt at kontraindikasjoner ikke foreligger. Dersom EKG viser STEMI er utblokking av koronarkar (perkutan koronar intervensjon: PCT) som øyeblikkelig hjelp indisert, forutsatt at denne kan utføres innen to timers avstand. PCI har bedret prognosen betydelig. Alternativet til PCI er intravenøs trombolytisk behandling forutsatt at kontraindikasjoner ikke foreligger.
–Retningslinjer. Alle personer med kjent aterosklerotisk hjerte- og karsykdom bør tilbys behandling med acetylsalicylsyre (ASA), eller som 2. valg annen platehemmer (klopidogrel). Også statin skal tilbys med behandlingsmål LDL-kolesterol i blodet <1,8 mml/L. Vurder kolesterol-absorpsjonshemmer (ezetimib) ved statinintoleranse, eller når behandlingsmålet ikke nås. Ved koronarsykdom med klinisk hjertesvikt under infarktforløpet og/eller ved påvist skade på venstre ventrikkel (ved EF <40%), bør vedvarende behandling med ACE-hemmer tilbys (andrevalg: Angiotensin II-antagonister). Ved koronarsykdom uten større skade på venstre ventrikkel bør ACE-hemmer (evt. Angiotensin II-antagonister) vurderes, men gevinsten er mindre klar og må veies mot ulemper knyttet til bivirkninger og polyfarmasi. Slik behandling er mer aktuell jo større grad av risiko, som ved diabetes og hypertensjon (Nasjonal retningslinje, Helsedirektoratet 2021). For supplerende informasjon vises også til lokale metodebøker som OUS-Ullevål, Akutt indremedisin, brystsmerter.
Litteratur. Shajehan RD, 2021
Livsstilsendringer
Læringsmål 124. Revmatologen skal ha god kunnskap om indikasjon for og nytte av intervensjon ved: hypertensjon, røyking, dyslipidemi, diabetes mellitus, fysisk inaktivitet, overvekt og metabolsk syndrom.
Hypertensjon. Indikasjon for intervensjon ved hypertensjon er blodtrykk over 160/100 mmHg eller 140/90 mmHg ved diabetes eller tegn til organskade. Målet er redusert risiko for kardiovaskulær sykdom, særlig hjerteinfarkt og hjerneslag. Alle røkere bør slutte. Nytte av dette vil være redusert risiko for lungekreft, andre kreftformer, KOLS, hjertesykdom og hjerneslag. Intervensjon ved dyslipidemi er forhøyet LDL-kolesterol, lavt HDL-kolesterol eller forhøyede triglycerider. Målet er redusert risiko for hjerteinfarkt og hjerneslag. Ved diabetes mellitus interveneres ved blodsukker over 7 mmol/L, fastende blodsukker 11 mmol/L 2 timer etter måltid. Alle bør være fysisk aktive minst 30 minutter per dag. Det vil redusere risiko for hjertesykdom, hjerneslag, diabetes type 2, kreft og overvekt. Metabolsk syndrom omfatter overvekt, økt mageomkrets, høyt blodtrykk, høye insulinverdier og ugunstige nivå av lipider i blodet og er alltid en indikasjon for intervensjon. Tilsvarende anbefales tiltak ved BMI over 25 kg/m2. En reduserer da risiko for hjertesykdom, hjerneslag, diabetes type 2, kreft og andre helseproblemer. En anbefaler kostholdsendringer, røykeslutt, økt fysisk aktivitet og vektreduksjon. Medikamenter kan omfatte antihypertensiva, kolesterolsenkende medisiner, diabetesmedisin og vektreduserende medisiner som Xenical tabletter, Mysimba tabletter, Saxenda injeksjoner og Wegovy injeksjoner.
Lungeødem, akutt
Læringsmål REV 098. Revmatologen skal beherske initial diagnostikk og behandling ved akutt lungeødem.
Definisjon. Lungeødem skyldes akkumulering av ekstravaskulær væske i lungeparenkymet, noe som medfører redusert alveolær gassutveksling og mulig respirasjonssvikt.
Sykdomsårsaker er ofte stuvning ved hjertesvikt eller non-kardiogen sykdom i lunger eller traume mot thoraks. Også blodtransfusjon kan utløse lungeødem.
Symptomene omfatter dyspne, tachypne noen ganger også perifere ødemer. Hoste med blodtilblandet sputum kan også forekomme.
Klinisk er auskultasjonen patologisk med høy respirasjonslyd ved inspirasjon og en måler nedsatt oksygenering. Progredierende lungeødem kan utløse acute respiratory distress syndrome (ARDS).
Kliniske forskjeller på kardialt lungeødem og astma bronciale (Herold G, Innere Medizin, 2024):
| Kardialt lungeødem | Astma bronchiale |
| Anamnese på hjertesykdom | Anamnese på lungesykdom |
| oftest fuktig hud | Tørr hud |
| Fuktige raslelyder basalt ved auskultasjon | Tørre raslelyder ved auskultasjon |
Laboratorieprøver kan omfatte rutineprøver for å utelukke tegn til infeksjon og annen organsvikt, elektrolytter, samt Brain-type natriuretic peptide (NT-pro BNP), troponin, albumin og (pankreas-amylase). Arteriell blodgass.
Bildediagnostikk kan ved røntgen thoraks vise tegn til sentralt ødem, pleuravæske, Kerley B linjer, peribronkial fortykkelse og forstørret hjerte.
Ekkokardiografi vil kunne påvise venstre ventrikulær systolisk dysfunksjon, klaffepatologi eller diastolisk dysfunksjon.
Ultralyd av lunger kan estimere mengden av ekstravaskulær væske i lungene.
Pulmonalarteriekateterisering er gullstandard for å påvise kardial årsak til lungeødem. Forhøyet arteria pulmonalis trykk > 18 mmHg indikerer kardiogen årsak.
Behandling. Pasienten undersøkes i sittende stilling med dypt hengende ben. Oksygen tilføres. Øvrige tiltak rettes mot symptomer og bakenforliggende årsak. Diuretika, ofte furosemid vasodilatatorer inklusiv nitroglyserin i.v og morfin benyttes ofte initialt. For supplerende informasjon om lungeødem anbefales lokale prosedyrer eller Metodebok i Indremedisin fra OUS-Ullevål (akutt hjertesvikt, lungeødem).
Litteratur: Malek R, 2021
Myxom (atrialt)
En sjelden tumor som oppstår i ett av hjertets forkamre, 75% i venstre atrium, 18% i høyre atrium, 7% i ventriklene. Symptomene kan feiltolkes som vaskulitt.
Symptomene er avhengig av myxomets lokalisering og kan medføre embolier til hjerne, lunger, nyrer, myokard, hud og ekstremitetsarterier. Emboliene ledsages av allmenn-symptomer som feber og vekttap.
Diagnosen stilles ved ekkokardiografi.
Behandlingen er kirurgisk.
Litteratur: Nguen T, 2021
Myokard
Myokarditt
Definisjon: inflammatorisk eller infeksiøs skade på hjertemuskelceller. Det finnes flere sett kriterier som kan anvendes (Hazebroek MR, 2014).
Symptomer: Akutt brystsmerte, perikard-smerte, dyspne, rytmeforstyrrelser, kardiogent sjokk.
Utredning: Troponin T og/eller troponin I i blodet (se nedenfor), EKG (AV-blokk, ST-elevasjon, T-inversjon, rytmeforstyrrelser), ekko, angiografi eller MR (mest spesifikk) viser typiske forandringer. Myokardbiopsi kan sikre diagnosen.
Infeksiøse årsaker: Bakterier. Fungi. Protozoer. Helminter. Virus
Non-infeksiøse årsaker til myokarditt: Inflammatoriske sykdommer, særlig myositt (se nedenfor). Medikamenter/toksiner (cyklofosfamid, litium, alkohol, kokain, arsenikk, slangebitt). Hypersensitivitet. Bestråling.
Troponin T: markør i blodet for myokardskade (myositt, infarkt). “Falsk positiv” ved blant annet hjertesvikt, nyresvikt, lungeemboli, subaraknoidalblødning.
Troponin I: mer spesifikk enn troponin T, men analyseres ikke ved alle laboratorier.
Behandling og oppfølging: Lavgradig myokardittt er ikke uvanlig ved myositt og flere andre systemiske bindevevssykdommer. Behandlingen kan være optimal oppfølging av grunnsykdommen og observasjon av hjertets funksjon og rytme. Kardiologiske kontroller med tiltak i noen tilfeller.
Revmatisk sykdom og myokard
Revmatoid artritt (RA): Hjertemuskelen angripes ved mange av de inflammatoriske revmatiske sykdommene. Pasienter med RA har klart økt risiko for hjertesvikt og iskemisk hjertesykdom som til sammen utgjør økt mortalitet (Nicola, P.J. 2006, Wolfe F, 2004). Pasienter med andre ekstra-artikulære manifestasjoner er mest utsatt. Man antar at proinflammatoriske cytokiner bidrar til myokard dysfunksjon (Owlia, M.B. 2012).
Myositt: Myokard kan angripes (myokarditt) som en del av den generaliserte muskelaffeksjonen. Post-mortem påvist myokarditt hos 25-30%. Klinisk funn hos 9%, vanligst ved myositt-skleroderma overlapp, sjelden ved inklusjonslegememyositt (4%) (Lilleeker JB, 2018)
Systemisk lupus (SLE): Hjerte-manifestasjon ved SLE omfatter hypertrofi av venstre ventrikkel, redusert ejeksjonsfraksjon og diastoliske volum. Dette kan skyldes kronisk inflammasjon med subklinisk vaskulitt, asymptomatisk myokarditt eller aterosklerose (Pieretti, J. 2007)
Systemisk sklerose (SSc): Myokardfibrose er vanligste manifestasjon. De fleste hjertemanifestasjoner ved SSc forblir klinisk asymptomatiske, men er til stede hos 15-35%. I patogenesen synes mikrovaskulær sykdom være sentral. Den medfører ventrikulær systolisk og diastolisk dysfunksjon som oftest ses sent i sykdomsforløpet uten at koronararteriene trenger være involvert (Kahan, A. 2009). En norsk studie påviste systolisk dysfunksjon hos 12% (Tennøe AH, 2019).
Bekhterevs: Risiko for hjertesvikt er vist å være noe økt (1,34 ganger) ved Bekhterevs sykdom, hovedsakelig betinget i venstre ventrikkel diastolisk dysfunksjon (Szabo, S.M.2011)
Sarkoidose. Kjempecelle myokarditt.
EGPA (Churg-Strauss vaskulitt). Alvorligste EGPA-manifestasjonen og er den hyppigste årsaken til død. Kardiomyopati og perikarditt ses hos henholdsvis 16% og 15% av pasientene (Comarmond C, 2012).
Kawasaki vaskulitt (barn).
Perikarditt, akutt
Læringsmål REV 117. Revmatologen skal beherske diagnostikk, utredning og behandling ved akutt perikarditt.
Revmatiske sykdommer med perikarditt
Revmatoid artritt (RA): Perikarditt er den vanligste hjertemanifestasjonen ved RA, men er ofte uten kliniske kjennetegn. Blant pasienter med alvorlig RA påvises perikarditt hos 30-50% ved ekkokardiografi eller autopsi-studier (Amaya-Amaya, J. 2014). Perikarditt er overrepresentert blant menn md RA. De fleste er a-CCP positive, har revmaknuter (noduli) og andre ekstra-artikulære manifestasjoner (Cojocaru, M.2010).
Systemisk lupus (SLE): Perikarditt er en av de typiske manifestasjonene ved SLE og den vanligste formen for hjerteaffeksjon. Forekomsten er 20-50% og relater til sykdomsaktivitet. Typiske symptomer er brystsmerter, med forverring i liggende stilling, men asymptomatiske forløp forekommer også. Oftest påvises (ekkokardiografi, CT, MR, EKG) bare litt økt perikardvæske, men også tilfeller med behov for perikardvæsketapping forekommer.
Systemisk sklerose (SSc):Perikard-manifestasjoner i form av fibrinøs perikarditt, perikardadherenser og perikardvæske påvises hos 33-72% (Lambova, S, 2014), selv om bare 7-20% har symptomer.
EGPA. Perikarditt (se myokard ovenfor).
Bekhterevs: Perikarditt og perikardvæske er uvanlig ved Bekhterevs.
Pulmonal hypertensjon
Læringsmål REV 123. Revmatologen skal ha kunnskap om ulike årsaker til pulmonal hypertensjon og utredning av disse.
Sjokk
Læringsmål REV 095. Revmatologen skal ha god kunnskap om årsaker, patofysiologi og behandling av de ulike typer sirkulasjonssvikt (sjokk): kardiogent sjokk, hypovolemisk sjokk, septisk sjokk, anafylaktisk sjokk.
Definisjon. Sjokk er en livstruende svikt i den systemiske blodsirkulasjonen. Sjokk medfører hypoksi i vevet med risiko for celledød og funksjonssvikt i sentrale organer. Sjokk defineres ofte ved hypotensjon med systemisk blodtrykk under 90 mm Hg eller middelstrykk under 65 mmHg.
Patofysiologi. Sirkulasjonskollaps medfører blodtrykksfall og påfølgende kompensatorisk utsondring av katekolaminer som øker hjertefrekvens, medfører konstriksjon av arterioler og venøse årer. Kritisk sirkulasjonssvikt medfører anaerob vevshypoksi med hyperlaktatemi og metabolsk acidose.
Det er flere subgrupper sjokk, avhengig av bakenforliggende årsak:
Kardiogent sjokk skyldes nedsatt kardial output og systemisk hypoperfusjon. Årsaker til kardiogent sjokk er kardiomyopatier som akutt myokardinfarkt, dilatert kardiomyopati, myokarditt, arytmier og hjertestans, alvorlig aortaklaff- eller mitral-insuffisiens (akutt ved ruptur av papillærmuskler eller chordae tendinae) eller ruptur av aneurisme i ventrikkelveggen.
Hypovolemisk sjokk kjennetegnes ved nedsatt intravaskulært volum, fallende kardial output og hypotensjon. Hypovolemisk sjokk kan deles i subtypene hemoragisk og non-hemoragisk.
Septisk sjokk. Sepsis kan medføre livstruende organ-dysfunksjon som reaksjon på infeksjon.
Anafylaktisk sjokk er et klinisk syndrom med alvorlig hypersensitivitetsreaksjon mediert av immunglobulin E (IgE) noe som kan medføre kardiovaskulært sammenbrudd eller respirasjonssvikt ved bronkospasme.
Systemisk inflammatorisk respons syndrome (SIRS) er en klinisk tilstand der uttalt systemisk inflammasjon på bakgrunn av infeksjon, pankreatitt, forbrenninger, fettemboli, luftemboli eller amnionvæske emboli.
Nevrogent sjokk kan oppstå etter traume mot CNS (spinalkanalen og medulla eller hjernen).
Endokrint sjokk skyldes endokrine sykdommer som binyresvikt (Addison krise) og myksødem ved hypothyreose.
Obstruktivt sjokk skyldes vanligvis ekstrakardiale tilstander som medfører redusert venstreventrikulær kardial output. Pulmonal-vaskulær årsak er lungeemboli eller alvorlig pulmonal hypertensjon. Også redusert venøs retur til hjertet på grunn av trykk-pneumothoraks, perikard tamponade, restriktiv kardiomyopati og konstriktiv perikarditt kan medføre sjokk.
Synkope
Læringsmål REV 112. Revmatologen skal beherske utredning og initial behandling av synkope.
Definisjon: Synkope er forbigående bevissthetstap og krampetendens med påfølgende spontan tilfriskning. Tilstanden medfører mellom 1% og 3% av alle akuttinnleggelser i USA (Grossmann SA, 2021).
Sykdomsårsaker er redusert cerebral perfusjon av ulike årsaker. Alvorlighetsgraden varier mellom ufarlig vasovagal synkope og livstruende tilstand, relatert til ev. bakenforliggende organisk sykdom; Kardial synkope: rytmeforstyrrelser (se arytmier i dette kapitlet), klaffesykdom. Cerebrovaskulør årsak: vertebrobasilær insuffisiens. Vaskulær tilstand: vasovagal, ortostatisk hypotensjon, carotis-sinus synkope.
Utredning. Anamnesen omfatter symptomer, risikofaktorer og eventuelle tidligere episoder med synkope. Ved fysisk undersøkelse auskulteres hjertet, lungene og magen palpere. Blodtrykket og pulsen måles. Blodprøver kan tas for å utelukke anemi, elektrolyttforstyrrelser, og andre medisinske tilstander. EKG kan tas for å se etter hjerterytmeforstyrrelser. Holter-monitorering er en 24-timers EKG-registrering som kan brukes til å fange opp arytmier som ikke er tilstede under EKG-undersøkelsen. Ekkokardiografi kan vise hjertemuskulatur og hjerteklaffer. Tilt-test/vippetest kan også gjøres.
Differensialdiagnoser: Primære kramper. Metabolsk hypoglykemi, hypoksi og anemi. Psykogent med panikkangst.
Behandlingen er rettet mot bakenforliggende årsak. For eksempel kan arytmier behandles med medikamenter eller ablasjon, og hjerteinfarkt kan behandles med angioplastikk eller kirurgi. Forebyggende tiltak kan omfatte å unngå dehydrering, stå opp sakte fra sittende eller liggende stilling, og å ta medisiner for å behandle arytmier. I noen tilfeller kan det være nødvendig å implantere en pacemaker eller defibrillator for å forhindre fremtidige episoder med synkope. (Grossmann SA, 2021).
Tachykardi
Definisjon. Hjerterytme over 100/minutt. Subgrupper er supraventrikulær tachykardi som har P-bølger i EKG og ventrikulær tachykardi (uten -P-bølger). Kardiolog vurderer og håndterer pasientene ved behov.
Årsaker: Supraventrikulær takykadi er ofte ufarlig, men kan også representere atrie-flutter og andre utslag av hjertesykdom som bør utredes og behandles. Ventrikulær tachykardi viser i EKG brede QRS-komplekser med varighet mer enn 120 millisekunder. Det kan foreligge hjertesykdom som hos yngre omfatter myokarditt, hypertrof kardiomyopati, Lagt QT-syndrom, høyre ventrikkelhypertrofi og kongenitale koronararterie abnormiteter.
Undersøkelser omfatter EKG, 24-timers EKG, belastings / arbeids EKG, ekkokardiografi, hjertekateter og elektrofysiologiske undersøkelser ved behov.
Behandling. Asymptomatiske tilfeller som er utredet og funnet å være ufarlige, trenger ikke spesielle tiltak. Andre trenger hjertemedisiner, elektrokonvertering eller ablasjon.
Litteratur: Liwanag M, 2021 (supraventrikulær/ atrial tachykardi) Foth C, 2021 (ventrikulær tachykardi).
Takotsubo kardiomyopati (broken heart syndrom)
Definisjon: Takotsubo kardiomyopati medfører brystsmerter som ved et koronarsyndrom (Takotsubosyndrom), men også hjertesvikt. Ofte foreligger en annen kritisk alvorlig sykdom samtidig, inkludert kritisk fase ved systemisk lupus (SLE) og andre systemiske bindevevssykdommer eller vaskulitt (Lin W, 2021). Takotsubo kardiomyopati forekommer også etter alvorlig emosjonelt stress (”broken heart”) og under cytostatikabehandling for kreft (Steen SW, 2023).
Patogenese: Stresshormoner som katekolaminer er betydelig forhøyet, men en endelig avklaring av sykdomsårsaken foreligger ikke.
Forekomst: Takotsubo kardiomyopati er vanligst hos kvinner (90%) og over 80% er over 60 år gamle (Gunnes P, 2019).
Diagnose: Vanligvis er distribusjonsområdet større enn for en enkelt koronararterie. I tillegg kan forlenget korrigert QT-tid og økte verdier av NT-proBNP gi økt mistanke om takotsubosyndrom. Ultralyd av hjertet (Ekko Doppler) viser svekket funksjon i venstre hjertekammer. EKG forandringer kan være som ved anteriort hjerteinfarkt. I blodprøver ses stigning i markører for hjerteinfarkt (troponiner, CKMB) i noen tilfeller. Koronarangiografi er normal (Scantlebury DC, 2014; Steen SW, 2023).
Litteratur: Lin W, 2021, Wang Y, 2015; Gunnes P, 2019
Litteratur
Florina Buleu, 2019 (kardial og revmatisk sykdom; metaanalyse av 50 publikasjoner mellom 2020 og 2017)
