BINDEVEVSSYKDOMMER (REV 021-033)
42 Medikament-induserte Bindevevsykdommer (REV 021)
Øyvind Palm and Jan Tore Gran
Læringsmål REV 021. Revmatologen skal ha god kunnskap om epidemiologi, genetikk, patogenese, sykdomsmanifestasjoner, kliniske uttrykksformer, naturlig forløp, potensielle komplikasjoner og prognose for systemiske bindevevssykdommer, herunder: systematisk lupus erythematosus (SLE), antifosfolipidsyndrom, Sjögren, blandet bindevevssykdom/mixed connective tissue disease (MCTD), systemisk sklerose, inflammatoriske myopatier
Definisjon
Medikamentinduserte bindevevssykdommer representerer en heterogen gruppe tilstander der eksponering for farmakologiske agens trigger autoimmunopatologiske prosesser som imiterer eller overlapper med systemiske bindevevssykdommer av idiopatisk opprinnelse. Karakteristiske trekk inkluderer:
Temporal assosiasjon: Debutsymptomer opptrer i tidsmessig nærhet til initiering av medikamentell behandling. Remisjon av symptomer observeres ofte ved seponering av det utløsende medikamentet.
Symptomer
Klinisk presentasjon: Spekteret av kliniske manifestasjoner kan variere betydelig, fra milde, forbigående symptomer til alvorlige, systemiske manifestasjoner.
| De vanligste medikamentgrupper og assosierte revmatiske sykdommer (Bukhari M, 2012) | ||
| Medikament-gruppe | Vanligste assosierte sykdom | Nest vanligste sykdom |
| Anti-TNF (biologisk) | Vaskulitt | Systemisk lupus (SLE) |
| Onkologiske medikamenter | SLE | Vaskulitt |
| Propylthiouracil (mot hyperthyreose) | Vaskulitt | — |
| Interferon (mot levkemi, lymfom, hepatitt med flere) | SLE | Myositt |
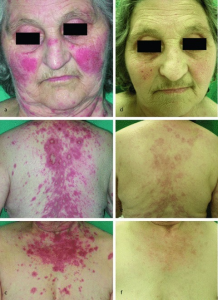
Sykdomsbilder
Inflammatoriske revmatiske sykdommer kan utløses av medikamenter brukt innen revmatologi og andre medisinske spesialiteter. Disse syndromene kan deles inn i fire hovedgrupper:
- Medikamentindusert lupus: Lupus-lignende symptomer utløst av visse medisiner.
- Medikament indusert myopati: Muskelsykdom forårsaket av legemidler.
- Systemisk sklerose-lignende sykdom: En sjelden bivirkning av noen legemidler.
- Revmatisk sykdom utløst av sjekkpunkthemmere: Immunterapi mot kreft kan utløse ulike revmatiske sykdommer.
I tillegg kan legemidler forårsake vaskulitt, ofte i form av kutan vaskulitt og andre autoimmune fenomener som autoimmun heparinindusert trombocytopeni (HIT) og medikamentindusert membranøs nefropati. Ved bruk av anti-TNF-legemidler (biologisk legemiddel), onkologiske legemidler, thyreostatika og interferon, bør man være spesielt oppmerksom på mulige revmatologiske bivirkninger.
Medikamentindusert lupus er en lupus-lignende tilstand utløst av visse legemidler. Klassiske eksempler er hydralazin (mot hypertoni), procainamid (mot arytmi) eller sulfazalsin (mot inflammatorisk tarmsykdom og revmatoid artritt). Over 100 ulike legemidler er nå rapportert å kunne forårsake systemisk lupus (SLE) eller lupus-liknende sykdom. Sykdommen er kjennetegnet av artralgi, myalgi, serositt, og tilstedeværelse av antinukleære antistoffer (ANA).
Sammenliknet med spontan SLE har pasientene med medikamentindusert lupus sjeldnere affeksjon av sentralnervesystemet, huden og nyrene. Over 90 % har antihiston antistoffer. Subakutt kutan lupus (se kapittel om SLE) er overrepresentert.
Pasienter behandlet med klorpromazin (antipsykotikum) og prokainamid (arytmikum) kan utvikle antifosfolipid antistoffer (oftest IgM type) hvorav under 10 % får trombose. Ved minocyklin- (tetracyklin-antibiotikum) indusert lupus sees pANCA oftere enn antihiston antistoffer. Livedo reticularis og kutan vaskulitt er rapportert. Både Interferon alfa og gamma, samt TNF alfa-hemmere kan føre til lupusliknende sykdom, men sistnevnte medikament gir som oftest kun produksjon av auto-antistoffer. I praksis er protonpumpehemmere (som brukes i stort omfang) ofte årsak til medikamentindusert lupus (He Y, 2018).
Myopati
Medikamentindusert myopati kan være enten non-inflammatorisk eller inflammatorisk (myositt). n gruppe tilstander som ofte kan behandles effektivt hvis utløsende medikament seponeres. Begge tilstandene kan ofte behandles effektivt ved å seponere det utløsende legemidlet. Myopati kan manifestere seg som muskelsmerter, asymptomatisk forhøyet kreatinkinase (CK) eller alvorlig rhabdomyolyse.
Eksempler på legemidler som kan utløse myopati:
- Siden 1980-tallet har en rapportert om sammenhengen med kolesterolsenkende statiner (3-hydroksy-3-metylglutaryl koenzym A reduktase-hemmere)/statin-myopati. I nyere tid har en observert myopati relatert til bruk av sjekkpunkthemmere i kreftbehandling (Mastaglia FL, 2020; Le Quintrec JS,1991):
- Eosinofili-myalgi syndrom: L-tryptophan.
- Medikament-kombinasjoner av fibrater og statiner eller ciclosporin og kolkisin.
- Myasteni: D-penicillamine (Cuprimin), ulike antibiotika, beta-blokkere.
- Myopati med nevropati: Kolkisin, hydroksyklorokin (Plaquenil).
- Myopati uten polymyositt: klofibrat, statiner, cyclosporin.
- Sjekkpunkthemmere i kreftbehandling.
- Smertefulle myopatier: D-penicillamine, cimetidin, zidovudin
- Statinmyopati
- Steroidmyopati
- Histologisk differensiering:
- Vakuoler (Differensialdiagnose: Inklusjonslegeme myositt): Kolkisin, Klorokin, amiodarone, cyclosporin lipid-senkende medikamenter
- Mitokondrie myopati: zidovudine
- Nekrotiserende myopati: vincristin
Systemisk sklerose og morfea
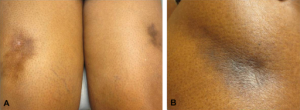
Flere cytostatika som brukt i kreftbehandling kan forårsake sklerodermilignende hudforandringer:Dette gjelder blant annet bleomycin, paklitaxel og metotreksat (Hamaguchi Y, 2022; Pedersen JV, 2010). TNF-hemmer (biologisk legemiddel) kan forårsake morfea (Mattozzi C, 2010). Det er også rapportert om sklerodermilignende sykdom etter silikon-brystimplantater, men forekomsten er omdiskutert.
Sjekkpunkthemmere (immunologic check-point inhibitors, ICI, immunologiske kontrollpunkthemmere) brukes i økende grad i kreftbehandling: Revmatiske plager kan oppstå noen uker etter behandlingsstart, og 3-7 % av pasientene får revmatiske symptomer og/eller sykdom. Ledd- og muskelsmerter er vanligst, mens artritt forekommer hos 3-4 %. Sklerodermi- og eosinofil fasciitt-lignende lesjoner er også rapportert. Pasienter med eksisterende autoimmune revmatiske sykdommer som slik som revmatoid artritt, psoriasisartritt, systemiske bindevevssykdom eller vaskulitt, kan oppleve oppblussing under behandling med sjekkpunkthemmere (Macklin M, 2023). Vennligst les mer om sjekkpunkthemmere i kapittel om maligne sykdommer
| De vanligste medikamentgrupper og assosierte revmatiske sykdommer (Bukhari M, 2012) | ||
| Medikament-gruppe | Vanligste assosierte sykdom | Nest vanligste sykdom |
| Anti-TNF | Vaskulitt | Systemisk lupus (SLE) |
| Onkologiske medikamenter | SLE | Vaskulitt |
| Propylthiouracil (mot hyperthyreose) | Vaskulitt | — |
| Interferon (mot levkemi, lymfom, hepatitt med flere) | SLE | Myositt |
Differensialdiagnoser
Det er nødvendig for å skille medikamentinduserte tilstander fra idiopatiske bindevevssykdommer. Anamnese, inkludert medikamentell eksponering, er av avgjørende betydning.
Behandling
Seponering av det utløsende medikamentet er den primære behandlingsstrategien. I alvorlige tilfeller kan kortikosteroider eller andre immunsuppressive medikamenter være nødvendig.
Litteratur
Mastaglia FL, 2020 (myopati)
Macklin M, 2023 (sklerodermi-ligenende)
Radic M, 2012 (vaskulitt)
