BASISKOMPETANSE (REV 001-005)
4 Utredning, behandling og oppfølging av revmatiske sykdommer (REV 004)
Utredning, Behandling, Oppfølging av Revmatisk sykdom
Øyvind Palm
Læringsmål REV 004. Revmatologen skal selvstendig kunne starte utredning, behandle og følge opp alle revmatiske sykdommer.
Hovedtema i dette kapitlet
| Tema | Hovedaktiviteter | Viktige vurderinger/verktøy |
|---|---|---|
| Helhetlig vurdering | Anamnese, klinisk undersøkelse, komorbiditet, risikovurdering. | Målsetting, pasientsentrering. |
| Utredning | Laboratorier, bildediagnostikk, vevsprøver/leddvæske. | Kombinasjon av tester for sikker diagnose. |
| Behandling | DMARDs, biologika, kortikosteroider, supplerende tiltak. | Individuell tilpasning, “treat to target”. |
| Oppfølging | Skåringsverktøy, biomarkører, bildeoppfølging. | Evaluering av effekt og sikkerhet. |
| Justering og langtidsstyring | Behandlingsendringer, nedtrapping, rehabilitering. | Balansere effekt og bivirkninger. |
Innledning
Revmatiske sykdommer omfatter mange tilstander som involverer muskler, ledd, sener, bein og bindevev på ulike måter. Utredning, behandling og oppfølging kan derfor være forskjellig avhengig av hvilken gruppe sykdommen tilhører. Disse kan klassifiseres i fire hovedgrupper:
- Inflammatoriske revmatiske sykdommer omfatter
- Artritt-sykdommer (for eksempel revmatoid artritt)
- Spondylitt (for eksempel ankyloserende spondylitt/Bekhterevs)
- Bindevevssykdommer (for eksempel systemisk lupus erythematosus/SLE)
- Vaskulitt (for eksempel granulomatose med polyangiitt/GPA).
- Degenerative revmatiske sykdommer. Artrose er en hyppig fra 40-50 års alderen og særlig i den eldre populasjonen. Artrose er karakterisert ved degenerativ leddaffeksjon med begrenset inflammasjon. Spondylose betegner degenerative forandringer i columna, tilsvarende som artrose i perifere ledd.
- Bløtdelsrevmatisme: Dette er en samlebetegnelse for tilstander med smerter i muskler, sener, senefester og periartikulære strukturer, ofte uten påvisbar inflammasjon. Fibromyalgi er et eksempel som hyppigst rammer kvinner.
- Revmatiske manifestasjoner ved primært ikke-revmatiske sykdommer. Endokrine sykdommer, som tyreoidea-sykdommer og diabetes mellitus kan gi muskuloskeletale symptomer.
I revmatologisk praksis er inflammatoriske revmatiske sykdommer som artrittsykdommer, bindevevssykdommer, vaskulitter sentrale tilstander.
Helhetlig vurdering ved pasient med mistanke om revmatisk sykdom
Første skritt er å gjøre en helhetlig vurdering, der ikke bare ledd og symptomer, men hele helsesituasjonen inkluderes.
Anamnese
Anamnesen bør være detaljert med fokus på symptomstart, forløp, assosierte symptomer (f. eks fra hud, øyne og organmanifestasjoner), arv, miljø og risikofaktorer.
- Forberedelse. De fleste klinikere foretrekker å være forberedt på hver enkelt pasient før konsultasjonen. Nylige journalnotater og oppsummeringer kan være nyttige for å få en rask oversikt. Man kan forsøke å se situasjonen fra pasientens perspektiv. Samtalen kan innledes med å oppsummere hva som anses som viktigst basert på henvisningsbrev eller tidligere notater.
- Pasientens versjon. Pasienten må få anledning til å bekrefte, supplere, korrigere og presentere sine symptomer og synspunkter. Man kan gå nærmere inn på revmatologisk relaterte symptomer og eventuelle endringer siden tidligere undersøkelser. Ved utredning av en uklar diagnose kan en beskrive symptomer og resultater av gjennomførte undersøkelse som et grunnlag for eventuell videre utredning. Revmatiske symptomer kan omfatte smerte, stivhet og redusert bevegelse i ledd, ryggrad og muskler.
- Hvilke ledd, muskler, organer er (mest) smertefulle eller symptomgivende?
- Har pasienten eller andre observert tydelige hevelser i leddene? (spesifiser lokalisasjon)
- Hvilke funksjoner (dagligliv, arbeid, fritid) kan pasienten ikke lenger utføre på grunn av symptomene?
- Foreligger symptomer fra hud, nerver eller inder organer?
- Beskriver pasienten kroniske, generaliserte smerter?
- Foreligger feber, vekttap eller er allmenntilstanden påvirket på andre måter?
- Beskrives symptomer som kan være forenelig med depresjon eller annen psykisk lidelse, eventuelt som sekundær lidelse?
- Foreligger individuell predisposisjon for aktuell sykdom slik som yrkesmessig belastning, arvelige faktorer, overvekt, tidligere skader, kjente autoimmune sykdommer eller spesiell medikasjon?
- Spesifikke symptomer på mistenkt diagnose. Anamnesen kan også omfatte symptomer fra hud, hår, slimhinner, øyne, hørsel, bihuler, nervesystem og indre organer (lunger, hjerte, gastrointestinalt, nyrer). Relevant komorbiditet kan påvirke pasienten eller være av betydning for persontilpasset behandling. I tillegg gjøres en spesifikk, målrettet anamnese og undersøkelser rettet mot revmatiske symptomer og diagnose. Pasienter som har fremhevet spesifikke symptomer forventer at disse blir vurdert ved undersøkelsen. Ved spesifikke problemstillinger er anamnesen målrettet:
Klinisk undersøkelse
Den kliniske undersøkelsen baseres på anamnesen og på diagnoserelaterte, mulige manifestasjoner. Hvis anamnesen gir mistanke om en inflammatorisk revmatisk sykdom, undersøkes slike symptomer nærmere. Dersom initial utredning ikke bekrefter mistanken, kan en utrede bredere og mot annen type revmatisk sykdom. Klinisk undersøkelse inkluderer ofte ledd, rygg, muskler, hud, organ‐undersøkelser med tanke på manifestasjoner fra nyrer, lunger, hjerte osv.
- Ved øyeblikkelig hjelp noteres klokkeslett for undersøkelsen. Bindevevssykdommer med behov for øyeblikkelig hjelp er beskrevet i et eget kapittel.
- Ved en omfattende ny utredning, gjøres ofte en grundig og systematisk undersøkelse.
- Ved kontroll for et spesifikt problem kan undersøkelsen være kortere, men mer målrettet (se kapitlene om undersøkelser ved henholdsvis artritt, bindevevssykdommer og vaskulitt).
- Disponerende faktorer bør vektlegges. Kjønn og alder ved debut kan også være av betydning. Barn med revmatisk sykdom og barn som halter krever alltid spesiell oppmerksomhet ved undersøkelsen. Noen eksempler:
- Systemisk lupus (SLE), MCTD, andre systemiske bindevevssykdommer og Takayasus arteritt debuterer oftest hos kvinner, men sjeldnere etter 50 års alder. Ankyloserende spondylitt/Bekhterevs og urinsyregikt ses mest hos menn. Polymyalgia revmatika (PMR) og arteritis temporalis er nærmest fraværende før 50 års alder. Artrose og osteoporose er svært vanlig i høy alder og kan være primære årsaker til symptomer eller koeksisterende tilstander (Loeser RF, 2017).
Generell beskrivelse. En kan observere og notere bevegelsene (upåfallende bevegelsesmønster, stiv gange, preget av smerter, muskelsvakhet, klarer av- og påkledning, avhengig av hjelpemidler). Revmatiske symptomer kan også være del av en systemsykdom: allmenntilstand (sliten, feber, preget av sykdom), ernæringstilstand, bevissthetsnivå, åpenbare symptomer i øyeblikket (smerter, artritt, utslett, cyanose, ikterus, generell lymfeknute-forstørrelser eller perifere ødemer).
- Målinger. Blodtrykk (BT), puls, temp (klinisk afebril), høyde, vekt (for ev senere sammenligning).
- Resultater fra den kliniske undersøkelsen kan sorteres fra kranialt til kaudalt:
- Collum. Palpable lymfeknuter (sarkoidose, Kikuchis sykdom, systemisk bindevevssykdom/inflammasjon, infeksjon, lymfom, metastase), struma eller bilyder over karotidene (Takayasus eller annen vaskulitt i store kar)?
- Gl. parotis og submandibularis. Tårekjertler (over øyelokk), (Sjøgrens sykdom, IgG4 relatert sykdom)
- Cor/Hjertet. Vurder om det er rene toner, regelmessig (eller uregelmessig) hjerteaksjon, bilyder (systolisk eller diastolisk, punctum maxium). Auskultasjon gjøres vanligvis over aortaklaff, pulmonalklaff triskupidalklaff og mitralklaff. Hvis man hører en bilyd, lytter man også etter utstråling mot aksillen og mot halskar.
- Pulm/Lunger. Vurder respirasjonslyden og angi eventuelle fremmedlyder ved auskultasjon. Ved revmatisk relatert lungefibrose (Antisyntetase syndrom, systemisk sklerose, IPAF) høres ofte krepitasjoner i form av tørr knistring basalt over begge lunger ved auskultasjon. Normale lungegrenser ved perkusjon (eller tegn til pleuravæske,/høytstående diafragma)?
- Abdomen. Bløt og uøm buk ved palpasjon, ingen hepato-splenomegali (Feltys syndrom, Adult Stills, amyloidose) eller palpable patologiske resistenser, ikke banke-ømme nyrelosjer, symmetriske lyskepulser?
- Rektaleksplorasjon gjøres ved aktuelle symptomer fra endetarm eller prostata. Hos menn vurderes prostata ved aktuell problemstilling (normal stor, bevart midtfure, klart avgrenset, jevn overflate, fast og elastisk konsistens, ikke øm?).
- Eksterne genitalier undersøkes ved symptomer (Behcets syndrom): Menn: Sår eller sekvele på skrotum eller penis? Kvinner: dersom symptomer: Sår på vulva, sekvele etter sår?
- Ekstremiteter. Ankelødemer (nyre– eller hjerte-manifestasjoner) hud-forandringer. Puls distalt i alle fire ekstremiteter (a. radialis og i a. dorsalis pedis eller a. tibialis posterior bilateralt: vaskulitt, tromboemboli, aterosklerose?)
- Orienterende nevrologi. Ved spinale eller perifere nevrogene symptomer (SLE, vaskulitt, isjas): Patellar- og akilles-reflekser, samt plantar-reflekser. Koordinerte bevegelser med armer og ben, god kraft, og ingen sensibilitetsutfall (polynevropati, mononevritt: vaskulitt?). Tegn til pareser?
- Ledd-undersøkelse. Artritt eller artralgi. Utbredelse og intensitet. En bør kunne skille muskel-/senesmerter fra leddsmerter/artritt. Vennligst les om Klinisk undersøkelse av perifere ledd i eget kapittel (REV 010), ev. supplert med ultralydundersøkelse og leddvæskeundersøkelse (REV 011, REV 012)
- Ryggundersøkelse. Columna: Normale krumninger og normal ryggbevegelighet? Tegn til cervical affeksjon ved revmatoid artritt (RA) eller juvenil artritt (JIA)? Ingen palpasjons-smerter? Bekhterevs/ankyloserende spondylitt? Vennligst les om Klinisk undersøkelse av rygg i eget kapittel (REV 010).
Laboratorieprøver
-
Rutineprøver kan inkludere: CRP, SR, full blodtelling, lever‐ og nyreparametre, elektrolytter.
- Systemisk inflammasjon (CRP, senkningsreaksjon/SR, trombocytter) er vanlig ved sykdomsaktivitet i de inflammatoriske revmatiske sykdommene. Cytopenier og cytoser (Hb, leukocytter med differensial-telling, trombocytter) ses også ved sykdomsaktivitet. Cytopenier kan også ses ved medikamentbivirkninger og ved sykdom i benmarg. Unormale elektrolytter (Na, K, Ca) av ulike årsaker kan påvirke muskelstyrke og andre organfunksjoner. Manifestasjoner i indre organer (leverenzymer, nyrefunksjonsprøver, thyreoidea-funksjon) kan være relatert til den revmatiske sykdommen, medikament-bruk eller den bakenforliggende revmatiske sykdommen.
- Vennligst les mer i kapittel om laboratorieprøver i oppfølging av revmatisk sykdom. og om blodprøver ved systemiske bindevevssykdommer
-
Immunologiske tester/antistoff: Kan være av stor diagnostisk betydning, men er ofte av mindre verdi i oppfølingen.
- Revmatoid faktor (RF) (revmatoid artritt)
- Anti-CCP / ACPA (anti-citrullinerte proteinantistoff) (revmatoid artritt)
- ANA (antinukleære antistoffer) (SLE og andre systemiske bindevevssykdommer, andre autoimmune sykdommer)
- ANCA (PR3-ANCA, MPO-ANCA) (ANCA assosiert vaskulitt)
- Komplementnivåer, anti‐dobbelstrenget DNA, spesifikke antistoffpaneler etter mistanke (SLE).
- Andre serologiske markører etter klinisk mistanke.
-
Andre prøver: urinanalyse (for nyreaffeksjon)
- For laboratorieprøver relatert til oppstart og kontroll av immunsuppressiv behandling (DMARDs, JAK-hemmere og biologiske legemidler), vennligst se eget kapittel om oppføling.
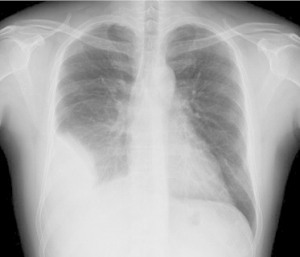
Bildediagnostikk
Bildediagnostikk er en viktig del av utredningen ved sykdommer i ledd, rygg og indre organer. Bildeundersøkelser hjelper med å påvise strukturelle forandringer, inflammasjon og skade. Typiske modaliteter er:
- Røntgen (konvensjonell røntgen): erosjoner, skjelettforandringer, skjevheter, subkondrale endringer
- Ultralyd: påvise synovitt, effusjoner, synoviale tykkelser, erosjoner i ledd, sener og bursa
- MR: sensitiv for tidlig inflammasjon, benmargødem, synovitt og erosjoner
- CT: benstruktur, detaljer i komplekse anatomiske områder
- PET-CT: mer sjelden, for spesielle indikasjoner eller utbredt prosess
- Spesialundersøkelser: f. eks. HRCT lunge, ultralyd kar etc. ved organsysteminvolvering
Bildediagnostikk bør velges ut fra klinisk mistanke og hjelpe med å kartlegge utbredelse og skadegrad.
Vevsprøver og synovialbiopsi / leddvæskeundersøkelse
- Leddpunksjon / aspirat: vurdering av farge, klarhet, celleantall, mikroskopi (krystaller, mikrobe), kultur
- Synovialbiopsi: histopatologisk vurdering (celleinfiltrasjon, vaskularisering, fibrose) — nyttig ved atypiske tilfeller eller differensialdiagnostikk (vaskulitt, synoviose, malignitet)
- Ved bindevevssykdommer: organspesifikke vevsprøver (nyrebiopsi, hudbiopsi, lungefunksjonsundersøkelser/spirometri ved mistanke om lunge-manifestasjon etc.)
Behandlingsprinsipper
Behandling følger i utgangspunktet internasjonale retningslinjer, veiledere, anbefalinger og nasjonale råd.
Ingen sykdommer forløper likt, heller ikke innen samme diagnose. Persontilpasset behandling er helt avgjørende for et godt resultat. Det krever blant annet at en kjenner organfunksjoner, inflammasjonstegn, symptomer og erfaring med tidligere behandling i hvert enkelt tilfelle.
- De vanligste forskrivningsfeil skyldes feil dosering, oversette kontraindikasjoner og interaksjoner med andre medikamenter. Eksempler er ACE-hemmer + NSAIDs (økt risiko for akutt nyresvikt), acetylsalisylsyre/ ASS + ibuprofen (nedsetter trombocyttaggregasjonshemmende virkning av ASS), allopurinol + azathioprin/Imurel (risiko for benmargsskade hvis ikke azathioprin-dosen er ca. 75% redusert (interaksjoner. no), metotreksat feildoseres daglig i stedet for ukentlig (benmargstoksisitet).
Hvis en supplerer NSAIDs med prednisolon firedobles risikoen for ulcus ventriculi. Om nødvendig, bør profylaktisk protonpumpehemmer vurderes.
- For geriatriske pasienter og ved svangerskap er spesielle forholdsregler essensielle. Uansett tilpasses behandlingen hvert tilfelle (persontilpasset behandling.
- Dersom en anbefaler medikamenter utenfor godkjent indikasjon kreves spesiell oppmerksomhet.
- Behandlingsmålet må være klart definert (“Treat To Target”).
- Pasienten må være informert om hensikten med behandlingen (indikasjonen), risiko for bivirkninger og behov for oppfølging. Dette også for å redusere risiko for behandlingssvikt.
Journalstruktur
Ved mistanke om en spesifikk sykdom; Før undersøkelsen kan det være nyttig å sjekke symptom-beskrivelse eller klassifikasjonskriterier for tilstanden, slik at alle aktuelle punkter kommer med i anamnesen og undersøkelsene.
Omfang av anamnesen: Ved en omfattende ny utredning gjøres en bred anamnese. Ved kontrollundersøkelser blir anamnesen kortere og mer spesifikt rettet mot hensikten med konsultasjonen/innleggelsen.
Journalskriving: Ved bruk av på forhånd definerte fraser eller maler for journalskriving er det essensielt at de korrigeres, slik at de er individuelt tilpasset hvert enkelt tilfelle.
Problemstilling: En setning om årsaken til at pasienten møter eller er innlagt og hva som er pasientens forventning kan være en god innledning.
-Sosialt og familiært. Sivilstatus- og yrke. Sykmeldt eller ufør, bosituasjon, sosialt nettverk og eventuelle hjemmetjenester. Hjelpemidler. Relevante sykdommer hos førstegrads slektninger (foreldre, søsken og barn). Opphopning av bestemte sykdommer hos førstegrads slektninger (psoriasis, Bekhterevs, andre autoimmune sykdommer, myopatier). Blant fertile kvinner etterspørres om svangerskap foreligger eller er planlagt.
-Tidligere sykdommer. Bør listes opp med årstall for diagnose, gjennomført behandling og eventuell varig skade/sekvele, samt oppfølging.
-Aktuelt. Her redegjøres i detalj for pasientens aktuelle symptomer basert på den aktuelle problemstillingen. En bør få med hva som er gjort av relaterte undersøkelser og behandling til nå.
- Hvis det foreligger en kjent revmatisk sykdom, beskrives kort hva diagnosen bygger på. En kan bruke innholdet i klassifikasjonskriterier for tilstanden som utgangspunkt. Vennligst se også i kapitlet om målrettet anamnese.
-Definer symptomer. Hvis pasienten angir dårlig appetitt og vektreduksjon, etterspørres antall kilo vekttap i en definert periode. Har det vært feber er antall grader og hyppighet av interesse. Ved nedsatt fysisk eller mental funksjon kan konkrete gjøremål som ikke lenger kan utføres etterspørres.
-Ledd. Ved pågående symptomer fra ledd angis om hevelse (artritt?) er observert, hvilke ledd det gjelder, ev. symmetrisk affeksjon, varighet og om symptomene er oppfattet som artritt (eller artralgi). Vennligst les mer om målrettet anamnese ved ledd- og rygg symptomer i kapittel REV 009.
-Rygg. Ved ryggsmerter bør selv en generell anamnese angi om symptomene er forenelige med inflammatorisk ryggsmerte (Målrettet anamnese ved ledd- og rygg symptomer i kapittel REV 009).
-Bindevev og blodårer. Muskelsmerter og muskelstyrke, eventuell varighet og utbredelse. Symptomer fra hud og indre organer (luftveier, hjerte, nyrer, mage/tarm). Nervesystem. Vennligst les mer i kapitlene om utredning av bindevevssykdommer og vaskulitter.
-Hud, hår og slimhinner. Sykdomstegn nevnes sjelden spontant av pasienten. Spør spesifikt.
-Medikamenter. Faste medisiner og medisiner som tas ved behov; dosering i milligram og antall tabletter per dag. Hvis det ikke er opplagt hvilken indikasjon det er for behandling med de enkelte legemidlene, bør det angis. Pass på at medikamentlisten korrelerer med “Tidligere sykdommer” og “Aktuelt”, slik at årsaken til bruk av thyreoidea-hormoner, anti-diabetisk, antikoagulantia og antidepressiva kan gjenfinnes.
-Naturlige funksjoner. Avførings-mønster, vannlating, matlyst/vekt, søvn. Aktuelt vekttap (konkret vekt på et tidligere tidspunkt og nå)
-Stimulantia. Sigaretter (røker nå, tidligere, aldri), snus, alkohol, narkotika og andre midler med misbruk-potensiale (for eksempel anabole steroider).
-Allergier. Kjente allergier, spesielt medikament-reaksjoner. Type reaksjon og alvorlighetsgrad angis.
Klinisk undersøkelse
Supplerende utredning
Vurdering/konklusjon: Vurdering av komorbiditet og behandlingsrisiko: infeksjonsrisiko, hjertekarsykdom, nyre- lever- og lungesykdom. Vurdering av behandlingsrisiko med mulige bivirkninger og kontraindikasjoner (infeksjoner, lever-, nyreskade, hematologiske tilstander). Definer behandlingsmål som remisjon, lav sykdomsaktivitet og tidshorisont for måloppnåelse. Pasientsentrert plan: ta hensyn til pasientens preferanser (samhandling), sosial- og livssituasjon.
Behandling
Når diagnosen er stilt (eller rimelig sikkert mistenkt), må behandling igangsettes — i balanse mellom å hemme sykdom og unngå bivirkninger.
Prinsipper for behandling
- Start tidlig: sen start øker risikoen for irreversibel skade
- “Treat-to-target”: definér mål (remisjon eller lav sykdomsaktivitet) og juster behandling systematisk
- Balansere effekt og sikkerhet: vurder bivirkninger, pasientens tilstand og komorbiditet
- Individualisering: dosejustering, kombinasjonsbehandling og tilpasning til pasientens profil
- Monitorering og justering: aktive kontroller med måling av respons og bivirkninger
Medikamentelle behandlinger
-
Sykdomsmodifiserende antirevmatiske legemidler (DMARDs)
- Tradisjonelle (konvensjonelle) (csDMARDs): f. eks. metotreksat, sulfasalazin, leflunomid
- Biologika (bDMARDs): antistoffbaserte legemidler mot spesifikke cytokiner (f. eks. TNF-hemmere, IL-6-hemmere)
- Små molekyler (tsDMARDs): f. eks. JAK-hemmere
- Glukokortikoider(lortikosteroider: ofte brukt i starten for rask effekt — men bør raskt trappes ned.
- NSAIDs/analgetika: lindrende funksjon, ikke sykdomsmodifiserende
- Komplementære tiltak/støttebehandling: osteoporoseprofylakse, tromboseprofylakse, infeksjonsforebygging
- Behandling av komorbiditet: f. eks. hjerte‐/kar, metabolske tilstander
Behandlingsvalg bør også ta hensyn til sykdomstypen, alvorlighetsgrad, organpåvirkning og risikoprofil.
Ikke-medikamentelle tiltak og støtteterapi
- Fysioterapi og trening: vedlikeholde mobilitet, styrke og funksjon
- Ergoterapi: hjelpemidler, tilpasning i hverdagen
- Kosthold, livsstil og røykeslutt
- Psykososial støtte og pasientopplæring
- Kirurgiske inngrep ved behov (f. eks. leddprotese, synovektomi)
Oppfølging om monitorrering
For å nå behandlingsmål og unngå skade, kreves ofte tett og systematisk oppfølging. Behandlingen rettes mot den spesifikke revmatiske sykdommen og tilpasses individuelt i tillegg.
Evaluering av behandlingseffekt
- Bruk kliniske skåringsverktøy og sykdomsaktivitetsskalaer (f. eks. DAS28 i RA).
- Monitorer biomarkører (CRP, SR, andre relevante parametre).
- Bildemonitorering ved nødvendig intervall for å fange strukturell progresjon.
- Pasientrapporterte utfall (smerte, funksjon, livskvalitet).
Overvåkning av bivirkninger og risiko
- Regelmessige kontroller av lever-, nyre-, hematologi- og infeksjonsstatus.
- Screening for latent infeksjon før oppstart (f. eks. tuberkulose, hepatitt).
- Vaksinasjoner (gitt i god tilstand før immunmodulerende behandling).
- Overvåkning av dosebegrensende effekter og interaksjoner.
Justering av behandling
- Eskalering eller bytte av terapi ved manglende respons eller intoleranse.
- Dosereduksjon eller seponering i remisjonstilstand etter nøye vurdering.
- Kombinasjonsterapi vs. monoterapi avhengig av sykdom og risiko.
- Langsiktig planlegging (monitorering, vedlikehold, sikkerhetskontroller).
Langsiktig kontroll og rehabilitering
- Oppfølging av organmanifestasjoner og komorbiditet.
- Overvåkning av sekundærskade (leddskade, osteoporose, hjerte‐/kar etc.)
- Rehabilitering og rehabiliteringstiltak for å gjenvinne funksjon
- Livslang oppfølging: revmatiske sykdommer har ofte kronisk og variabel forløp.
Spesielt utsatt for komplikasjoner i forløpet er pasienter over 65 års alder, de med nedsatt nyrefunksjon og ved multimorbiditet og polyfarmasi.
Før behandlingsstart undersøkes om andre sykdommer (komorbiditet) av betydning (kontraindikasjoner) foreligger:
- Alkoholisme (sykehistorie, blodprøver).
- Azathioprin (Imurel): Sjekk TPMT genotype før behandling.
- Cytopeni: Redusert produksjon av blodlegemer (benmargs-skade: celletellinger i blod og ev benmarg).
- Immunsvikt (sykehistorie, blodprøver)
- Immunglobulin G (IgG) (primær eller sekundær for eksempel etter rituksimab)
- HIV test vurderes
- CD4 celler (T-celle lymfocytt subpopulasjon)
- Mindre enn 200μ/L CD4+ celler /L øker infeksjons risiko betydelig Referanseområde 500-1400)
- Leversykdom (Blodprøver, inklusiv Hepatitt B antistoff)
- Lungesykdom (CT av lunger, lungefunksjonstester)
- Nyresykdom (urin-undersøkelse, kreatinin i blodprøve)
- Tuberkulose (IGRA test, CT av lunger, urin-undersøkelse)
Blant revmatologens oppgaver er å vurdere om behandlingen er tilpasset den enkelte pasients sykdomsaktivitet, komorbiditet og ønsker og om tegn til bivirkninger foreligger (persontilpasset). Disse endres over tid og pasienter, allmennleger og annet helsepersonell har ikke alltid tilstrekkelig kompetanse til å vurdere dem:
Spesialistoppgaver:
- Vurdere om medikamentdosene kan reduseres eller behandlingen avsluttes dersom sykdommen har falt til ro.
- Vurdere om medikamentene har mistet virkning over tid og behandlingen bør endres.
- Vurdere nødvendige endringer i medikamenter hos yngre kvinner som ønsker å bli gravide.
- Være oppmerksom på at eldre personer ofte får andre sykdommer og bruker flere medikamenter, noe som kan påvirke effekten av de anti-revmatiske legemidlene. Spesialisten kan forandre behandlingen for å unngå overdosering eller tap av virkning.
- Oppfølging: Når sykdommen er i en stabil fase uten spesielle medikamenter, er det ikke alltid behov for oppfølging hos spesialist.
Avsluttende ord ved konsultasjonen
Gjennomfør en kort oppsummering av det viktigste for pasienten. Sjekk at pasienten har forstått budskapet. Journalfør at informasjon (muntlig og/eller skriftlig) er gitt. Husk at pasienter ikke alltid husker alt fra legekonsultasjonen.
Retningslinjer og anbefalinger for oppfølging
Generelt om retningslinjer i eget kapittel
EULAR anbefalinger om håndtering av ulike revmatiske sykdommer
EULAR anbefalinger; Smolen JS 2017 (RA oppfølging ved DMARDs og biologisk behandling)
Norsk revmatologisk forening (Behandling og oppfølging av RA)
